RESUMEN
Introducción y objetivos: El uso del implante percutáneo de válvula aórtica (TAVI, transcatheter aortic valve implantation) está aumentando en el tratamiento de la estenosis aórtica grave. Por ello, el uso de TAVI en la vida real debe monitorizarse. Evaluamos los resultados del TAVI en términos de calidad de vida relacionada con la salud (CVRS), resultados clínicos y uso de recursos teniendo en cuenta un marcador de riesgo válido.
Métodos: Estudio observacional prospectivo incluyendo todos los pacientes consecutivos con estenosis aórtica grave tratados con TAVI (Edwards SAPIEN 3, acceso transfemoral) en 2018. Se evaluaron de forma sistemática la CVRS (EQ-5D-5L, Short Form-36 Health Survey, Kansas City Cardiomyopathy Questionnaire), los resultados clínicos y el uso de recursos (estancia en planta/unidad de cuidados intensivos). La evaluación se hizo antes de la intervención (basal), al alta y después de 1,6 y 12 meses del implante. Se aplicaron modelos de regresión multivariante para evaluar los resultados mientras se controlaba el riesgo del paciente (por ejemplo, escala de riesgo de la Society of Thoracic Surgeons).
Resultados: Se incluyó a 76 pacientes (el 50% mujeres), con una edad media de 82,05 ± 4,76, y el 55% con riesgo intermedio-alto. Hubo un 97,37% de éxito del implante y la tasa de muerte de causa cardiovascular fue del 2,63% al año. Se consiguieron reducciones significativas en los gradientes medios y máximos, y se mantuvieron durante las visitas de seguimiento. Las estancias medias en planta (5,26 ± 4,05 días) y en la unidad de cuidados intensivos (0,22 ± 0,64 días) fueron bajas. Se detectaron mejoras significativas (todo ajustado p < 0,05) en el Kansas City Cardiomyopathy Questionnaire (puntuaciones generales), el EQ-5D-5L y el Short Form-36 (componente físico).
Conclusiones: Esta investigación destaca resultados clínicos positivos que se traducen en mejoras significativas en términos de calidad de vida de los pacientes. El uso de recursos, que fue en general bajo, también fue dependiente de la escala de riesgo de la Society of Thoracic Surgeons. (Estudio SARU, código: 2017-01, Murcia, España).
Palabras clave: Estenosis valvular aórtica. Calidad de vida. Recursos sanitarios. Estancia. Resultado clínico. Carga de la enfermedad.
ABSTRACT
Introduction and objectives: Transcatheter aortic valve implantation (TAVI) is an increasingly used procedure to treat severe aortic stenosis (AS) that should be monitored in the real-world routine clinical practice. We assessed TAVI outcomes (SAPIEN 3) in terms of the patient’s health-related quality of life (HRQoL), clinical endpoints, and resource utilization considering a valid risk score.
Methods: This was an observational prospective study including all consecutive patients with severe AS treated with TAVI (Edwards SAPIEN 3, transfemoral access) conducted during the calendar year of 2018. A systematic assessment of the patients’ HRQoL (EQ-5D-5L, the 36-item Short Form Health Survey, and the Kansas City Cardiomyopathy Questionnaire), clinical endpoints, and resource utilization (length of stay at the hospital/intensive care unit setting) was implemented. Assessment was scheduled before the procedure (baseline), at discharge, and 1, 6, and 12 months after implantation. Multivariate regression models were applied to test outcomes while controlling the patients’ risk (eg, Society of Thoracic Surgeons risk score).
Results: A total of 76 patients (50% female) with a mean age of 82.05 ± 4.76 years, and 55% with intermediate-high risk were included. The rates of successful impantation and cardiac death were 97.37% and 2.63%, respectively, at 1 year. Significant reductions in mean and maximum gradients were achieved and maintained at follow-up. The mean length of stay at the hospital (5.2 6 ± 4.05) and intensive care unit setting (0.22 ± 0.64) was short. Significant improvements (all adjusted P < .05) were detected in the Kansas City Cardiomyopathy Questionnaire overall summary scores, EQ-5D-5L, and the 36-item Short Form (physical component summary).
Conclusions: This research highlights how positive clinical outcomes translated into significant improvements in relation to the patients’ HRQoL. Use of resources —generally low— was based on the Society of Thoracic Surgeons risk score. (SARU Study; code: 2017-01, Murcia, Spain).
Keywords: Aortic valve stenosis. Quality of life. Health resources. Length of stay. Clinical endpoint. Burden of illness.
Abreviaturas
CVRS: calidad de vida relacionada con la salud. EA: estenosis aórtica. KCCQ: Kansas City Cardiomyopathy Questionnaire. STS: Society of Thoracic Surgeons. TAVI: implante valvular aórtico transcatéter. URS: utilización de recursos sanitarios.
INTRODUCCIÓN
La estenosis aórtica (EA) es la causa más frecuente de valvulopatía1 con una prevalencia estimada de entre el 3 y el 5% en personas
≥ 65 años y hasta el 7,4% en personas > 85 años2,3. La EA grave es la causa principal de las cirugías valvulares que se practican en adultos y tiene un período latente variable pero largo (asintomático) seguido de un avance rápido tras cursar síntomas (disnea, angina, síncope…). Tiene, además, mal pronóstico si la válvula aórtica no se cambia en el momento oportuno4,5.
Aunque la cirugía a corazón abierto lleva años siendo el patrón oro, las intervenciones de la valvulares aórticas han ido convirtiéndose poco a poco en procedimientos cada vez menos invasivos. El implante valvular aórtico transcatéter (TAVI) se ha convertido en el tratamiento de elección para pacientes inoperables con EA grave y asintomática6 y en una alternativa viable para pacientes de riesgo quirúrgico alto e intermedio, que arroja mejores resultados clínicos de supervivencia y capacidad funcional7,8. Asimismo, las nuevas evidencias que nos ofrecen los últimos estudios clínicos publicados indican que el TAVI también puede ampliarse a pacientes de riesgo bajo9,10.
Según las guías actuales de práctica clínica11, las decisiones multidisciplinares que rodean a las intervenciones para tratar la EA requieren de una adecuada valoración individualizada de los candidatos para optimizar los beneficios que se logran en estos pacientes (una mejor supervivencia y alivio sintomático). En este sentido, importantes factores influyen en el riesgo quirúrgico de estos (como el compuesto ajustado por el riesgo específico del cirujano según puntuación obtenida en la Society of Thoracic Surgeons [STS]), los años de vida ajustados por calidad de los pacientes, características basales tales como la fragilidad (puntuación ≥ 2 en la escala Katz), los factores de riesgo modificables y las comorbilidades (enfermedad pulmonar obstructiva crónica, hipertensión pulmonar, enfermedad hepática, accidente cerebrovascular previo, anemia y otras patologías sistémicas). En Europa, las últimas guías publicadas recomiendan el TAVI en pacientes > 75 años. Asimismo, que todos los pacientes de entre 70 y 75 años con EA sean derivados para valoración TAVI con independencia de su riesgo quirúrgico12.
Debido a las cada vez más amplias indicaciones para el TAVI y al factor demográfico de envejecimiento de los países occidentales3, el TAVI se emplea cada vez más en la práctica clínica habitual en toda Europa. Esto subraya la importancia de monitorizar los resultados del TAVI, sobre todo en pacientes ancianos, para caracterizar mejor el rendimiento de esta intervención en la práctica del mundo real.
Nuestro objetivo fue realizar una valoración prospectiva tanto de los resultados del TAVI (SAPIEN 3, Edwards Lifesciences, Estados Unidos) de calidad de vida relacionada con la salud (CVRS) como de los resultados clínicos considerando su riesgo quirúrgico. El objetivo secundario fue una descripción de los recursos sanitarios empleados ajustados por el riesgo quirúrgico (puntuación obtenida en la escala STS).
MÉTODOS
Diseño del estudio
Estudio prospectivo y observacional de todos los pacientes consecutivos con EA sintomática grave tratados con TAVI electivo mediante abordaje transfemoral con el dispositivo SAPIEN 3 en el Hospital Universitario Virgen de la Arrixaca, un hospital terciario regional de referencia especializado en cirugía cardiotorácica y cardiología intervencionista ubicado en Murcia (España). Los pacientes recibieron el TAVI con independencia del estudio como parte de la práctica clínica habitual del hospital. La fase de reclutamiento de los pacientes se prolongó durante todo el año 2018. En este estudio, se presentan los resultados obtenidos en la valoración sistemática realizada 1 año después del TAVI.
Según las guías de ESC/EACTS6, la decisión de proceder con el TAVI la tomó el equipo multidisciplinar y todas las intervenciones siguieron las recomendaciones establecidas en las instrucciones de uso proporcionadas por el fabricante de la válvula SAPIEN 3. Todos los pacientes fueron seguidos durante, como mínimo, 12 meses tras el TAVI y valorados sistemáticamente con arreglo al protocolo de actuación clínica del hospital. Todos los pacientes recibieron información por escrito al respecto y firmaron el formulario de consentimiento informado para la recogida de datos antes de ser incluidos en el estudio de conformidad con las recomendaciones en materia de investigación biomédica en seres humanos adoptadas por la XVIII Asociación Médica Mundial en Helsinki (Finlandia) en 1964. El protocolo del estudio fue aprobado por el comité de ética correspondiente (Murcia, Estudio SARU; código: 2017-01. fecha de entrada en vigor, 06/02/2017).
La valoración clínica se realizó basalmente (preoperatorio), después de la intervención (perioperatorio), y 30 días, 6 meses y 1 año después de la misma. Las principales variables clínicas objetivas fueron las medidas ecocardiográficas (insuficiencia periprotésica y aórtica total, fracción de eyección del ventrículo izquierdo, gradiente valvular aórtico medio y máximo, área del orificio regurgitante efectivo) y los eventos clínicos mayores disponibles automáticamente en las historias clínicas (mortalidad por cualquier causa y cardiovascular, accidente cerebrovascular, complicaciones hemorrágicas, infarto de miocardio, fibrilación auricular de nueva aparición, complicaciones vasculares mayores, implante de marcapasos definitivo, rehospitalización y daño renal agudo). También se registró la clase funcional IV según la New York Heart Association (NYHA) de los pacientes. Su perfil de riesgo se caracterizó según a la puntuación de riesgo obtenida en la escala STS, validada para los índices de mortalidad intrahospitalaria y a 30 días tras el reemplazo quirúrgico de válvula aórtica13. También se definieron las complicaciones posoperatorias en base a una versión modificada de los criterios estandarizados del Valve Academic Research Consortium14. Luego, se aplicó de forma rutinaria esta escala según los protocolos clínicos de nuestro hospital terciario de referencia.
Por último, la duración de la estancia hospitalaria (DEH), tanto en el hospital como en la unidad de cuidados intensivos (UCI) asociada al TAVI se registró automáticamente para cada paciente según la historia clínica hospitalaria, y se describió como el objetivo secundario de esta investigación.
Medición de la calidad de vida relacionada con la salud de los pacientes
Se implementaron 1 valoración integral combinando una herramienta específica de la enfermedad descrita por el paciente que tiene una capacidad alta para capturar cambios en el estado de salud de los pacientes durante el periodo de observación y 2 herramientas genéricas para establecer comparativas con los hallazgos de otras intervenciones o enfermedades y con la población normal española. La calidad de vida relacionada con la salud de los pacientes se evaluó basalmente y durante las visitas médicas de seguimiento a los 6 meses y 1 año después del TAVI, según protocolo.
Herramientas específicas de la enfermedad
El Kansas City Cardiomyopathy Questionnaire (KCCQ)15 en un cuestionario específico de enfermedad de 23 ítems, autoadministrado, y desarrollado, originariamente, para pacientes con insuficiencia cardiaca para monitorizar los síntomas de estos y valorar cómo y hasta qué punto la insuficiencia cardiaca que padecen influye en su calidad de vida (CV) en un periodo de 2 semanas. El KCCQ incorpora 6 dominios distintos (función física, síntomas, estabilidad sintomática, limitación social, autoeficacia y calidad de vida) y 2 puntuaciones resumen: la puntuación del sumario clínico (CSS) y la del sumario total (OSS). Las puntuaciones resumen pueden transformarse en escalas de 0 a 100; las puntuaciones más altas serían indicativas de mejores niveles de bienestar para facilitar la interpretación de estas. Esta herramienta ha sido revisada y aprobada recientemente para su uso en pacientes con insuficiencia cardiaca por la Food and Drug Administration de Estados Unidos16 con diferencias clínicas importantes mínimas definidas como cambios de 5 puntos en las escalas de puntuaciones resumen17. El KCCQ también funciona bien a nivel sicométrico a la hora de calcular el estado funcional y la CVRS de pacientes con EA sintomática grave18.
Herramientas genéricas para medir la calidad de vida relacionada con la salud
El EQ-5D-519, un cuestionario que completa el propio paciente, incorpora un sistema descriptivo y la escala visual analógica EQ (EQ-5D-5L EVA). La primera incorpora 5 dominios: movilidad, conductas de autocuidados, actividades diarias, dolor/molestias y ansiedad/depresión. Se asignó a las respuestas al cuestionario descriptivo EQ-5D-5L una relevancia o peso determinado (utilidad) para la población española. El EQ-5D-5L EVA refleja la salud descrita por el propio paciente en una escala visual analógica verti-
cal que va de 0 (la peor salud imaginable) a 100 (la mejor salud imaginable)20,21.
El cuestionario de salud SF-3622 es uno de los más empleados para evaluar cuestionarios CVRS genéricos. Incorpora 8 dimensiones y 2 puntuaciones resumen (componente sumario físico [CSF] y componente sumario mental [CSM]). En este estudio se empleó una estandarización de las puntuaciones resumen según la edad y el sexo empleando datos normativos de la población española23.
Abordaje estadístico
En primer lugar, se hizo un análisis exploratorio para caracterizar la cohorte analítica presentada en este artículo. Se empleó estadística descriptiva para las variables continuas (media, error estándar de cálculo) y tablas de frecuencia o proporciones para las variables discretas. Se utilizó la prueba de McNemar para muestras dependientes a fin de comparar los estados de salud según la NYHA durante el seguimiento. En cuanto al objetivo de estudio, se calcularon modelos multivariados (modelos generales lineales con mediciones repetidas en diferentes momentos temporales—basalmente, a 6 y 12 meses—y factores intra-sujeto) para valorar mejor los posibles beneficios de ambos en lo referente a los objetivos clínicos y a la CVRS de los pacientes durante el seguimiento (basalmente, a 6 y 12 meses). También se tuvieron en cuenta las comorbilidades y el perfil basal de riesgo de los pacientes. En consecuencia, se incluyó el riesgo de mortalidad predicho en la escala STS al ser un índice ponderado del riesgo de los pacientes calculado, de forma sólida, a partir de un modelo jerárquico bayesiano para la mortalidad y las complicaciones mayores. Este modelo tuvo en cuenta 24 importantes variables preoperatorias tales como la edad, el sexo, el área de superficie corporal, la fibrilación auricular, la insuficiencia cardiaca crónica, la clasificación funcional según la NYHA, la enfermedad pulmonar obstructiva crónica, la diabetes mellitus, la insulinodependencia, la hipertensión arterial, las cirugías cardiacas previas, las estenosis mitral concomitante, la angina inestable, las intervenciones coronarias percutáneas previas y demás variables. Según la puntuación obtenida en la escala STS, se incluyó a los pacientes en 3 grupos de riesgo: riesgo de mortalidad alto (≥ 8%), intermedio (≥ 4%) y bajo (< 4%)13. Se debe mencionar que esta puntuación también se tuvo en cuenta en el objetivo secundario asociado a la descripción de la DEH (tanto en el hospital como en la UCI) asociada al TAVI.
El tamaño de la muestra requirió hacer los análisis ajustados previamente descritos, el tamaño mínimo estimado de la muestra se fijó en 60 pacientes tratados de TAVI para realizar una comparativa entre e intrasujetos de las diferencias descritas en 3 momentos distintos, el tamaño del efecto (f) fue 0,25, el potencial estadístico (1-β), 0,9 y el riesgo de error tipo I (1-α), 0.95 suponiendo una correlación débil entre las diferentes mediciones obtenidas (0,3).
Se empleó el paquete de software estadístico SPSS 27.0 para Windows (IBM Corp., Estados Unidos) y el R software (The R Project for Statistical Computing, Institute for Statistics and Mathematics, Austria) para el análisis estadístico.
RESULTADOS
Se trató a un total de 76 pacientes consecutivos (el 50% mujeres; media de edad, 82,05 ± 4,76 años) de TAVI electivo durante el periodo del estudio que incluyó a la cohorte analítica. La puntuación de riesgo quirúrgico obtenida en la escala STS fue 5,4 ± 3,41. El 42,5%, 43,8% y 13,7% de los casos se clasificaron como pacientes de riesgo bajo, intermedio y alto, respectivamente. La descripción completa de las comorbilidades se muestra en la tabla 1. Un paciente tenía antecedentes de cirugía de revascularización coronaria previa. Un total de 6 casos (7,9%) fueron intervenciones de válvula dentro de otra válvula y 71 casos (93,4%) fueron mediante abordaje vascular a través de la arteria femoral derecha. Solo 1 paciente precisó anestesia general previa al TAVI (tabla 1 del material adicional). El estado funcional basal de los pacientes (clasificación según la NYHA) se vio comprometido significativamente en la mayoría de los casos. Así, el 61,84 y 19,74% de los pacientes presentaban clase funcional III y IV según la NYHA, respectivamente.
Tabla 1. Características preoperatorias de pacientes tratados con TAVI (n = 76)
| Enfermedad previa | n | % | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Dislipemia | 51 | 67,11 | |||||||
| Hipertensión arterial | 66 | 86,84 | |||||||
| Accidente cerebrovascular previo | |||||||||
| Con efectos | 1 | 1,32 | |||||||
| Sin efectos | 4 | 5,26 | |||||||
| AIT | 4 | 5,26 | |||||||
| Enfermedad hepática | 0 | 0,00 | |||||||
| Diabetes mellitus | |||||||||
| DM Dieta | 1 | 1,32 | |||||||
| DM II Agentes orales | 22 | 28,95 | |||||||
| DM II Insulina | 17 | 22,37 | |||||||
| DM II Sin tratamiento | 1 | 1,32 | |||||||
| IRC | 26 | 34,21 | |||||||
| Fumador | |||||||||
| Activo | 2 | 2,63 | |||||||
| No es fumador | 48 | 63,16 | |||||||
| Exfumador | 25 | 32,89 | |||||||
| Enfermedad oncológica | 8 | 10,53 | |||||||
| EPOC | 9 | 11,84 | |||||||
|
AIT: accidente isquémico transitorio; DM, diabetes mellitus; EPOC: enfermedad pulmo- |
|||||||||
Resultados clínicos
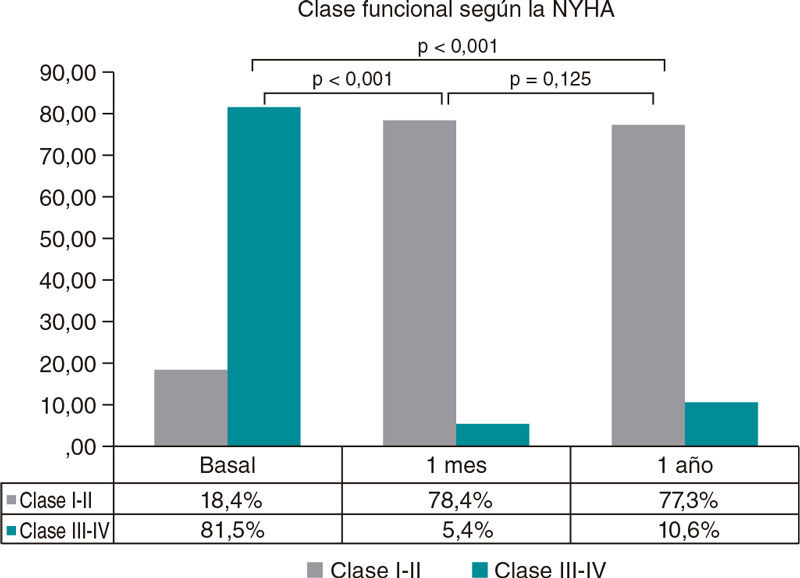
El implante tuvo éxito en 74 casos (97,37%) y 2 pacientes (2,63%) fallecieron durante los primeros 30 días con posterioridad a la intervención (ambos de causas cardiovasculares). En este periodo, la tasa de complicaciones mayores o rehospitalizaciones fue baja (tabla 2) y fue necesario implantar marcapasos definitivos a 5 pacientes. Un año después del TAVI, no se comunicó ninguna otra muerte cardiovascular. No obstante, 7 pacientes fallecieron por otras causas (tabla 2). Se debe mencionar que la tasa de mortalidad de la muestra fue similar a la de la población general (figura 1 del material adicional). Según las mediciones ecocardiográficas, se observaron beneficios significativos en los gradientes medio y máximo y en la insuficiencia aórtica que se mantuvieron durante el seguimiento (figura 2 del material adicional). Se debe mencionar que, entre los supervivientes, el 78,4% de los pacientes presentaban una clase funcional I-I según la NYHA al cabo de 1 mes, un beneficio que se mantuvo trascurrido 1 año en el 77,3% de los pacientes en estos niveles funcionales.
Tabla 2. Resultados clínicos a 30 días y 1 año (n = 76)
| Variable | n | % | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Implante exitoso | 74 | 97,37 | |||||||
| Mortalidad (30 días) | 2 | 2,63 | |||||||
| Mortalidad cardiovascular (30 días) | 2 | 2,63 | |||||||
| IAM (30 días) | 0 | 0,00 | |||||||
| Accidente cerebrovascular (30 días) | 3 | 3,95 | |||||||
| Hemorragia mayor (30 días) | 4 | 5,26 | |||||||
| Rehospitalización por cualquier causa (30 días) | 4 | 5,26 | |||||||
| Implante marcapasos definitivo (30 días) | 5 | 6,60 | |||||||
| Rehospitalización CV (30 días) | 2 | 2,63 | |||||||
| Todas las muertes (1 año*) | 9 | 11,84 | |||||||
| Todas las muertes cardiovasculares (1 año) | 2 | 2,63 | |||||||
|
* Todas las muertes descritas al cabo de 1 año: mieloma múltiple: n = 1; sepsis (infección de vías respiratorias): n = 1; sepsis (enfermedad renal): n = 1; enfermedad pulmonar: |
|||||||||
Valoración de la CVRS
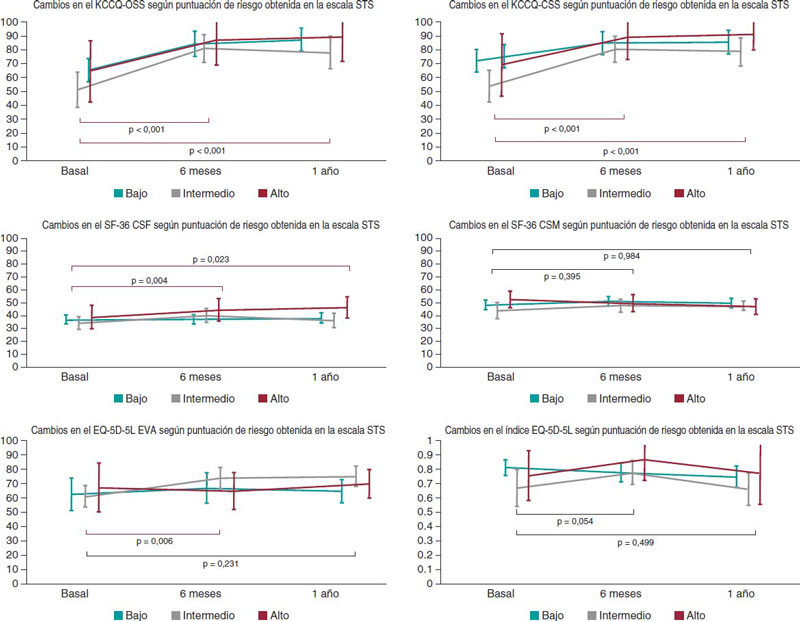
La CVRS de los pacientes a lo largo de todo el periodo observacional según la puntuación basal obtenida en la escala de riesgo STS se muestra en la figura 1. En ambas puntuaciones resumen del KCCQ (OSS y CSS) se observaron mejoras estadísticas y clínicas significativas tras el TAVI. En el caso de la OSS, las diferencias medias descritas entre el momento basal y 6 meses después oscilaron entre los 18,94 (riesgo bajo) y los 29,97 puntos (riesgo intermedio) indicativo de un beneficio importante (todos los valores p < 0,001). Asimismo, las diferencias medias observadas en la CSS oscilaron entre los 13,03 y 27,3 puntos (riesgo bajo e intermedio, respectivamente). Además, en las 2 escalas, el beneficio observado se mantuvo durante el periodo de seguimiento y no se observó ninguna diferencia al cabo de 6 meses ni 1 año (p > 0,8 en ambas escalas de puntuaciones resumen). Se debe mencionar que estas mejoras se repitieron en los 3 grupos de riesgo (figura 2).
Figura 1. Clase funcional según la New York Heart Association (NYHA) durante el seguimiento.
Figura 2. Cambios en la calidad de vida relacionada con la salud (CVRS) de los pacientes durante el seguimiento (n = 55, en 67 supervivientes al cabo de 1 año; el 82,1% de la muestra). No se observaron diferencias en los valores medios/medianos basales en ninguna de las mediciones de la CVRS obtenidas entre los pacientes que completaron todas las mediciones y aquellos con valores faltantes durante el periodo del estudio. EQ-5D-5 EVA: escala visual analógica EQ; KCCQ-CSS: puntuación del sumario clínico en el KCCQ; KCCQ-OSS: puntuación del sumario total en el KCCQ; KCCQ: Kansas City Cardiomyopathy Questionnaire; SF-36 CSF: cuestionario de salud SF-36 para el componente sumario físico; SF-36 CSM: cuestionario de salud SF-36 para el componente sumario mental.
En lo referente a los cuestionarios genéricos, también se observó un impacto positivo en las puntuaciones obtenidas, posoperatoriamente, en los cuestionarios EQ-5D-5L EVA y SF-36 para el componente sumario físico, en todos los pacientes (p < 0,006 y p < 0,004, respectivamente). No obstante, el tamaño de las diferencias detectadas fue menor considerando las respectivas escalas. No se observaron diferencias estadísticas significativas en el componente sumario mental (p = 0,395). Además, los valores de todos los grupos fueron parecidos a los de la población normativa según edad y sexo con respecto a los valores basales (media—intervalo de confianza del 95% [IC95%]— basal: 47,44, 44,70 y 50,18; a los 6 meses: 49.77, 47.36, and 52.17 y al cabo de 1 año: 48,64, 46,04 y 50,83-; p = 0,52). Por último, los valores índices del EQ-5D-5L fueron muy similares en cualquier momento y se observó un tímido aumento a los 6 meses (p = 0,054 comparado con el momento basal) y un leve descenso, aunque no estadísticamente significativo, al cabo de 1 año con respecto a los valores basales (media—IC95%— basal: 0,77, 0,71 y 0.83; a los 6 meses: 0,80, 0,75 y 0,85 y al cabo de 1 año: 0,74, 0,68 y 0,80; p = 0,499).
Objetivo secundario: descripción de la duración de la estancia hospitalaria asociada a la intervención
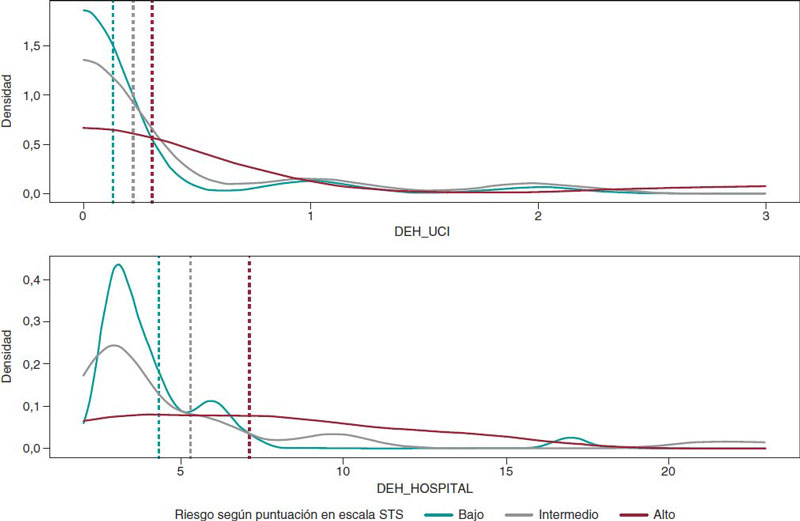
La DEH media en el hospital fue limitada, con una estancia media de 5,26 días (± 4.05); solo requirieron cuidados intensivos 10 pacientes (13.2%), 5 de los cuales (el 6,6% de toda la muestra) permanecieron ingresados en la UCI ≤ 1 día, 3 (3.9%) permanecieron 2 días y 2 (2,6%) un máximo de 3 días. En la figura 3, las estancias en UCI y hospital se muestran según el riesgo basal de los pacientes (ambas muy cortas en todos los subgrupos).
Figura 3. Duración de la estancia hospitalaria (tanto en el hospital como en la UCI) según puntuación obtenida en la escala STS PROM; n = 76 y n = 73 para la DEH (hospital e ICU, respectivamente). DEH: duración de la estancia hospitalaria; STS: Society of Thoracic Surgeons; UCI: unidad de cuidados intensivos.
DISCUSIÓN
Lo ideal sería tratar la EA grave sintomática con una válvula que se implantase de forma mínimamente invasiva para correr el menor riesgo posible, tanto perioperatorio como a largo plazo, optimizar la respuesta hemodinámica, evitar la dependencia de los pacientes al tratamiento anticoagulante de por vida y maximizar tanto la capacidad de realizar actividades básicas de la vida diaria como el bienestar de los pacientes. Lo que nos enseñan los estudios clínicos realizados hasta ahora es que el tratamiento de la EA va en este sentido7,9. No obstante, sigue siendo importante probar cada innovación que se produzca en la práctica clínica real. Este estudio ofrece nuevas evidencias sobre el rendimiento del TAVI en pacientes ancianos (media de edad > 80 años) en una práctica clínica real a través de un análisis prospectivo sistemático de los resultados clínicos, la DEH y los resultados descritos por los propios pacientes 1 año después de la intervención.
En nuestro estudio, se observó un evidente efecto clínico positivo del TAVI en todos los subgrupos de la escala de riesgo STS. Tanto los gradientes aórticos medio y máximo como la insuficiencia valvular mejoraron significativamente tras la intervención y las complicaciones mayores se mantuvieron a raya en tasas muy razonables. Estos resultados clínicos fueron muy parecidos a los publicados recientemente sobre la válvula SAPIEN 324. Según la NYHA, el porcentaje de pacientes con un estado funcional satisfactorio aumentó inmediatamente después de la intervención, y se mantuvo al cabo de 1 año entre los supervivientes.
Se debe mencionar que estos beneficios clínicos se tradujeron en mejoras sustanciales de la CVRS de los pacientes. En concreto, la OSS del KCCQ reveló un cambio medio con respecto a los valores basales de 18,9 puntos en pacientes de riesgo bajo hasta casi 30 puntos en aquellos de riesgo intermedio 6 meses después del tratamiento. Este beneficio también se mantuvo al cabo de 1 año con rangos entre 21,9 puntos en pacientes de riesgo bajo y 26,7 puntos en aquellos de riesgo intermedio. Estos incrementos descritos en el KCCQ estuvieron claramente por encima de las diferencias mínimas clínicamente importantes descritas en la literatura médica para esta herramienta17. Estos resultados son sumamente importantes si tenemos en cuenta que una caída de 10 puntos en la OSS del KCCQ resultó ser un factor pronóstico para pacientes con EA asociado a un 34% más de posibilidades de fallecer a los 12 meses18. En este sentido, la CVRS de pacientes ancianos que sobrevivieron 1 año mejoró significativamente. Nuestros resultados son parecidos a los de otro estudio publicado que analizó los resultados clínicos del TAVI en ensayos clínicos y registros sobre la válvula SAPIEN 3. Por ejemplo, Baron et al.24, según datos del registro de riesgo intermedio SAPIEN 3, observaron cambios a 1 año del TAVI en la OSS de 23,1 puntos (21,8-24,9; p > 0,001) en pacientes de riesgo intermedio. Su cohorte tuvo unas características basales similares y se trató de TAVI con el mismo dispositivo (incluyeron, no obstante, los abordajes transfemoral y transapical). En nuestro estudio, se vio que esta mejoría de la salud percibida por el propio paciente también se mantuvo en pacientes ancianos clasificados de riesgo bajo y alto.
En lo que respecta a las herramientas genéricas, también se detectó una cierta tendencia positiva tanto en el EQ-5D-5L EVA como en el SF-36 CSF (un componente sumario más centrado en el rendimiento funcional global de los pacientes) con diferencias significativas al cabo de 6 meses y 1 año. Se debe mencionar que, durante el seguimiento, no se observaron diferencias en el componente sumario mental. La salud mental de los pacientes también fue un poco mejor que la descrita en su población de referencia con respecto a los valores basales. Asimismo, en lo referente a las utilidades estimadas del EQ-5D-5L, se observó una tendencia positiva global a los 6 meses con respecto a los valores basales y un ligero descenso al cabo de 1 año. No obstante, todos los cambios detectados con esta herramienta fueron mínimos. Este hallazgo fue sorprendente teniendo en cuenta el gran beneficio demostrado con las puntuaciones OSS y CSS del KCCQ. No obstante, como el EQ-5D-5L recoge la calidad de vida relacionada con la salud de una forma más global e incorpora la media de edad de los pacientes incluidos, el tímido descenso observado podría reflejar un deterioro general del estado de salud acumulado durante el periodo observacional de 1 año (media de edad de la muestra > 80 años).
Coincidiendo, además, con experiencias recientes descritas en centros de excelencia TAVI de Italia, Países Bajos y Reino Unido, donde los autores probaron nuevas vías de tratamiento clínico estandarizadas para optimizar el proceso con altas rápidas que generaron menos complicaciones y DEH cortas25, observamos estancias hospitalarias muy cortas y pocos ingresos UCI (13%) (el 6,5% de los pacientes permanecieron 3 días en la UCI). En nuestro centro, tras implementar un protocolo individualizado para pacientes aptos para recibir el TAVI, se obtuvieron resultados de muy alta calidad en pacientes ancianos y se observó que la DEH asociada a esta intervención se redujo.
Limitaciones
Debido a la propia naturaleza de este estudio observacional, nuestros hallazgos están sujetos a algunas limitaciones. En primer lugar, proceden de la experiencia de un único centro en un hospital terciario de referencia muy familiarizado con la intervención, de ahí que la extrapolación de estos resultados pudiera verse afectada por la experiencia del equipo multidisciplinar. Se debe mencionar que el tamaño de la muestra, sobre todo en el grupo de alto riesgo, fue limitado y sujeto a una alta dispersión de valores y datos faltantes durante el seguimiento. Por eso, nuevos estudios con muchos más pacientes estratificados en función del riesgo deberían poder confirmar nuestros hallazgos. A pesar de esta limitación, se debe mencionar que nuestros resultados observados en el grupo de riesgo intermedio son parecidos a los descritos en muestras más grandes de cohortes ajustadas por puntuación de propensión24.
También en este análisis se decidió emplear la escala de riesgo STS como medida para caracterizar el riesgo de los pacientes porque, aunque reconocemos que esta escala se desarrolló originariamente para el reemplazo quirúrgico de válvula aórtica, es un índice pronóstico válido de la mortalidad y las complicaciones mayores asociadas al TAVI que ofrece una valoración integral del estado de salud de los pacientes13,26. No obstante, tal y como se ha descrito en un estudio reciente27,28, también sería útil medir la fragilidad para completar los ajustes. Lamentablemente, esta información no se recogió en un formulario estándar de forma rutinaria como parte del manejo clínico habitual cuando se llevó a cabo este estudio. No obstante, se debe mencionar que, en nuestro centro, el equipo multidisciplinar que participó en el proceso de toma de decisiones sobre el tratamiento individualizado de la patología de cada paciente siempre considera la fragilidad como un parámetro clave para un mejor ajuste del tratamiento. De hecho, precisamente debido a esta valoración preoperatoria, la mayoría de los pacientes clasificados como pacientes de riesgo bajo por la escala STS (42,5%) fueron tratados con TAVI y no con cirugía abierta. Parece obvio que la fragilidad desempeña un papel clave en este proceso al igual que otros factores importantes tales como la preferencia del paciente, los antecedentes de radiación torácica, la cirugía de revascularización coronaria previa o la aorta de porcelana y otros. Aunque se ha observado una tendencia consistente y positiva en los resultados clínicos descritos por los propios pacientes gracias a un análisis integral, se debe mencionar que nuestros resultados proceden de una cohorte de pacientes tratados en 2018. En consecuencia, sería interesante realizar un nuevo estudio en múltiples centros para obtener datos que poder comparar con la evolución que han tenido los resultados de la práctica clínica actual con respecto a los de 2018. En este sentido, parece justificado acometer más estudios que sigan haciendo un seguimiento de los resultados en muestras más amplias de pacientes.
CONCLUSIONES
En conclusión, esta investigación ofrece evidencias tanto clínicas como descritas por los propios pacientes sobre el rendimiento del TAVI en pacientes ancianos con beneficios clínicos que se mantuvieron 1 año después de la intervención. Además, la corta estancia hospitalaria observada ofrece datos exploratorios sobre los beneficios de los protocolos estandarizados diseñados para el manejo de pacientes de riesgo entre bajo y alto de forma segura y eficaz.
FINANCIACIÓN
Edwards Lifesciences proporcionó los fondos necesarios para poder realizar el análisis de este estudio que se llevó a cabo y fue interpretado, de manera independiente, por clínicos y expertos en metodología.
CONTRIBUCIÓN DE LOS AUTORES
E. Pinar, J. García de Lara, J. Hurtado, B. Martí-Sánchez, G. Leithold y J. Cuervo participaron tanto en la idea y diseño del estudio como en el análisis de datos. Todos los autores participaron en la interpretación de los resultados, en la revisión crítica del artículo en lo referente a su contenido intelectual y enviaron la versión definitiva del mismo para su publicación.
CONFLICTO DE INTERESES
J. Cuervo, que trabaja para Axentiva Solutions, declaró que esta empresa ha recibido financiación (pagos en calidad de consultoría para Edwards Lifesciences) para sufragar los gastos derivados del diseño y análisis del estudio y redacción del artículo. B. Martí-Sánchez y P. González trabajan, ambos, para Edwards Lifesciences. E. Pinar, J. García de Lara, J. Hurtado, M. Robles, G. Leithold y K. Rand no declararon ningún conflicto de intereses.
¿QUÉ SE SABE DEL TEMA?
- La EA grave es la causa principal de cirugía valvular en adultos.
- El TAVI se ha convertido en el tratamiento elegido para pacientes inoperables con EA grave y sintomática y en una alternativa válida para pacientes de riesgo quirúrgico entre alto e intermedio con mejores resultados clínicos de supervivencia y capacidad funcional.
- Son muchos los factores que influyen en los resultados del TAVI como el riesgo quirúrgico, la esperanza de vida del paciente, las características basales, los factores de riesgo modificables y las comorbilidades.
¿QUÉ APORTA DE NUEVO?
- A través de una valoración integral de las variables clí-
nicas, funcionales y de calidad de vida, este estudio avala el rendimiento positivo del TAVI en pacientes ancianos durante el seguimiento. - Mejoras observadas en los gradientes aórticos medio y máximo, así como en la insuficiencia valvular.
- Un porcentaje más alto de pacientes con estado funcional satisfactorio según la NYHA tras la intervención.
- Los beneficios clínicos también se tradujeron en mejoras de la CVRS, un efecto que pudo observarse en todos los grupos de riesgo.
- En líneas generales, en esta muestra consecutiva de pacientes, la DEH (hospital) asociada al TAVI fue corta.
BIBLIOGRAFÍA
1. Iung B, Delgado V, Rosenhek R, et al. Contemporary Presentation and Management of Valvular Heart Disease: The EURObservational Research Programme Valvular Heart Disease II Survey. Circulation. 2019;140:1156-1169.
2. Ferreira-González I, Pinar-Sopena J, Ribera A, et al. Prevalence of calcific aortic valve disease in the elderly and associated risk factors: A population-based study in a Mediterranean area. Eur J Prev Cardiol. 2013;20:1022-1030.
3. Durko AP, Osnabrugge RL, Van Mieghem NM, et al. Annual number of candidates for transcatheter aortic valve implantation per country: current estimates and future projections. Eur Heart J. 2018;39:2635-2642.
4. Otto CM, Lind BK, Kitzman DW, Gersh BJ, Siscovick DS. Association of Aortic-Valve Sclerosis with Cardiovascular Mortality and Morbidity in the Elderly. N Engl J Med. 1999;341:142-147.
5. Otto CM, Burwash IG, Legget ME, et al. Prospective study of asymptomatic valvular aortic stenosis: Clinical, echocardiographic, and exercise predictors of outcome. Circulation. 1997;95:2262-2270.
6. Baumgartner H, Falk V, Bax JJ, et al. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Hear J. 2017;38:2739-2791.
7. Thourani VH, Kodali S, Makkar RR, et al. Transcatheter aortic valve replacement versus surgical valve replacement in intermediate-risk patients: a propensity score analysis. Lancet. 2016;387:2218-2225.
8. Herrmann HC, Thourani VH, Kodali SK, et al. One-Year Clinical Outcomes With SAPIEN 3 Transcatheter Aortic Valve Replacement in High-Risk and Inoperable Patients With Severe Aortic Stenosis. Circulation. 2016;134:
130-140.
9. Mack MJ, Leon MB, Thourani VH, et al. Transcatheter Aortic-Valve Replacement with a Balloon-Expandable Valve in Low-Risk Patients. N Engl J Med. 2019;380:1695-1705.
10. Popma JJ, Deeb GM, Yakubov SJ, et al. Transcatheter Aortic-Valve Replacement with a Self-Expanding Valve in Low-Risk Patients. N Engl J Med. 2019;380:1706-1715.
11. Otto CM, Nishimura RA, Bonow RO, et al. 2020 ACC/AHA Guideline for the Management of Patients With Valvular Heart Disease: Executive Summary: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice. Circulation. 2021;143:e35-e71.
12. Kuck K-H, Bleiziffer S, Eggebrecht H, et al. Konsensuspapier der Deutschen Gesellschaft für Kardiologie (DGK) und der Deutschen Gesellschaft für Thorax-, Herz- und Gefäßchirurgie (DGTHG) zur kathetergestützten Aortenklappenimplantation (TAVI) 2020. Der Kardiol. 2020;14:182-204.
13. Kumar A, Sato K, Narayanswami J, et al. Current Society of Thoracic Surgeons Model Reclassifies Mortality Risk in Patients Undergoing Transcatheter Aortic Valve Replacement. Circ Cardiovasc Interv. 2018;11:e006664.
14. Kappetein AP, Head SJ, Généreux P, et al. Updated standardized endpoint definitions for transcatheter aortic valve implantation: The valve academic research consortium-2 consensus document. J Am Coll Cardiol. 2012;60:1438-1454.
15. Green CP, Porter CB, Bresnahan DR, Spertus JA. Development and evaluation of the Kansas City Cardiomyopathy Questionnaire: a new health status measure for heart failure. J Am Coll Cardiol. 2000;35:1245-1255.
16. US Food and Drug Administration -Center for Devices and Radiological Health. Medical Device Development Tool (MDDT) Qualification Decision Summary For Kansas City Cardiomyopathy Questionnaire (KCCQ). 2021. Disponible en https://www.fda.gov/medical-devices/science-and-research-medical-devices/medical-device-development-tools-mddt. Consultado 20 Nov 2022.
17. Butler J, Khan MS, Mori C, et al. Minimal clinically important difference in quality of life scores for patients with heart failure and reduced ejection fraction. Eur J Heart Fail. 2020;22:999-1005.
18. Arnold S V, Spertus JA, Lei Y, et al. Use of the Kansas City Cardiomyopathy Questionnaire for monitoring health status in patients with aortic stenosis. Circ Heart Fail. 2013;6:61-67.
19. Herdman M, Gudex C, Lloyd A, et al. Development and preliminary testing of the new five-level version of EQ-5D (EQ-5D-5L). Qual Life Res. 2011;20:
1727-1736.
20. Hernandez G, Garin O, Pardo Y, et al. Validity of the EQ-5D-5L and reference norms for the Spanish population. Qual Life Res. 2018;27:2337-2348.
21. Ramos-Goñi JM, Pinto-Prades JL, Oppe M, Cabasés JM, Serrano-Aguilar P, Rivero-Arias O. Valuation and Modeling of EQ-5D-5L Health States Using a Hybrid Approach. Med Care. 2017;55:e51-e58.
22. Ware JE, Sherbourne CD. The MOS 36-item short-form health survey (SF-36). I. Conceptual framework and item selection. Med Care. 1992;30:473-483.
23. Vilagut G, Ferrer M, Rajmil L, et al. The Spanish version of the Short Form 36 Health Survey: a decade of experience and new developments. Gac Sanit. 2005;19:135-150.
24. Baron SJ, Thourani VH, Kodali S, et al. Effect of SAPIEN 3 Transcatheter Valve Implantation on Health Status in Patients With Severe Aortic Stenosis at Intermediate Surgical Risk: Results From the PARTNER S3i Trial. JACC Cardiovasc Interv. 2018;11:1188-1198.
25. Barbanti M, van Mourik MS, Spence MS, et al. Optimising patient discharge management after transfemoral transcatheter aortic valve implantation: the multicentre European FAST-TAVI trial. EuroIntervention. 2019;15:147-154.
26. Hemmann K, Sirotina M, De Rosa S, et al. The STS score is the strongest predictor of long-term survival following transcatheter aortic valve implantation, whereas access route (transapical versus transfemoral) has no predictive value beyond the periprocedural phase. Interact Cardiovasc Thorac Surg. 2013;17:359-364.
27. Green P, Arnold S V, Cohen DJ, et al. Relation of frailty to outcomes after transcatheter aortic valve replacement (from the PARTNER trial). Am J Cardiol. 2015;116:264-269.
28. Goudzwaard JA, de Ronde-Tillmans MJAG, El Faquir N, et al. The Erasmus Frailty Score is associated with delirium and 1-year mortality after Transcatheter Aortic Valve Implantation in older patients. The TAVI Care & Cure program. Int J Cardiol. 2019;276:48-52.