Artículo
Debate
REC Interv Cardiol. 2019;1:51-53

A debate: MitraClip. Perspectiva del experto en insuficiencia cardiaca
Debate: MitraClip. The heart failure expert perspective
aServicio de Cardiología, Hospital Clínico Universitario de Valencia, INCLIVA, Universidad de Valencia, Valencia, España bCIBER de Enfermedades Cardiovasculares (CIBERCV), España
Contenido relacionado

VÉASE CONTENIDO RELACIONADO:
https://doi.org/10.24875/RECIC.M23000365
PREGUNTA: ¿Qué evidencias avalan el uso de la guía de presión en las lesiones no culpables de pacientes con enfermedad multivaso? ¿Puede explicarnos la controversia surgida por los resultados de los ensayos más recientes respecto a los previos?
RESPUESTA: Me gustaría empezar contextualizando el cambio de paradigma que estamos experimentando con relación a la revascularización miocárdica. En los ensayos clínicos controlados de cardiopatía isquémica estable y en comparación con el tratamiento médico óptimo, la revascularización miocárdica, en particular la percutánea (ICP), desafortunadamente no ha demostrado disminuir los eventos clínicos, ya sea guiada por angiografía (estudios COURAGE y BARI 2D) o por detección de isquemia no invasiva (estudio ISCHEMIA)1. 1Cuesta creer que, si bien existe una asociación importante entre el grado de isquemia documentada de manera no invasiva y el riesgo de eventos adversos ulteriores, revascularizar en función de la información que como intervencionistas recibimos de los estudios no invasivos no lleve a mejores resultados clínicos que dejar al paciente sin revascularizar, con su isquemia, con el tratamiento médico óptimo. Es aquí donde el uso de la guía de presión (GP) durante la intervención (y posiblemente sus alternativas angiográficas) parece conducir a un resultado diferente. En este momento existen 3 ensayos clínicos aleatorizados —dos de ellos en pacientes con síndrome coronario agudo (SCA)— que han comparado los eventos clínicos que se producen con revascularización miocárdica guiada por GP y con tratamiento médico óptimo en exclusiva. Un metanálisis ha observado que, en comparación con el tratamiento médico óptimo, la revascularización miocárdica guiada por GP disminuye significativamente el riesgo de muerte por causa cardiaca y de infarto a los 5 años2. Es importante mencionar que este metanálisis es de alta calidad, por incluir solo ensayos clínicos aleatorizados y eventos «duros» en su desenlace primario. Además, a diferencia del estudio ISCHEMIA, en el que se observaron más eventos tempranos con la revascularización, en este se documentaron menos eventos en el grupo de GP desde el inicio del seguimiento, y con el paso de los años la diferencia en eventos solo crece a favor de la revascularización. Esta información, junto con mucha otra, sugiere que la GP permite seleccionar, con mayor precisión que la angiografía, los segmentos de las arterias epicárdicas donde los beneficios de la ICP superan sus riesgos3,4. Esta evidencia ha llevado a que en las guías de práctica clínica se recomiende la utilización de GP cuando no exista evidencia previa de isquemia y se esté considerando revascularizar. Sin embargo, aunque esta recomendación existe desde hace años, el uso clínico de las GP continúa siendo bajo en todo el mundo.
Recientemente, algunos estudios de GP han mostrado resultados neutros o negativos: FUTURE, RIPCORD 2, FAME 3 y FLOWER-MI4. Sin intención de demeritar el esfuerzo de los investigadores, en las siguientes líneas compartiré brevemente mis reflexiones sobre estos trabajos.
En FUTURE se aleatorizó a pacientes con y sin SCA con enfermedad de 2 y 3 vasos a revascularización habitual o guiada por GP3,4. El estudio fue suspendido por el comité de seguridad después de reclutar solo el 54% de la muestra, por una señal de incremento en la mortalidad total en el grupo de GP. Siempre es difícil interpretar un estudio que no alcanza potencia por reducción en la muestra, pero la ausencia de diferencias en cuanto a infarto y muerte de causa cardiaca hace difícil explicar cómo la GP podría incrementar la mortalidad total por vías no cardiacas. Además, por decisión de los investigadores, más del 20% de las lesiones negativas por GP fueron revascularizadas, incrementando el número de intervenciones y de stents en el grupo de GP. Esto disminuyó a solo un 12,6% la reducción en revascularización, cuando en general, en estudios de GP, observamos una reducción en el uso de stents cercana al 30%.
En RIPCORD-2, 1.100 pacientes con síntomas estables o SCA sin elevación del segmento ST (SCASEST) fueron aleatorizados para ser tratados con revascularización guiada por angiografía o con uso sistemático de GP. El estudio concluyó que el uso sistemático de GP no mejoró la calidad de vida ni redujo los costes en comparación con la ICP guiada por angiografía. Llama la atención cómo se usó la GP en este estudio, ya que, por protocolo, se instrumentaron con GP todas las arterias, aunque no tuvieran aterosclerosis visible. Esto difiere drásticamente del uso clínico de la GP, prolonga los tiempos e incrementa los riesgos sin una justificación clara, a mi manera de ver. Queda aún por entender si esta propuesta de utilización de la GP podría asociarse al incremento de eventos observado al año en el grupo de GP, cercano al 9% y alto en comparación con muchos otros estudios de GP, pero estadísticamente similar al observado en el grupo de ICP guiada por angiografía del mismo estudio.
En FAME 3 creo que hay poco que argumentar en contra. Durante años vimos en muchas charlas una diapositiva que mostraba cómo el número de eventos con GP en el estudio FAME fue similar al de los eventos del grupo quirúrgico del estudio SYNTAX. De ahí nació el FAME 3, que buscó comparar, con diseño de no inferioridad, la revascularización quirúrgica con la percutánea guiada por GP en la enfermedad de 3 vasos. Descubrimos desilusionados que la ICP guiada por GP no es no inferior a la cirugía, incluso aceptando un margen de no inferioridad amplio (45%). Si bien la utilización de imagen intracoronaria fue baja en el FAME 3, es difícil pensar que un estudio de ICP guiada por imagen logre alcanzar la no inferioridad frente a la cirugía, dados los resultados del reciente estudio FLAVOUR, en el que al evaluar la ICP guiada por GP frente a la ICP guiada por ultrasonido intracoronario se observaron resultados clínicos similares con ambas estrategias, a expensas de un incremento cercano al 30% en el número de stents en el grupo de imagen5. Esperemos que el futuro nos diga si la estrategia intervencionista recogida en la cohorte SYNTAX II (que combina una selección óptima de los pacientes con ICP guiada por GP e imagen intracoronaria, incluyendo oclusiones totales) es no inferior a la cirugía en un ensayo clínico controlado.
Dejo para el final el estudio FLOWER MI6 porque, en mi opinión, es el único que sugiere de manera convincente una menor seguridad cuando se toman decisiones con GP en pacientes con SCA con elevación del segmento ST (SCACEST). En FLOWER MI, 1.171 pacientes con SCACEST fueron aleatorizados para ser tratados con revascularización total angiográfica o guiada por GP después de tratar la arteria culpable. Si bien a 1 año la incidencia acumulada del evento primario no difirió entre ambos grupos, se observó un incremento no significativo en el riesgo de infarto del 77% en el grupo de GP. Además, el punto estimado del efecto para el desenlace primario sugiere daño y no beneficio con la GP, aunque la precisión de esta estimación de efecto es baja y no significativa.
P.: ¿Qué evidencias respaldan el uso de la GP en las lesiones no culpables de un SCA? ¿Cree que son suficientes para su recomendación?
R.: En el momento actual contamos con 2 grandes metanálisis que resumen la evidencia de la utilidad de la GP en lesiones no culpables, que es amplia. El primero, de Cerrato et al.3, incluyó 8.579 pacientes de 5 cohortes, de los cuales 6.461 tenían síntomas estables y 2.118 tenían SCA. Se observó un mayor número de eventos en el grupo de pacientes con revascularización diferida basada en la GP que tenían SCA, en comparación con el grupo de pacientes en condición estable. Sin embargo, y de manera notable, los pacientes con SCA que fueron tratados con ICP tuvieron más eventos que los pacientes con SCA que fueron diferidos en función de la GP. Este estudio sugiere que la seguridad de diferir la ICP basándose en la GP depende de la presentación clínica, siendo más segura en caso de síntomas estables que en presencia de SCA, y que tratar lesiones no culpables parece no disminuir la probabilidad de eventos en comparación con diferir la intervención, a diferencia de lo observado en el estudio FLOWER-MI. Es importante mencionar que este metanálisis no pudo diferenciar el SCACEST de otras formas de SCA, por lo que su interpretación debe ser matizada.
El segundo metanálisis es importante porque compara todos los ensayos clínicos aleatorizados disponibles actualmente que han investigado las 3 estrategias propuestas de revascularización de lesiones no culpables en pacientes con SCACEST: solo lesión culpable, total guiada por angiografía y basada en GP4. Se incluyeron en total 8.195 pacientes de 11 ensayos clínicos aleatorizados y se observó que en los pacientes con enfermedad multivaso y SCACEST la revascularización total guiada por angiografía o por GP se asocia a una menor incidencia de eventos adversos, en comparación con la estrategia de solo lesión culpable. Además, la estrategia basada en GP se asoció con un incremento no significativo del riesgo de eventos adversos de un 23% (intervalo de confianza del 95%, 0,78-1,94) al compararla con una revascularización total angiográfica. Se concluye así que, en el SCACEST, la revascularización total guiada por angiografía es superior a la estrategia de solo lesión culpable y similar a la estrategia basada en GP, aunque la estimación puntual del efecto de la última comparación favorece a la estratega total angiográfica.
P.: ¿Hay diferencias según el tipo de SCA, con o sin elevación del segmento ST?
R.: Es difícil contestar esta pregunta porque la gran mayoría de los estudios reportan datos combinados de SCA sin estratificar en SCACEST y SCASEST2-4. Lo que sí sabemos es que la evidencia reciente que ha generado controversia proviene específicamente de pacientes con SCACEST. Esto coincide con la maduración de numerosas líneas de investigación que sugieren que las lesiones no culpables en pacientes con SCACEST se comportan de manera más agresiva que las mismas lesiones en pacientes con síntomas estables. Hay que recordar que, de manera global, las lesiones no significativas por GP, en enfermedad estable, producen un 3-4% de eventos clínicos por año, y los stents contemporáneos en torno a un 6% por año. De aquí que, si las tratamos, podemos producir daño. Sin embargo, las lesiones no significativas por GP en pacientes con SCACEST parecen producir más eventos, con una tasa cercana al 8%, como señala un subestudio del FLOWER-MI7, por lo que su intervención podría tener más beneficios que riesgos. Así, la utilidad de la GP, específicamente en el SCACEST, parece ser menor. Finalmente, es importante mencionar que los resultados de los estudios COMPLETE y FLOWER MI no pueden trasladarse al contexto del SCASEST, y que existen muchos otros estudios que apoyan en este escenario la utilidad de la GP. Así, hasta que futuros estudios investiguen con diseños robustos la seguridad de la GP en el SCASEST, no es posible determinar si esta será más cercana a la observada en un contexto estable o ligeramente inferior, como en el SCACEST.
P.: ¿Hay diferencias según el tipo de índice, hiperémico o no hiperémico?
R.: Las diferencias entre los índices hiperémicos y no hiperémicos no parecen ser clínicamente muy relevantes. Sin embargo, cuando migramos de estudios clínicos a estudios básicos de fisiología (que reportan en series pequeñas sus hallazgos derivados de mediciones combinadas de presión y flujo intracoronario) es difícil determinar qué índices son mejores como herramienta diagnóstica en el contexto del SCA, ya que sus resultados son controvertidos. Dicho esto, parece existir mayor consenso científico en reconocer un agotamiento transitorio de la respuesta hiperémica que en reconocer modificaciones significativas de las condiciones basales. Este agotamiento transitorio de la respuesta hiperémica se caracteriza por una disminución en la reserva de flujo coronario y un incremento en el valor de la reserva fraccionada del flujo coronario, situación que clínicamente podría producir una mayor proporción de falsos negativos con índices hiperémicos que con índices no hiperémicos8. Pese a ello, en el momento actual no hay argumentos sólidos para decantarse hacia unos u otros índices.
FINANCIACIÓN
Ninguna.
CONFLICTO DE INTERESES
M. Echavarría-Pinto es speaker y proctor de compañías que comercializan guías de presión (BSC, Abbot y Philips).
BIBLIOGRAFÍA
1. Mavromatis K, Boden WE, Maron DJ, et al. Comparison of Outcomes of Invasive or Conservative Management of Chronic Coronary Disease in Four Randomized Controlled Trials. Am J Cardiol. 2022;185:18-28.
2. Zimmermann FM, Omerovic E, Fournier S, et al. Fractional flow reserve-guided percutaneous coronary intervention vs. medical therapy for patients with stable coronary lesions: meta-analysis of individual patient data. Eur Heart J. 2019;40:180-186.
3. Cerrato E, Mejía-Rentería H, Dehbi HM, et al. Revascularization Deferral of Nonculprit Stenoses on the Basis of Fractional Flow Reserve: 1-Year Outcomes of 8,579 Patients. JACC Cardiovasc Interv. 2020;13:1894-1903.
4. Elbadawi A, Dang AT, Hamed M, et al. FFR- Versus Angiography-Guided Revascularization for Nonculprit Stenosis in STEMI and Multivessel Disease: A Network Meta-Analysis. JACC Cardiovasc Interv. 2022;15:656-666.
5. Koo BK, Hu X, Kang J, et al. Fractional Flow Reserve or Intravascular Ultrasonography to Guide PCI. N Engl J Med. 2022;387:779-789.
6. Puymirat E, Cayla G, Simon T, et al. Multivessel PCI Guided by FFR or Angiography for Myocardial Infarction. N Engl J Med. 2021;385:297-308.
7. Denormandie P, Simon T, Cayla G, et al. Compared Outcomes of ST-Segment-Elevation Myocardial Infarction Patients With Multivessel Disease Treated With Primary Percutaneous Coronary Intervention and Preserved Fractional Flow Reserve of Nonculprit Lesions Treated Conservatively and of Those With Low Fractional Flow Reserve Managed Invasively: Insights From the FLOWER-MI Trial. Circ Cardiovasc Interv. 2021;14:e011314.
8. van der Hoeven NW, Janssens GN, de Waard GA, et al. Temporal Changes in Coronary Hyperemic and Resting Hemodynamic Indices in Nonculprit Vessels of Patients With ST-Segment Elevation Myocardial Infarction. JAMA Cardiol. 2019;4:736-744.

PREGUNTA: ¿Qué aporta la imagen intravascular, en concreto la tomografía de coherencia óptica (OCT), en el contexto de las lesiones no culpables de un síndrome coronario agudo (SCA)?
RESPUESTA: La publicación de los estudios COMPLETE y FLOWER MI ha generado grandes cambios respecto al tratamiento de las lesiones no culpables en pacientes con SCA y ha puesto en jaque a la guía de presión para guiar la revascularización de estas lesiones1,2. En el estudio COMPLETE, la revascularización completa guiada por angiografía redujo las tasas de muerte y de infarto en comparación con el tratamiento médico óptimo (TMO)1. Cabe destacar que más del 80% de las lesiones incluidas presentaban un diámetro de estenosis angiográfico ≥ 70%1. En el estudio FLOWER MI, en el que se incluyeron lesiones no culpables de menor gravedad, la revascularización completa guiada por guía de presión redujo el número de lesiones tratadas (45% menos) en comparación con la revascularización completa guiada por angiografía, con una tasa de eventos similar para ambas estrategias2. No obstante, un subanálisis del grupo de pacientes guiados por guía de presión demostró que los pacientes con reserva fraccional de flujo (FFR) ≤ 0,80 (tratados con stent según el protocolo) presentaron menos eventos que aquellos con FFR > 0,80 (tratados con TMO)3. Esto ha generado gran controversia respecto a la utilidad de la guía de presión en este contexto. Probablemente, la razón del bajo valor predictivo negativo de la FFR es la falta de información sobre la composición de la placa correspondiente a la lesión estudiada. En un subanálisis del estudio COMPLETE, en el que se realizó OCT de las lesiones no culpables, se documentó que más del 35% de las lesiones con una estenosis ≥ 70% se catalogaban como placas vulnerables, y en lesiones intermedias (estenosis del 50-69%) este porcentaje se acercaba al 25%4.
Se define una placa vulnerable como aquella con un alto contenido lipídico y que está cubierta por una capa fibrosa fina (≤ 65 μm por anatomía patológica, que se corresponde a ≤ 80 μm por OCT si se tiene en cuenta la resolución axial de esta técnica)5. En los estudios PROSPECT, el uso de ecografía intracoronaria y de espectroscopia infrarroja cercana permitió detectar placas vulnerables en arterias no culpables en pacientes con SCA, y estas se asociaron a un alto riesgo de presentar un SCA en el seguimiento a 4 años (hasta el 18% si se asociaban a una reducida área luminal mínima y una gran carga de placa)6,7.
El papel de la OCT para la detección de placas vulnerables en lesiones no culpables del SCA no está aún definido. No obstante, dado que se trata de la técnica de imagen intravascular con mayor resolución, es muy probable que sea la mejor para valorar las características morfológicas de estas lesiones y si presentan signos de vulnerabilidad.
P: ¿Cómo introduciría la OCT en el protocolo de evaluación de estas lesiones con relación a la guía de presión?
R: En mi opinión, las técnicas de diagnóstico intracoronario (ya sea con guía de presión o con imagen intravascular) en lesiones no culpables graves (con un diámetro de estenosis ≥ 70%) no están justificadas actualmente. Como se ha comentado, las lesiones no culpables que angiográficamente se catalogan como graves tienen una alta probabilidad de ser placas vulnerables y se asocian con un mayor número de eventos adversos si no se tratan1,4. De hecho, las recientes guías de práctica clínica del American College of Cardiology y la American Heart Association, publicadas tras finalizar los estudios COMPLETE y FLOWER-MI, recomiendan la revascularización de las lesiones no culpables de SCA con elevación del segmento ST (SCACEST) con un diámetro de estenosis angiográfico ≥ 70%, con un grado de recomendación y de evidencia IA8.
No obstante, el papel que pueden desempeñar las técnicas de diagnóstico intracoronario en lesiones intermedias (estenosis del 40-69%), o incluso en segmentos angiográficos sin lesión angiográfica evidente, está aún por determinar. Una valoración inicial de las lesiones intermedias con FFR mediante guía de presión permite seleccionar aquellas que de por sí generan isquemia. De acuerdo con estudios previos para este tipo de lesiones intermedias, cerca de un 45% presentan una FFR ≤ 0,80 y, por lo tanto, tienen indicación de revascularización2,9. De hecho, el valor predictivo positivo de una FFR ≤ 0,80 no se discute y el tratamiento de las lesiones con FFR patológica está respaldado por las guías de práctica clínica con un nivel de recomendación y de evidencia IA8,10. Creo que la utilidad de la OCT debe ser investigada en las lesiones que no generan isquemia (por ejemplo, aquellas con FFR > 0,80) y cuando el tratamiento de lesiones no culpables va a ser puramente preventivo.
Hasta el momento, solo un estudio ha valorado el tratamiento preventivo de lesiones no culpables que reúnen características de vulnerabilidad. En el estudio PROSPECT-ABSORB se aleatorizó a pacientes con lesiones no culpables que presentaban características de vulnerabilidad por ecocardiografía intravascular para recibir tratamiento con un stent bioabsorbible o TMO. En este estudio, el tratamiento preventivo de las placas vulnerables redujo la tasa de eventos respecto al tratamiento, aunque hay que destacar que el estudio no estaba diseñado para comparar eventos clínicos11.
P: ¿Cuál es su visión del futuro al respecto? ¿Nuevos protocolos combinados? ¿Nuevas técnicas?
R: El riesgo que supone una placa vulnerable en los pacientes con SCA multivaso es un tema de debate y de investigación. Tras un infarto, más de la mitad de los eventos isquémicos observados durante el seguimiento son provocados por lesiones no culpables7. Desde el Grupo de Trabajo de Diagnóstico Intracoronario de la Asociación de Cardiología Intervencionista de la Sociedad Española de Cardiología se ha impulsado la realización de un estudio aleatorizado con este fin, en el cual van a participar más de 40 centros españoles. Este estudio, denominado VULNERABLE (NCT 05599061), pretende valorar alrededor de 2.500 pacientes con SCACEST y lesiones no culpables angiográficamente intermedias (diámetro de estenosis angiográfico del 40-69%). Por protocolo, se investigarán estas lesiones en un procedimiento electivo distinto del procedimiento índice con el que se haya tratado la lesión culpable con éxito. Todas las lesiones elegibles se interrogarán con guía de presión, y aquellas en las que se demuestre un valor patológico de FFR (≤ 0,80) se tratarán con stent y serán consideradas como un fallo de selección (se estima que sean aproximadamente el 40% de las lesiones investigadas). El resto de las lesiones (unas 1.500 aproximadamente) con FFR > 0,80 serán investigadas con OCT y se buscarán características de vulnerabilidad. Aquellas lesiones que no reúnan características de vulnerabilidad (se estima que alrededor de unas 900) se manejarán con TMO, pero recibirán seguimientos periódicos para valorar eventos adversos (dentro del denominado Registro VULNERABLE). Finalmente, el estudio pretende incluir un total de 600 lesiones con FFR negativa, pero con características de vulnerabilidad por OCT, que serán aleatorizadas (1:1) a tratamiento con stent o TMO (dentro del ensayo clínico VULNERABLE). El seguimiento planeado para los pacientes del registro y del ensayo clínico es de 4 años. El estudio VULNERABLE es el primero con poder estadístico para valorar la efectividad clínica del tratamiento preventivo con stent de lesiones no culpables que presentan características de vulnerabilidad por OCT.
P: ¿Cómo complementaría el concepto de placa vulnerable con el de paciente vulnerable?
R: En mi opinión, los pacientes con SCA presentan de manera simultánea un cóctel de 3 problemas. Primero, tal como hemos comentado, tienen un tipo de arteriosclerosis agresiva con mucha carga de placa y con características de vulnerabilidad4. Segundo, los pacientes con SCA presentan mayor grado de disfunción microvascular, no solo en la arteria responsable del infarto, sino también en las otras arterias no culpables12. Seguramente la disfunción microvascular pancoronaria se asocia a una mayor sensibilidad a la isquemia crónica que generan las lesiones coronarias obstructivas epicárdicas y a la incapacidad de crear circulación colateral en caso de una nueva obstrucción completa aguda (y por lo tanto a un mayor riesgo de infarto). Y tercero, los pacientes con SCA presentan marcadores inflamatorios elevados, mayor reactividad plaquetaria y más trombogenicidad que los pacientes crónicos13. De hecho, los tratamientos antiinflamatorios han demostrado disminuir los eventos adversos en los pacientes con SCA14.
Así pues, los pacientes con SCA reúnen características anatómicas, funcionales e inflamatorio-trombóticas sistémicas que los distinguen claramente de los pacientes crónicos. Esta diferenciación radica sobre todo en el mayor riesgo de presentar nuevos eventos trombóticos en el futuro, y hay quien los llama «pacientes vulnerables». El tratamiento de estos pacientes «vulnerables» debe atacar estos 3 problemas a la vez. Son necesarios avances en tratamientos capaces de reducir la carga de placa y estabilizar las placas vulnerables, tratamientos antiagregantes que reduzcan el riesgo isquémico al menos hasta que la mayoría de las placas vulnerables se hayan estabilizado, y tratamientos destinados a disminuir la inflamación sistémica y probablemente mejorar la función endotelial de estos pacientes.
El papel de la angioplastia preventiva con implante de stent en placas vulnerables está aún por determinar. Sin duda, uno de los dilemas en el futuro será si es mejor optar por un tratamiento médico intensivo con fármacos novedosos capaces de estabilizar placas vulnerables o por el «sellado estabilizador» que comporta la capa de tejido neointimal que induce el implante de un stent más TMO.
FINANCIACIÓN
Ninguna.
CONFLICTO DE INTERESES
Ninguno.
BIBLIOGRAFÍA
1. Mehta SR, Wood DA, Storey RF, et al. Complete Revascularization with Multivessel PCI for Myocardial Infarction. N Engl J Med. 2019;381:1411-1421.
2. Puymirat E, Cayla G, Simon T, et al. Multivessel PCI Guided by FFR or Angiography for Myocardial Infarction. N Engl J Med. 2021;385:297-308.
3. Denormandie P, Simon T, Cayla G, et al. Compared Outcomes of ST-Elevation Myocardial Infarction Patients with Multivessel Disease Treated with Primary Percutaneous Coronary Intervention and Preserved Fractional Flow Reserve of Non-Culprit Lesions Treated Conservatively and of Those with Low Fractional Flow Reserve Managed Invasively: Insights from the FLOWER MI trial. Circ Cardiovasc Interv. 2021;14:e011314.
4. Pinilla-Echeverri N, Mehta SR, Wang J, et al. Nonculprit Lesion Plaque Morphology in Patients With ST-Segment-Elevation Myocardial Infarction: Results From the COMPLETE Trial Optical Coherence Tomography Substudys. Circ Cardiovasc Interv. 2020;13:e008768.
5. Virmani R, Burke AP, Farb A, Kolodgie FD. Pathology of the vulnerable plaque. J Am Coll Cardiol. 2006;47:C13-18.
6. Stone GW, Maehara A, Lansky AJ, et al. A prospective natural-history study of coronary atherosclerosis. N Engl J Med. 2011;364:226-235.
7. Erlinge D, Maehara A, Ben-Yehuda O, et al. Identification of vulnerable plaques and patients by intracoronary near-infrared spectroscopy and ultrasound (PROSPECT II): a prospective natural history study. Lancet. 2021;397:985-995.
8. Lawton JS, Tamis-Holland JE, Bangalore S, et al. 2021 ACC/AHA/SCAI Guideline for Coronary Artery Revascularization: Executive Summary: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation. 2022;145:e4-e17.
9. Koo BK, Kang J, Wang J. Fractional Flow Reserve or Intravascular Ultrasound for PCI. Reply. N Engl J Med. 2022;387:2099.
10. Neumann FJ, Sousa-Uva M, Ahlsson A, et al. 2018 ESC/EACTS Guidelines on myocardial revascularization. The Task Force on myocardial revascularization of the European Society of Cardiology (ESC) and European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J. 2019;40:87-165.
11. Stone GW, Maehara A, Ali ZA, et al. Percutaneous Coronary Intervention for Vulnerable Coronary Atherosclerotic Plaque. J Am Coll Cardiol. 2020;76:2289-2301.
12. van de Hoef TP, Bax M, Meuwissen M, et al. Impact of coronary microvascular function on long-term cardiac mortality in patients with acute ST-segment-elevation myocardial infarction. Circ Cardiovasc Interv. 2013;6:207-215.
13. Matsuo K, Ueda Y, Nishio M, et al. Thrombogenic potential of whole blood is higher in patients with acute coronary syndrome than in patients with stable coronary diseases. Thromb Res. 2011;128:268-273.
14. Tardif JC, Kouz S, Waters DD, et al. Efficacy and Safety of Low-Dose Colchicine after Myocardial Infarction. N Engl J Med. 2019;381:2497-2505.

PREGUNTA: ¿Qué evidencias existen para el uso de los balones liberadores de fármaco (BLF) en el contexto de las lesiones de novo?
RESPUESTA: En la actualidad, la evidencia del uso de BLF en lesiones de novo es limitada. Me centraré en los siguientes estudios aleatorizados que han comparado el uso del balón liberador de paclitaxel iopromida con los stents de segunda generación en lesiones de novo. El estudio BASKET-SMALL 21 incluyó 758 pacientes con estenosis de novo en vasos de diámetro < 3 mm. El objetivo primario fue un combinado de eventos cardiovasculares adversos mayores (MACE, major adverse cardiovascular events) a los 12 meses. Se aleatorizó a los pacientes para ser tratados con BLF o con stent liberador de fármaco (SLF), el 25% de primera generación (TAXUS, Boston Scientific, Estados Unidos) y el 75% de segunda generación (Xience, Abbott, Estados Unidos). A los 12 meses, las tasas de MACE fueron similares en ambos grupos (7,5% BLF frente a 7,3% SLF; hazard ratio [HR] = 0,97; intervalo de confianza del 95% [IC95%], 0,58-1,64; p = 0,9180). Estos resultados se han mantenido hasta los 3 años de seguimiento (tasa de MACE del 15% en BLF y SLF; HR = 0,99; IC95%, 0,68-1,45; p = 0,5)2. Asimismo, en este estudio no se han encontrado diferencias en cuanto a MACE entre los siguientes contextos clínicos: diabetes3, enfermedad renal crónica4, alto riesgo de sangrado5 y síndrome coronario agudo6. Puede existir un beneficio clínico en vasos de muy pequeño calibre (< 2,5 mm), según uno de los subestudios7. El estudio PEPCADNSTEMI8 incluyó 210 pacientes con síndrome coronario agudo sin elevación del segmento ST y con una lesión culpable sin evidencia de trombo. Fueron aleatorizados para ser tratados con BLF (n = 104) o stent (n = 106, 56% con stent convencional y 44% con SLF). En el grupo de BLF, un 15% recibió un stent de rescate. A los 9 meses, la tasa de fracaso del tratamiento de la lesión fue similar en ambos grupos (3,8% BLF frente a 6,6% stent; análisis por intención de tratar, p = 0,53). El estudio REVELATION9 aleatorizó a 120 pacientes con infarto con elevación del ST con lesiones de novo, no gravemente calcificadas y con estenosis residual < 50% tras predilatación, a tratamiento con BLF o con SLF. El objetivo primario fue la reserva de flujo fraccional a los 9 meses en la arteria causante del infarto. Un total de 11 pacientes (18%) del grupo BLF requirieron el implante de un stent. Durante el seguimiento, la reserva de flujo fraccional media fue comparable entre grupos: 0,92 ± 0,05 en el grupo BLF y 0,91 ± 0,06 en el grupo SLF (p = 0,27).
Recientemente se han evaluado otros BLF con formulaciones derivadas de fármacos tipo -limus, en concreto sirolimus y biolimus. Así, el estudio BIO-RISE10 ha incluido 206 pacientes con lesiones de novo en pequeño vaso (entre 2,0 y 2,75 mm), que fueron aleatorizados 1:1 a balón convencional o balón liberador de biolimus. A los 9 meses, la pérdida luminal tardía fue significativamente menor en el grupo de BLF (0,16 ± 0,29 mm frente a 0,30 ± 0,35 mm; p = 0,001). Asimismo, se observó un remodelado positivo en un 29,7% de los pacientes del grupo BLF frente al 9,8% en los del grupo de balón convencional (p = 0,007). Finalmente, el estudio aleatorizado SCBDNMAL11 ha comparado el BLF de sirolimus con recubrimiento cristalino con el BLF de paclitaxel iopromida (SeQuent SCB, B. Braun Melsungen, Alemania [4 μg/ mm2], frente a BLF SeQuent Please, B. Braun Melsungen, Alemania [3 μg/ mm2]) en 70 pacientes con lesiones de novo. A los 6 meses, la pérdida luminal tardía fue de 0,01 ± 0,33 mm en el grupo de paclitaxel y de 0,10 ± 0,32 mm en el grupo de sirolimus (IC95%, −0,07 a 0,24). Se observó una pérdida luminal tardía negativa, indicativa de remodelado positivo, con mayor frecuencia en el grupo de BLF de paclitaxel (60 frente a 32%; p = 0,019).
P.: ¿Cree que estas evidencias son suficientes para recomendar su uso en la práctica clínica en este contexto?
R.: La evidencia indica que el BLF podría tener un papel en el tratamiento de las lesiones de novo en vaso pequeño. Sin embargo, debemos tener en cuenta varias premisas. Los estudios relevantes para sentar esta indicación deben ser aquellos en los que el stent comparador es de nueva generación. Así, debería evitarse trasladar a la situación actual la evidencia de estudios que comparan el uso de BLF frente a stents convencionales o SLF de primera generación. En segundo lugar, cuando se analiza la estrategia del BLF en lesiones de novo debe tenerse en cuenta el principio de realizar una preparación óptima de la lesión, sin disecciones limitantes de flujo y con estenosis residuales de, como máximo, el 30%12. Es en ese momento cuando se considera que se puede aplicar el BLF. Debe recordarse que el stent se diseñó para solucionar el potencial riesgo de oclusión aguda del vaso tras la predilatación con balón, y que secundariamente demostró que reducía la tasa de reestenosis. En este sentido, como hemos visto en los estudios antes comentados, siempre existe un porcentaje de lesiones que necesitarán el implante de un stent como rescate tras la predilatación. En tercer lugar, el tipo de balón y el tipo de fármaco, la formulación y la liberación, son mucho más relevantes cuando se plantea un tratamiento con BLF. Claramente, en este campo no todos los BLF son iguales y, por tanto, los resultados de un estudio con un tipo de BLF no pueden trasladarse a otro BLF con una formulación o una forma de liberación del fármaco diferente. Finalmente, cuando se habla de lesiones de novo debe aclararse qué características presentan: calcificaciones, trombo, tamaño de vaso, longitud, síndrome clínico, etc.
Por todo ello, en espera de los resultados de estudios actualmente en marcha13 podríamos utilizar un BLF de paclitaxel iopromida en estenosis de novo en vaso pequeño tras una preparación óptima de la lesión sin rasgos angiográficos de riesgo de trombosis aguda del vaso (ausencia de disección residual relevante, flujo limitante, etc.).
P.: ¿Considera que hay diferencias en los resultados de los estudios y en el nivel de evidencia según el tamaño del vaso tratado?
R.: Aún es pronto para ver qué papel puede desempeñar el BLF de sirolimus para tratar lesiones de novo14. En este fármaco tan hidrófilo, la dosis, la formulación y la liberación serán cruciales para definir su potencial. Así, los resultados pueden variar mucho en función de si el sirolimus está encapsulado en fosfolípido o con un recubrimiento cristalino, por ejemplo. En cuanto al tamaño del vaso, la utilización del BLF se centra en vasos de pequeño calibre (< 3 mm) y, entre ellos, parece que los muy pequeños (< 2,5 mm) son los que se pueden beneficiar más de su uso7.
P.: ¿En qué casos considera el uso de BLF para tratar lesiones coronarias de novo?
R.: Como he comentado, la evidencia actual apoya su uso para el tratamiento de vasos de pequeño calibre y con un tipo en concreto de BLF (paclitaxel iopromida 3 μg/mm2).
P.: ¿Cuál es el protocolo de tratamiento con los BLF que aplica en este contexto?
R.: Utilizo la estrategia DCB-only, que implica una buena preparación del vaso que se va a tratar, la obtención de un buen resultado angiográfico sin disecciones residuales clínicamente relevantes y una estenosis residual < 30%. En este contexto en que no preciso stent de rescate, aplico el BLF.
FINANCIACIÓN
Ninguna.
CONFLICTO DE INTERESES
M. Sabaté es consultor para Abbott Vascular e iVascular.
BIBLIOGRAFÍA
1. Jeger RV, Farah A, Ohlow MA, et al. Drug-coated balloons for small coronary artery disease (BASKET-SMALL 2): an open-label randomised non-inferiority trial. Lancet. 2018;392:849-856.
2. Jeger RV, Farah A, Ohlow MA, et al. Long-term efficacy and safety of drug-coated balloons versus drug-eluting stents for small coronary artery disease (BASKET-SMALL 2): 3-year follow-up of a randomised, non-inferiority trial. Lancet. 2020;396:1504-1510.
3. Wöhrle J, Scheller B, Seeger J, et al. Impact of Diabetes on Outcome With Drug-Coated Balloons Versus Drug-Eluting Stents: The BASKET-SMALL 2 Trial. JACC Cardiovasc Interv. 2021;14:1789-1798.
4. Mahfoud F, Farah A, Ohlow MA, et al. Drug-coated balloons for small coronary artery disease in patients with chronic kidney disease: a pre-specified analysis of the BASKET-SMALL 2 trial. Clin Res Cardiol. 2022;111:806-815.
5. Scheller B, Rissanen TT, Farah A, et al. Drug-Coated Balloon for Small Coronary Artery Disease in Patients With and Without High-Bleeding Risk in the BASKET-SMALL 2 Trial. Circ Cardiovasc Interv. 2022;15:e011569.
6. Mangner N, Farah A, Ohlow MA, et al. Safety and Efficacy of Drug-Coated Balloons Versus Drug-Eluting Stents in Acute Coronary Syndromes: A Prespecified Analysis of BASKET-SMALL 2. Circ Cardiovasc Interv. 2022;15:e011325
7. Farah A, Elgarhy M, Ohlow MA, et al. Efficacy and safety of drug-coated balloons according to coronary vessel size. A report from the BASKET-SMALL 2 trial. Postepy Kardiol Interwencyjnej. 2022;18:122-130.
8. Scheller B, Ohlow MA, Ewen S, et al. Bare metal or drug-eluting stent versus drug-coated balloon in non-ST-elevation myocardial infarction: the randomised PEPCAD NSTEMI trial. EuroIntervention. 2020;15:1527-1533.
9. Vos NS, Fagel ND, Amoroso G, et al. Paclitaxel-Coated Balloon Angioplasty Versus Drug-Eluting Stent in Acute Myocardial Infarction: The REVELATION Randomized Trial. JACC Cardiovasc Interv. 2019;12:1691-1699.
10. Xu K, Fu G, Tong Q, et al. Biolimus-Coated Balloon in Small-Vessel Coronary Artery Disease: The BIO-RISE CHINA Study. JACC Cardiovasc Interv. 2022;15:1219-1226.
11. Ahmad WAW, Nuruddin AA, Abdul Kader MASK, et al. Treatment of Coronary De Novo Lesions by a Sirolimus- or Paclitaxel-Coated Balloon. JACC Cardiovasc Interv. 2022;15:770-779.
12. Jeger RV, Eccleshall S, Wan Ahmad WA, et al. Drug-Coated Balloons for Coronary Artery Disease: Third Report of the International DCB Consensus Group. JACC Cardiovasc Interv. 2020;13:1391-1402.
13. Greco A, Sciahbasi A, Abizaid A, et al. Sirolimus-coated balloon versus everolimus-eluting stent in de novo coronary artery disease: Rationale and design of the TRANSFORM II randomized clinical trial. Catheter Cardiovasc Interv. 2022;100(4):544-552.
14. Sabaté M. Sirolimus Versus Paclitaxel: Second Round. JACC Cardiovasc Interv. 2022;15:780-782.

PREGUNTA: ¿Qué evidencias existen para el uso de los balones liberadores de fármaco (BLF) en el contexto de las lesiones de novo?
RESPUESTA: El uso del BLF para el tratamiento de lesiones de novo es el argumento más convincente en torno a esta tecnología, un campo que ha experimentado un importante avance durante los últimos 5 años. No ha sido hasta hace poco que investigadores y empresas han empezado a entender que este campo adolecía de una evidencia científica fiable similar a la de las plataformas de stent para poder conocer el verdadero perfil de seguridad y eficacia de los BLF en el contexto de las lesiones de novo. Aquí el argumento a esgrimir es bastante sólido: el ensayo BASKET-SMALL 2 (700 pacientes) no detectó ninguna diferencia a los 3 años entre balones liberadores de paclitaxel y stents farmacoactivos (SFA)1, el EASTBOURNE (2.100 pacientes) confirmó el perfil de seguridad y eficacia a 1 año del primer balón liberador de sirolimus (índice de revascularización de la lesión diana del 5%)2, el PICCOLETO II3 detectó menos eventos cardiovasculares adversos mayores con otro balón liberador de paclitaxel comparado con un stent liberador de everolimus en el contexto de pequeños vasos tras 3 años de seguimiento. Por último, el RESTORE SVD obtuvo resultados parecidos con otro balón liberador de paclitaxel en el seguimiento a largo plazo y datos similares a los del SFA4. Vale la pena reseñar que el seguimiento a largo plazo de los 2 últimos ensayos se presentó el pasado mes de septiembre en la Conferencia TCT en una sesión clínica de última hora, lo cual viene a confirmar lo en boga que está este campo en la actualidad.
P.: ¿Cree que estas evidencias son suficientes para recomendar su uso en la práctica clínica en este contexto?
R.: La evidencia de que disponemos en la actualidad es lo bastante convincente como para recomendar el uso del BLF en este contexto. No obstante, sí debemos aplicar unas sencillas reglas: a) se recomienda emplear estos dispositivos en el contexto de la reestenosis intrastent mediante guiado por imágenes intravasculares para poder hacer una adecuada valoración de las lesiones. Así pues, se pueden tratar vasos coronarios pequeños (< 2,5 mm). También se pueden tratar vasos más grandes con BLF. Aquí lo importante es «tener buen ojo» a la hora de tratar las disecciones coronarias que puedan quedar después del tratamiento (ver a continuación); b) el efecto de clase no existe para los BLF. Por eso en este contexto, solo deberían emplearse dispositivos con datos clínicos sólidos. No suele ser necesario realizar monitorizaciones angiográficas salvo que el BLF se emplee en lesiones complejas sin la experiencia ni evidencia científica necesarias.
P.: ¿Considera que hay diferencias en los resultados de los estudios y en el nivel de evidencia según el tamaño del vaso tratado?
R.: Pensamos que la mayoría de BLF también pueden usarse en vasos más grandes (> 3 mm), pero, en este contexto, el uso más extendido de estos se recomienda solo en casos seleccionados en los que los stents quizás no sean la solución más segura (como, por ejemplo, en lesiones complejas muy calcificadas, trifurcaciones…). Por otro lado, un mayor uso de los BLF requiere más datos clínicos de los que aún no disponemos, pero que esperamos tener durante los próximos 2 o 3 años. Desgraciadamente, tampoco tenemos todavía comparativas directas entre distintos BLF salvo un pequeño ensayo patrocinado. Hace algunos años, se realizó una comparativa «indirecta» entre balones liberadores de paclitaxel y sirolimus como parte del estudio SIRPAC (1.100 pacientes) pero no se observó ninguna diferencia al cabo de 1 año en los resultados clínicos más importantes5. El ensayo TRANSFORM I, en curso en la actualidad y que ha completado, recientemente, la fase de inclusión está realizando una comparativa entre BLF liberadores de paclitaxel y sirolimus analizando los resultados angiográficos y de la tomografía de coherencia óptica obtenidos a medio plazo6. Este estudio mecanístico es importante porque nos ayudará a saber cuál es el verdadero efecto que tienen estos fármacos sobre la pared vascular y qué papel juega el paclitaxel en el aumento luminal tardío con un efecto directo sobre la adventicia, algo que el sirolimus todavía no ha demostrado ser capaz de hacer. Por último, el ensayo en curso TRANSFORM II, que está realizando una comparativa entre un BLF liberador de sirolimus y un SLF, arrojará luz sobre el papel que juega esta tecnología a largo plazo7. En este ensayo, cuyo objetivo primario es el FLD, los pacientes con enfermedad de los vasos nativos recibirán tratamiento y serán objeto de seguimiento durante 5 años.
P.: ¿En qué casos considera el uso de BLF para tratar lesiones coronarias de novo?
R.: Para ser sincero, si tenemos en cuenta los problemas que nos dan los stents cuando tratamos la enfermedad de pequeños vasos y lesiones complejas, aquí un BLF sería nuestra primera opción por la seguridad inherente a esta tecnología. Por ejemplo, en una lesión coronaria muy calcificada, a pesar de una adecuada preparación de la lesión, solemos preferir emplear un BLF si no tenemos del todo claro que el stent vaya a ajustarse perfectamente con una expansión y aposición adecuadas. La idea con la tenemos que quedarnos es que los BLF también provocan reestenosis. Sin embargo, son seguros y no provocan trombosis ni oclusión aguda de los vasos. Solo en presencia de disecciones limitantes del flujo o retroceso (recoil) agudo, puede emplearse un stent de rescate tras implantar un BLF. Se debe recordar, no obstante, que tras una angioplastia con BLF no cabe esperar resultados como los que se obtienen con un stent.
P.: ¿Cuál es el protocolo de predilatación, los criterios para el cambio de rama asignada (crossover) y la técnica específica de tratamiento con BLF en este contexto?
R.: Este es un debate candente desde hace tiempo y los cursos dedicados sobre esta cuestión han de ir acompañados de «un buen ojo» a la hora de realizar angioplastias con BLF. Nuestra sugerencia inicial es un abordaje escalonado a la hora de realizar angioplastias con BLF, es decir, aquí el objetivo es lograr buenos resultados tras una correcta predilatación con las herramientas que tengamos en la sala de hemodinámica. Siempre podemos convertir a una angioplastia con stent, antes de administrar el fármaco, por tanto la decisión entre un BLF o un SFA debe tomarse solo después de preparar la lesión. Una correcta predilatación se traduce en una estenosis final < 30% y ausencia de disecciones limitantes del flujo8. Tras lograr este objetivo, se puede emplear el BLF para cubrir todo el segmento tratado mientras se mantiene el inflado del balón durante, como mínimo, 30 o, quizás, 60 segundos. En nuestra práctica clínica habitual usamos balones semidistensibles y, a menudo, scoring balloons. Otros centros, sin embargo, emplean balones no distensibles como primera opción terapéutica. El cociente balón/vaso debería ser 1:1, aunque hay excepciones dependiendo de la lesión diana. Al final, no hay que tener miedo a las disecciones tipo A o B (figura 1). Otro grupo ya demostró que este tipo de disecciones son seguras y no están asociadas a oclusiones vasculares agudas9. Recientemente, investigadores japoneses han descubierto que las disecciones se asocian a una mejor penetración del fármaco y a una mayor ganancia luminal 6 meses después de una angioplastia con BLF de paclitaxel10. Para ser considerado un operador «experto» en el manejo de BLF, el índice de implantes de stent tras un BLF debería estar por debajo del 10%.
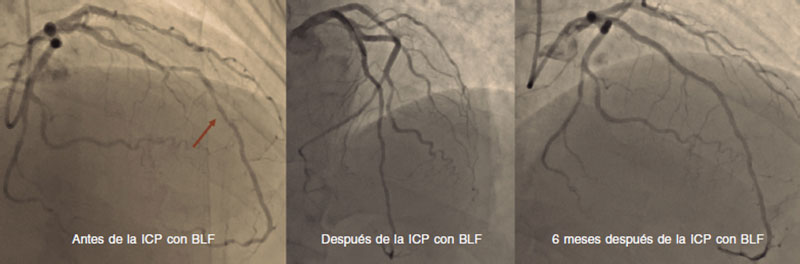
Figura 1. ICP con BLF del segmento medio de la descendente anterior en el seguimiento angiográfico a los 6 meses. BLF: balón liberador de fármaco; ICP: intervención coronaria percutánea.
FINANCIACIÓN
Ninguna.
CONFLICTOS DE INTERÉS
Ninguno.
BIBLIOGRAFÍA
1. Jeger RV, Farah A, Ohlow MA, et al. Long-term efficacy and safety of drug-coated balloons versus drug-eluting stents for small coronary artery disease (BASKET-SMALL 2): 3-year follow-up of a randomised, non-inferiority trial. Lancet. 11 07 2020;396:1504-1510.
2. Cortese B, Testa L, Di Palma G, et al. Clinical performance of a novel sirolimus-coated balloon in coronary artery disease: EASTBOURNE registry. J Cardiovasc Med (Hagerstown). 2021;22:94-100.
3. Cortese B, Di Palma G, Guimaraes MG, et al. Drug-Coated Balloon Versus Drug-Eluting Stent for Small Coronary Vessel Disease: PICCOLETO II Randomized Clinical Trial. JACC Cardiovasc Interv. 2020;13:2840-2849.
4. Tang Y, Qiao S, Su X, et al. Drug-Coated Balloon Versus Drug-Eluting Stent for Small-Vessel Disease: The RESTORE SVD China Randomized Trial. JACC Cardiovasc Interv. 2018;11:2381-2392.
5. Cortese B, Caiazzo G, Di Palma G, De Rosa S. Comparison Between Sirolimus- and Paclitaxel-Coated Balloon for Revascularization of Coronary Arteries: The SIRPAC (SIRolimus-PAClitaxel) Study. Cardiovasc Revasc Med. 2021;28:1-6.
6. Ono M, Kawashima H, Hara H, et al. A Prospective Multicenter Randomized Trial to Assess the Effectiveness of the MagicTouch Sirolimus-Coated Balloon in Small Vessels: Rationale and Design of the TRANSFORM I Trial. Cardiovasc Revasc Med. 2021;25:29-35.
7. Greco A, Sciahbasi A, Abizaid A, et al. Sirolimus-coated balloon versus everolimus-eluting stent in de novo coronary artery disease: Rationale and design of the TRANSFORM II randomized clinical trial. Catheter Cardiovasc Interv. 2022;100(4):544-552.
8. Cortese B. The role of optimal lesion preparation for de-novo coronary vessels when a stentless intervention strategy is planned. Minerva Cardioangiol. 2020;68:51-56.
9. Cortese B, Silva Orrego P, Agostoni P, et al. Effect of Drug-Coated Balloons in Native Coronary Artery Disease Left With a Dissection. JACC Cardiovasc Interv. Dec 2015;8:2003-2009.
10. Yamamoto T, Sawada T, Uzu K, Takaya T, Kawai H, Yasaka Y. Possible mechanism of late lumen enlargement after treatment for de novo coronary lesions with drug-coated balloon. Int J Cardiol. 2020;321:30-37.

PREGUNTA: ¿Qué aspectos considera que pueden explicar las notables diferencias entre los resultados de los ensayos EBC MAIN (European Bifurcation Club Left Main Coronary Stent Study)1 y DKCRUSH-V (Double Kissing Crush versus Provisional Stenting for Left Main Distal Bifurcation Lesions)2?
RESPUESTA: El estudio EBC MAIN ha demostrado la no inferioridad de la técnica paso a paso del stent provisional comparado con la estrategia inicial de 2 stents en 467 pacientes con enfermedad de tronco distal en bifurcación (Medina 1,1,1 o 0,1,1). No hubo diferencias en cuanto a eventos adversos cardiovasculares mayores globales, fallo de la lesión diana, infarto agudo de miocardio y trombosis del stent1.
Por otro lado, el estudio DKCRUSH V aleatorizó a 482 pacientes con enfermedad de tronco distal en bifurcación (Medina 1,1,1 o 0,1,1) para recibir tratamiento con técnica provisional frente a DK-crush. La estrategia de DK-crush tuvo una menor incidencia de eventos adversos cardiovasculares mayores, con diferencias estadísticamente significativas en cuanto a fallo de la lesión diana (10,7 frente a 5%) (hazard ratio = 0,42; intervalo de confianza del 95%, 0,21-0,85; p = 0,02), infarto agudo de miocardio (2,9 frente a 0,4%; p = 0,03) y trombosis del stent (3,3 frente a 0,4%; p = 0,02) en el seguimiento al año2. Los resultados fueron mejores en las lesiones de bifurcación más complejas, definidas sobre todo como aquellas que presentaban mayor afectación de la rama lateral (> 70% de estenosis y > 10 mm de longitud de la lesión), calcificación grave o ángulos muy marcados (> 70° o < 45°).
Ha habido quien ha intentado comparar los datos del EBC MAIN con los del DKCRUSH-V, pero hay algunos aspectos que hacen que no sean estudios comparables, tanto por el diseño del estudio como por los resultados generales de la técnica de DK-crush: la complejidad de la bifurcación y el grado de afectación de la rama lateral fueron menores en el EBC MAIN que en el DKCRUSH-V, definida esta por la gravedad de la estenosis > 70% y longitud > 10 mm. De hecho, la longitud media de la lesión de la rama lateral fue de 7 mm en el estudio EBC MAIN frente a 16 mm en el DKCRUSH-V, y esto se refleja en el porcentaje de implante de 2 stents en el grupo de provisional (22% en EBC-MAIN frente a 47% en DKCRUSH-V). Igualmente, el bajo porcentaje de 2 stents en el grupo de provisional fue más a criterio del operador, permitiendo una lesión residual en la circunfleja ostial del 90%, frente al 75% en el DKCRUSH-V. A mi juicio, otro factor que penaliza al grupo de 2 stents es que solo a un 5% de los pacientes se les realizó DK-crush, pues las técnicas mayoritarias fueron culotte (53%) y T o TAP (T and protussion) (33%), y a un 6% de los pacientes del grupo de 2 stents no se les pudo implantar el segundo stent, a diferencia del estudio DKCRUSH-V, en el que el éxito del procedimiento del grupo de DK-crush fue del 100%. El uso de técnicas de imagen en ambos estudios fue similar, en aproximadamente el 40% de los casos3.
P.: A la luz de las evidencias y según su experiencia, ¿cuándo recomienda un abordaje provisional y cuándo una técnica con 2 stents de inicio para tratar una estenosis del tronco común distal?
R.: Evidentemente, las únicas lesiones que plantean el debate de implantar 2 stents en el tronco distal son las localizadas en bifurcaciones que llamamos complejas o verdaderas bifurcaciones, es decir, cuando ambas ramas están afectadas (clasificadas por Medina como 1,1,1 o 0,1,1), pero dentro de ellas la complejidad de la lesión en bifurcación en el tronco depende de muchos factores. Entre ellos, los criterios del estudio DEFINITION II son los más utilizados y, a mi juicio, los más importantes al elegir la técnica de bifurcación que se va a usar, simple o compleja (bifurcación de tronco con estenosis de rama lateral > 70% y longitud > 10 mm, calcificación moderada-grave, ángulo de bifurcación < 45° o > 70°, múltiples lesiones, vaso principal con diámetro de referencia > 2,5 mm, vaso principal con longitud de la lesión > 25 mm o presencia de trombo en la lesión)4.
Este estudio demostró que las bifurcaciones complejas, bajo estos criterios, presentan menos eventos si se tratan con la técnica compleja de 2 stents en comparación con la técnica de stent provisional. En mi opinión, los criterios que más valor tienen para decidir la técnica de stent provisional o compleja son, más que la gravedad de la estenosis de la rama lateral, la longitud > 10 mm de la lesión de la rama lateral, la calcificación moderada-grave y el ángulo de bifurcación < 45°. Los ángulos > 70° se pueden solventar mejor con la técnica provisional con 1 stent con mínima protrusión en T o TAP de rescate.
P.: ¿En qué proporción de las angioplastias de tronco común distal que realiza utiliza la técnica de 2 stents?
R.: La técnica de stent provisional de una forma sistematizada es válida para la mayor parte de las lesiones de tronco distal, incluso en verdaderas bifurcaciones con afectación de rama lateral, asumiendo que un 20-40% de los pacientes terminan con un segundo stent en la rama lateral. En nuestro centro atendemos pacientes a los que implantamos directamente 2 stents por su alta complejidad. Si hablamos de verdaderas bifurcaciones de tronco coronario, el porcentaje está en torno a un 25-30%.
P.: ¿Cuál es su técnica preferida de doble stent en el tronco distal y por qué motivos?
R.: Creo que la evidencia científica es actualmente bastante clara en cuanto a cuál debería ser la técnica de 2 stents de elección en el tratamiento del tronco distal complejo. Junto a los resultados del DKCRUSH-V ya descritos y del DEFINITION II, en el que el 77,8% de los pacientes tratados con 2 stents fueron con DK-crush1,4, en fechas recientes se han publicado 2 metanálisis que confirman la superioridad del DK-crush frente a otras técnicas en bifurcación. En el realizado por Di Gioia et al.5, con un total de 5.711 pacientes, se compararon las 5 técnicas diferentes de bifurcación (stent provisional, T-stent, TAP, crush, culotte y DK-crush) utilizadas en los estudios y se halló que los pacientes tratados con DK-crush tuvieron menor incidencia de eventos adversos cardiovasculares mayores, con diferencias significativas en cuanto a necesidad de nueva revascularización de la lesión diana (odds ratio = 0,36; intervalo de confianza del 95%, 0,22-0,57), y sin diferencias respecto a muerte de causa cardiaca, infarto de miocardio o trombosis del stent. En lo que más claramente hubo beneficios clínicos al usar DK-crush fue en las lesiones con enfermedad en la rama lateral de > 10 mm de longitud, es decir, en aquellas bifurcaciones más complejas. El segundo metanálisis, realizado este año por Park et al.6 tras la publicación de los resultados del EBC MAIN, con un total de 8.318 pacientes, llega a las mismas conclusiones. En el metanálisis convencional, el DK-crush no es superior a la técnica de stent provisional, salvo en aquellos casos que presentan enfermedad de la rama lateral con longitud > 10 mm, en los que sí hay una menor incidencia de muerte de causa cardiaca y de revascularización del vaso diana, pero al hacer un análisis de comparación múltiple el DK-crush presentó una menor tasa de eventos adversos cardiovasculares mayores en cuanto a muerte de causa cardiaca, infarto agudo de miocardio, revascularización del vaso diana y trombosis de stent, comparándolo con la técnica de stent provisional y con cualquier otra técnica de 2 stents, incluyendo T-stent, TAP, stents dedicados de bifurcación, crush y cullote6.
Entre las técnicas compleja de 2 stents, el culotte es una técnica muy flexible que permite elegir qué rama trataremos primero, la principal o la lateral. Recientemente se han realizado modificaciones que mejoran su resultado, al minimizar el stent overlap en el vaso principal y añadir un primer kissing balloon (KB) tras el implante del primer stent (DK-mini-culotte), mejorando así la conformabilidad del stent en la bifurcación y aumentado la tasa de éxito del KB final7, pero aún sin la evidencia en cuanto a resultados del DK-crush.
A pesar de los resultados publicados con el DK-crush, en la mayoría de los centros no se ha convertido en el método de elección por ser técnicamente muy exigente, ya que son 8 pasos muy bien definidos, de los que no hay que saltarse ninguno, depurando la técnica en cada uno de ellos. Sin embargo, el principal problema es el mayor consumo de tiempo y de material que a veces nos hace salirnos del guion establecido, sin optimizar adecuadamente, lo que penaliza los resultados en la vida real. Es muy importante prestar mucha atención al POT (proximal optimization technique) inicial, al KB con balones no distensibles a alta presión y al POT final. Igualmente, hay que depurar la técnica según las recomendaciones del EBC MAIN para el POT y el KB.
Por último, al ser una técnica exigente que consume tiempo y recursos, no cesan de realizarse modificaciones para optimizar los resultados y el tiempo del procedimiento. Una de ellas es la posdilatación del stent de la rama lateral a alta presión a nivel ostial (proximal SB optimization), que mejora la conformabilidad del stent en la carina y al mismo tiempo facilita el recruce posterior8, y otra es el DR-crush (doble rewire crush), que hace una dilatación secuencial de la rama lateral y de la rama principal y evita el KB inicial, lo que simplifica el procedimiento, y con muy buenos resultados a 2 años9.
P: ¿Considera importante el uso de imagen intravascular para guiar estos procedimientos sobre el tronco común?
R: Yo creo que aquí estaremos todos de acuerdo en que el uso de técnicas de imagen para el tratamiento de estas lesiones de tronco en bifurcación es obligado, tanto previamente para planificar la estrategia como después para valorar el resultado. Solo así ofreceremos los mejores resultados posibles en una lesión con tanto impacto pronóstico. En cuanto a la técnica más apropiada, creo que debe ser con la que el operador esté más familiarizado. Cierto es que la ecocardiografía intravascular tiene más evidencia en el tratamiento del tronco coronario, pero al tratarse del tronco distal, siempre que no sean troncos cortos o de calibre muy grande que impida la buena contrastación, la tomografía de coherencia óptica, por su alta resolución espacial, también es de gran utilidad.
FINANCIACIÓN
Sin financiación.
CONFLICTO DE INTERESES
Ninguno.
BIBLIOGRAFÍA
1. Hildick-Smith D, Egred M, Banning A, et al. The European Bifurcation Club Left Main Coronary Stent study: a randomized comparison of stepwise provisional vs. systematic dual stenting strategies (EBC MAIN). Eur Heart J. 2021;42:3829-3839.
2. Chen SL, Zhang JJ, Han Y, et al. Double Kissing Crush Versus Provisional Stenting for Left Main Distal Bifurcation Lesions: DKCRUSH-V Randomized Trial. J Am Coll Cardiol. 2017;70:2605-2617.
3. Jaffer HFA, Mehilli J, Escaned J. Left main coronary disease at the bifurcation: Should the pendulum swing back towards the provisional stenting approach? Eur Heart J. 2021;42:3840-3843.
4. Zhang JJ, Ye F, Xu K, et al. Multicentre, randomized comparison of two-stent and provisional stenting techniques in patients with complex coronary bifurcation lesions: the DEFINITION II trial. Eur Heart J. 2020;41:2523-2536.
5. Di Gioia G, Sonck J, Ferenc M. Clinical Outcomes Following Coronary Bifurcation PCI Techniques: A Systematic Review and Network Meta-Analysis Comprising 5,711 Patients. JACC Cardiovasc Interv. 2020;13:1432-1444.
6. Park DY, An S, Jolly N, et al. Systematic Review and Network Meta-Analysis Comparing Bifurcation Techniques for Percutaneous Coronary Intervention. J Am Heart Assoc. 2022;11:e025394.
7. Toth GG, Sasi V, Franco D, et al. Double-kissing culotte technique for coronary bifurcation stenting. EuroIntervention. 2020;16: e724-733.
8. Lavarra F. Proximal side optimization: A modification of the double kissing crush technique. US Cardiology Review. 2020;14:e02
9. Zhang D, He Y, Yan R, et al. A novel technique for coronary bifurcation intervention: Double rewire crush technique and its clinical outcomes after 2 years of follow-up. Catheter Cardiovasc Interv. 2019;93(S1):851-858.
- A debate: Estrategias de revascularización percutánea para la enfermedad del tronco común distal. Abordaje según el EBC MAIN
- A debate: Terapia farmacológica o invasiva en la tromboembolia pulmonar aguda. Perspectiva del intervencionista
- A debate: Terapia farmacológica o invasiva en la tromboembolia pulmonar aguda. Perspectiva del clínico
- A debate: Estenosis aórtica grave bicúspide en el paciente sin riesgo elevado para cirugía. A favor de la cirugía