RESUMEN
Introducción y objetivos: Analizar la asociación entre algunas variables estructurales de los centros tratantes (disponibilidad de cirugía cardiaca y de unidad de cuidados intensivos cardiológicos [UCIC]), así como su volumen de procedimientos, con los resultados del reemplazo quirúrgico de válvula aórtica (RQVA) o transcatéter (TAVI).
Métodos: Estudio observacional retrospectivo de todos los pacientes dados de alta en los hospitales del Sistema Nacional de Salud español a quienes se realizó un procedimiento RQVA o TAVI en los años 2014 y 2015. La fuente de los datos fue el Conjunto Mínimo Básico de Datos. Las variables de resultados analizadas fueron la mortalidad intrahospitalaria, la duración de la estancia (ambas ajustadas por el riesgo) y la presencia de complicaciones. La disponibilidad de cirugía cardiaca y la disponibilidad de UCIC se utilizaron como variables estructurales de los centros.
Resultados: Se analizaron 2.055 TAVI y 15.146 RQVA. Los modelos de ajuste para la mortalidad intrahospitalaria mostraron una buena discriminación (área bajo la curva
ROC para el modelo conjunto de TAVI y RQVA: 0,84; IC95%, 0,82-0,85) y calibración (p < 0,001). La odds ratio mediana del modelo fue de 1,73, lo que señala una elevada variabilidad interhospitalaria. Los hospitales con mayor volumen de actividad, con servicio de cirugía cardiaca y dotados de UCIC muestran menor mortalidad ajustada al riesgo en ambos procedimientos.
Conclusiones: Se observa una asociación consistente entre las características estructurales de los centros tratantes y los resultados del reemplazo valvular aórtico, tanto quirúrgico como transcatéter. Además, la disponibilidad de UCIC podría ser un factor relevante en los resultados de dichos procedimientos.
Palabras clave: TAVI. Volumen. Resultados. Estenosis aórtica. Cirugía.
ABSTRACT
Introduction and objectives: To analyze if there is an association between certain structural variables of the treating centres (availability of cardiac surgery and an intensive care unit [CICU] led by cardiologists) and the volume of procedures performed that may be impacting the results of surgical (SAVR) or transcatheter (TAVI) aortic valve treatment.
Methods: Retrospective and observational study of all patients discharged from hospitals from the Spanish National Health System who underwent a SAVR or a TAVI procedure. The source of the data was the administrative minimum basic data set. The outcome variables analyzed were in-hospital mortality, length of stay (both of them risk-adjusted), and presence of complications. As structural variables for the centers studied we used the availability of cardiac surgeries and CICU.
Results: A total of 2055 TAVI and 15 146 SAVR episodes were identified. The adjustment models for in-hospital mortality showed good discrimination (
AUC for the SAVR and TAVI model: 0.84; 95%CI, 0.82-0.85) and calibration (P < .001). The model median odds ratio was 1.73, indicative of a high inter-hospital variability. High-volume hospitals, with cardiac surgery services, and CICU-capable centers had the lowest risk-adjusted mortality rate in both procedures.
Conclusions:A consistent association is observed between the structural characteristics of the treating centers and the results of aortic valve management both surgical and transcatheter. Also, the availability of a CICU could be a relevant factor in the outcomes of these procedures.
Keywords: TAVI. Volume. Results. Aortic stenosis. Surgery.
Abreviaturas
CMBD: conjunto mínimo básico de datos. RAMER: razón de mortalidad hospitalaria estandarizada por riesgo. REAR: razón de estancia ajustada por riesgo. RQVA: reemplazo quirúrgico de válvula aórtica. TAVI: implantación de válvula aórtica transcatéter.
INTRODUCCIÓN
La estenosis aórtica grave es una enfermedad frecuente en nuestro medio, con una alta morbimortalidad, cuyo tratamiento básico es el reemplazo valvular1. Al clásico reemplazo quirúrgico de válvula aórtica (RQVA) se ha sumado en las últimas dos décadas el implante percutáneo de válvula aórtica (TAVI)2.
Existen datos claros de la asociación entre los resultados y determinadas características de los centros. El hecho más descrito en la literatura es que se obtienen mejores resultados, en cuanto a mortalidad y complicaciones, en los centros que alcanzan un umbral de actividad (por centro y por operador) para determinados procesos y procedimientos3-7, incluyendo la cirugía de revascularización aortocoronaria (CABG)5,8 y la angioplastia primaria9-11. La asociación entre el volumen y los resultados para el TAVI se ha descrito en hospitales de los Estados Unidos12-14. En Alemania, esta asociación es menos evidente15. En España, la asociación entre volumen y resultados también se ha descrito para la CABG16.
Menos frecuentes son los estudios que analizan las características estructurales de los centros, relacionadas a su vez con las características propias de los sistemas sanitarios de cada país, y los resultados. En España, Bertomeu et al.17 hallaron una menor mortalidad en los pacientes con infarto agudo de miocardio (IAM) en los centros de mayor volumen y complejidad. Worner et al.18 describieron una menor mortalidad en el IAM en hospitales con unidad de cuidados intensivos cardiológicos (UCIC), y Rodríguez-Padial et al.19 hallaron mejores resultados en el IAM en hospitales con mayor volumen asistencial. La asociación entre disponibilidad de UCIC y mejores resultados también se ha descrito, en nuestro medio, para el manejo del shock cardiogénico asociado a IAM con elevación del segmento ST20.
Nuestro objetivo fue analizar variables estructurales de los centros tratantes (disponibilidad de cirugía cardiaca y de UCIC), así como el volumen de procedimientos, en relación con los resultados del reemplazo valvular aórtico de cualquier tipo (TAVI o RQVA).
MÉTODOS
Población y fuentes de datos
Estudio observacional retrospectivo de todos los pacientes dados de alta en los hospitales del Sistema Nacional de Salud español a quienes se realizó un procedimiento RQVA o TAVI. La fuente de los datos fue el Conjunto Mínimo Básico de Datos (CMBD) del Sistema Nacional de Salud correspondiente a los años 2014 y 2015 (únicos años disponibles con código específico para TAVI en el CMBD). Los resultados clínicos en pacientes transferidos se asignaron a los centros desde los cuales los pacientes fueron finalmente dados de alta. Cuando en un mismo episodio coincidía un procedimiento de TAVI con otro de RQVA, se consideró como TAVI y el RQVA como complicación del anterior. Las variables principales de resultados fueron la mortalidad intrahospitalaria, la duración de la estancia y las complicaciones intrahospitalarias. Los códigos utilizados para las complicaciones se muestran en la tabla 1 del material adicional.
Tabla 1. Diferencias en el perfil de pacientes y en los resultados del implante percutáneo de válvula aórtica según las características estructurales de los centros (2014-2015)
| Hospitales tipo 3 | Hospitales tipo 4 | p | |||
|---|---|---|---|---|---|
| No UCIC | UCIC | No UCIC | UCIC | ||
| N.º episodios | 85 | 25 | 865 | 1.064 | |
| Edad | 81,3 ± 5,9 | 82,4 ± 2,5 | 80,6 ± 6,9 | 80,8 ± 6,8 | 0,408 |
| Sexo | 54,1 | 44 | 52,1 | 50,4 | 0,705 |
| Índice de Charlson | 7,6 ± 1,5 | 7,2 ± 1,8 | 7,1 ± 1,6 | 7,3 ± 1,7 | 0,022 |
| Shock cardiogénico | 1,2 | 0,0 | 0,8 | 1,1 | 0,854 |
| Antecedentes de angioplastia coronaria transluminal percutánea | 12,9 | 24,0 | 20,6 | 15,7 | 0,02 |
| Endocarditis infecciosa | 0,0 | 0,0 | 0,1 | 0,2 | 0,952 |
| CABG en el episodio | 0,0 | 0,0 | 0,5 | 0,3 | 0,836 |
| Angioplastia coronaria transluminal percutánea en el episodio | 2,4 | 0,0 | 3,7 | 5,4 | 0,155 |
| Antecedentes de CABG en el episodio | 3,5 | 8,0 | 9,1 | 7,9 | 0,311 |
| Cáncer; cáncer metastásico y leucemia aguda (CC8_14) | 3,5 | 4,0 | 3,2 | 5,0 | 0,293 |
| Desnutrición proteico-calórica (CC21) | 0,0 | 0,0 | 0,5 | 0,3 | 0,836 |
| Obesidad mórbida; otros trastornos endocrinos/metabólicos/ nutricionales (CC22_25_26) | 50,6 | 64,0 | 55,1 | 48,1 | 0,011 |
| Enfermedad vascular o circulatoria (CC27_32) | 5,9 | 0,0 | 3,1 | 5,1 | 0,103 |
| Otros trastornos gastrointestinales (CC38) | 16,5 | 8,0 | 10,6 | 11,3 | 0,404 |
| Demencia u otros trastornos cerebrales específicos (CC51_53) | 1,2 | 0,0 | 1,4 | 2,4 | 0,307 |
| Hemiplejia, paraplejia, parálisis, discapacidad funcional (CC70_74_103_104_189_190) | 0,0 | 0,0 | 1,2 | 2,0 | 0,27 |
| Insuficiencia cardiaca congestiva (CC85) | 43,5 | 44,0 | 28,8 | 32,0 | 0,014 |
| Infarto agudo de miocardio (CC86) | 1,2 | 0,0 | 0,7 | 0,9 | 0,878 |
| Angina inestable y otras cardiopatías isquémicas agudas (CC87) | 0,0 | 0,0 | 0,9 | 0,6 | 0,634 |
| Angina; infarto de miocardio antiguo (CC88) | 3,5 | 12,0 | 2,4 | 2,7 | 0,036 |
| Hipertensión (CC95) | 43,5 | 56,0 | 58,6 | 51,9 | 0,005 |
| Ictus (CC99_100) | 2,4 | 0,0 | 1,3 | 0,8 | 0,492 |
| Enfermedad vascular o circulatoria (CC106_109) | 17,6 | 28,0 | 18,6 | 21,6 | 0,267 |
| Enfermedad pulmonar obstructiva crónica (CC111) | 9,4 | 24,0 | 13,4 | 12,7 | 0,277 |
| Neumonía (CC114_116) | 1,2 | 0,0 | 1,2 | 2,3 | 0,259 |
| Diálisis renal (CC134) | 2,4 | 0,0 | 0,3 | 0,8 | 0,139 |
| Insuficiencia renal (CC135_140) | 36,5 | 24,0 | 23,9 | 27,8 | 0,04 |
| Úlcera de decúbito o úlcera cutánea crónica (CC157_160) | 1,2 | 4,0 | 0,5 | 0,3 | 0,031 |
| Úlcera crónica de la piel, excepto presión (CC161) | 0,0 | 0,0 | 0,6 | 0,0 | 0,078 |
| Diabetes mellitus o complicaciones de la diabetes, excepto retinopatía proliferativa (CC17_19_123) | 34,1 | 32,0 | 34,7 | 32,9 | 0,868 |
|
CABG: cirugía de revascularización aortocoronaria; CC: Condition Categories25; UCIC: unidad de cuidados intensivos cardiológicos. Nota: 16 episodios no pudieron clasificarse en los 4 grupos de hospitales. Los datos expresan n (%) o media ± desviación estándar. |
|||||
Variables estructurales de los hospitales
Para analizar la posible asociación de las variables estructurales de los centros con los resultados en el implante valvular aórtico se tuvieron en cuenta tanto el volumen de intervenciones como los recursos cardiológicos. Los hospitales se clasificaron según la disponibilidad de recursos relacionados con cardiología utilizando criterios RECALCAR21 (tabla 2 del material adicional). A efectos de este estudio, para los contrastes entre centros solo se incluyeron centros con hemodinámica sin (tipo 3) y con cirugía cardiaca (tipo 4). Además, se averiguó la disponibilidad de UCIC a partir de la encuesta previamente realizada por la Sociedad Española de Cardiología22. Las características para considerar la presencia de UCIC fueron: a) una capacidad integral de gestión de los pacientes en estado crítico, incluida ventilación mecánica invasiva, y b) la adscripción administrativa de la UCIC al propio servicio de cardiología.
Tabla 2. Diferencias en el perfil de pacientes y en los resultados del reemplazo quirúrgico de válvula aórtica según las características estructurales de los centros (2014-2015)
| Hospitales tipo 4 | p | ||
|---|---|---|---|
| No UCIC | UCIC | ||
| N.º episodios | 6.456 | 7.523 | |
| Edad | 69,3 ± 11,2 | 69,6 ± 11,3 | 0,053 |
| Sexo | 41,7 | 41,8 | 0,823 |
| Índice de Charlson | 6,5 ± 1,8 | 6,5 ± 1,9 | 0,885 |
| Shock cardiogénico | 2,0 | 1,3 | 0,001 |
| Antecedentes de angioplastia coronaria transluminal percutánea | 4,9 | 3,9 | 0,004 |
| Endocarditis infecciosa | 1,5 | 1,4 | 0,507 |
| CABG en el episodio | 18,9 | 18,9 | 0,894 |
| Angioplastia coronaria transluminal percutánea en el episodio | 0,5 | 0,8 | 0,116 |
| Antecedentes de CABG en el episodio | 2,4 | 3,5 | < 0,001 |
| Cáncer; cáncer metastásico y leucemia aguda (CC8_14) | 2,0 | 2,6 | 0,023 |
| Desnutrición proteico-calórica (CC21) | 0,6 | 0,2 | < 0,001 |
| Obesidad mórbida; otros trastornos endocrinos/metabólicos/nutricionales (CC22_25_26) | 49,7 | 49,5 | 0,789 |
| Enfermedad vascular o circulatoria (CC27_32) | 4,1 | 3,7 | 0,209 |
| Otros trastornos gastrointestinales (CC38) | 7,0 | 8,2 | 0,006 |
| Demencia u otros trastornos cerebrales específicos (CC51_53) | 0,8 | 0,8 | 0,666 |
| Hemiplejia, paraplejia, parálisis, discapacidad funcional (CC70_74_103_104_189_190) | 1,7 | 1,7 | 0,737 |
| Insuficiencia cardiaca congestiva (CC85) | 19,2 | 24,1 | < 0,001 |
| Infarto agudo de miocardio (CC86) | 1,4 | 1,4 | 0,670 |
| Angina inestable y otras cardiopatías isquémicas agudas (CC87) | 1,7 | 1,6 | 0,528 |
| Angina; infarto de miocardio antiguo (CC88) | 1,2 | 1,4 | 0,242 |
| Hipertensión (CC95) | 55,6 | 53,5 | 0,015 |
| Ictus (CC99_100) | 1,7 | 2,0 | 0,140 |
| Enfermedad vascular o circulatoria (CC106_109) | 19,7 | 21,1 | 0,034 |
| Enfermedad pulmonar obstructiva crónica (CC111) | 7,7 | 7,7 | 0,893 |
| Neumonía (CC114_116) | 1,9 | 2,1 | 0,309 |
| Diálisis renal (CC134) | 0,3 | 0,4 | 0,857 |
| Insuficiencia renal (CC135_140) | 18,9 | 18,5 | 0,576 |
| Úlcera de decúbito o úlcera cutánea crónica (CC157_160) | 0,8 | 0,5 | 0,058 |
| Úlcera crónica de la piel, excepto presión (CC161) | 0,2 | 0,2 | 0,707 |
| Diabetes mellitus o complicaciones de diabetes, excepto retinopatía proliferativa (CC17_19_123) | 25,3 | 23,3 | 0,007 |
|
CABG: cirugía de revascularización aortocoronaria; CC: Condition Categories25;UCIC: unidad de cuidados intensivos cardiológicos. Nota: 1.167 episodios no pudieron clasificarse en los dos grupos de hospitales. Los datos expresan n (%) o media ± desviación estándar. Se muestran únicamente los factores con significación estadística y OR > 1. |
|||
AnáLisis estadístico
Se especificaron modelos de ajuste de riesgo basados en la metodología de los Centres for Medicare and Medicaid Services (CMS), considerando como variables independientes las incluidas en el modelo de mortalidad a 30 días en la CABG23, e incorporando algunas variables que, contempladas en la escala de la Society of Thoracic Surgeons24 para el reemplazo valvular aórtico, pueden identificarse en el CMBD, adaptando el modelo de los CMS a la estructura de datos del CMBD, previa agrupación de los diagnósticos secundarios según categorías clínicas25. Se ajustaron modelos de regresión logística multinivel26,27. Para el modelo de ajuste solo se consideró la comorbilidad con significación estadística y odds ratio (OR) > 1,0.
A partir de los modelos especificados se calcularon las razones de mortalidad intrahospitalaria estandarizadas por riesgo (RAMER)28. Para el ajuste de la duración de la estancia se utilizó un modelo de regresión de Poisson y se consideraron como factores de riesgo, además del año del alta, la edad y el sexo del paciente, así como los niveles de gravedad de los grupos relacionados por el diagnóstico refinados. La duración esperada de la estancia se obtuvo a partir de las predicciones individuales del modelo ajustado, y se calculó la razón de la duración de la estancia ajustada por riesgo (REAR) como el cociente entre la estancia observada y la estancia esperada.
Para discriminar entre hospitales de alto y bajo volumen (según el número de episodios atendidos) se utilizó un algoritmo de agrupación por conglomerados. Para ello, el modelo matemático usado se desarrolló con dos tercios del conjunto de datos y se validó con el tercio restante. Dicho algoritmo discriminó como centros de alto volumen para TAVI aquellos que realizaron 46 o más procedimientos, y para RQVA aquellos que realizaron 240 o más procedimientos en los 2 años de estudio (2014-2015).
Las variables cuantitativas se expresaron como medias ± desviación estándar, y las cualitativas, como frecuencias y porcentajes. La correlación entre variables cuantitativas se analizó con el coeficiente r de Pearson y para su comparación se utilizó el test t de Student para 2 categorías y análisis de la varianza (ANOVA), con corrección del nivel de significación con el método de Bonferroni, para 3 o más. Las comparaciones entre variables categóricas se realizaron mediante la prueba de ji al cuadrado o el estadístico exacto de Fisher.
Todos los contrastes realizados fueron bilaterales y las diferencias se consideraron significativas cuando p < 0,05. Los análisis estadísticos se realizaron con STATA 13 y SPSS v21.0.
RESULTADOS
Se analizaron 2.055 TAVI y 15.146 RQVA. En 2014 se realizaron 812 TAVI en 47 centros, y en 2015 fueron 1.243 en 53 centros.
Las diferencias en el perfil de los pacientes intervenidos mediante TAVI y RQVA se muestran en la tabla 1 y la tabla 2, respectivamente, en función del tipo de hospital donde se llevaron a cabo las intervenciones. Para los pacientes sometidos a TAVI no se hallaron diferencias estadísticamente significativas en la edad y el sexo entre los 4 grupos de centros, pero la comorbilidad fue significativamente mayor (índice de Charlson más alto, mayor porcentaje de insuficiencia cardiaca) en los atendidos en hospitales de tipo 3 sin UCIC.
Para los pacientes sometidos a RQVA, por definición en hospitales de tipo 4, no se hallaron diferencias estadísticamente significativas en la edad, el sexo ni la presencia de comorbilidad entre los pacientes tratados con y sin UCIC, excepto una mayor presencia de shock cardiogénico y de antecedentes de intervencionismo percutáneo en los hospitales sin UCIC (2,0 frente a 1,3%, p < 0,001; y 4,9 frente a 3,9%, p = 0,004, respectivamente) (tabla 2).
El modelo de ajuste para la mortalidad intrahospitalaria del reemplazo de válvula aórtica mostró unas buenas discriminación (área bajo la curva ROC: 0,84; intervalo de confianza del 95% [IC95%], 0,82-0,85) y calibración (p < 0,001). La odds ratio mediana del modelo fue de 1,73, lo que indica una elevada variabilidad interhospitalaria.
El modelo de ajuste de riesgo para la mortalidad intrahospitalaria específico para RQVA también mostró una discriminación y una calibración excelentes (área bajo la curva ROC, 0,84; IC95%, 0,83-0,84; calibración, p < 0,001), que fueron ligeramente menores para el modelo de ajuste específico para TAVI (área bajo la curva ROC, 0,79; IC95%, 0,74-0,84; calibración, p < 0,001).
Características del centro tratante en los resultados del TAVI
Los hospitales de tipo 4 tenían una RAMER significativamente menor que los de tipo 3 (4,04 ± 0,98 frente a 4,47 ± 0,79). No se observaron diferencias estadísticamente significativas en relación con la REAR (0,99 ± 0,81 frents a 1,07 ± 0,81; p = 0,278). La presencia de UCIC se asoció con una ligera, pero estadísticamente significativa, menor RAMER (4,03 ± 0,87 frente a 4,1 ± 1,07; p < 0,001). La asociación entre UCIC y menor RAMER se halló asimismo en los hospitales de tipo 4 (4,03 ± 0,88 frente a 4,05 ± 1,08; p < 0,001) y de tipo 3 (4,09 ± 0,06 frente a 4,59 ± 0,87; p < 0,001) (tabla 3).
Tabla 3. Diferencias en los resultados del implante percutáneo de válvula aórtica según las características de los centros (2014-2015)
| Hospitales tipo 3 | Hospitales tipo 4 | p | |||
|---|---|---|---|---|---|
| No UCIC | UCIC | No UCIC | UCIC | ||
| Infarto agudo de miocardio | 1,2 | 0,0 | 0,7 | 0,9 | 0,878 |
| Inserción de marcapasos permanente | 17,6 | 16,0 | 13,2 | 15,0 | 0,536 |
| Ictus posintervención | 1,2 | 0,0 | 1,0 | 0,6 | 0,624 |
| Complicaciones por prótesis de válvula cardiaca | 3,53 | 0,00 | 1,85 | 4,32 | 0,002 |
| Shock posintervención | 0,00 | 0,00 | 0,58 | 1,79 | 0,017 |
| Insuficiencia renal posintervención | 1,2 | 0,0 | 2,5 | 2,4 | 0,743 |
| Hemorragia o hematoma que complica un procedimiento | 16,5 | 32,0 | 10,5 | 13,7 | 0,003 |
| Punción o laceración accidental durante un procedimiento | 3,5 | 0,0 | 3,2 | 4,0 | 0,600 |
| Infección posoperatoria | 1,2 | 0,0 | 0,6 | 1,7 | 0,145 |
| Sepsis | 0,0 | 0,0 | 0,8 | 0,8 | 0,819 |
| Cirugía vascular durante el ingreso | 2,4 | 4,0 | 5,0 | 5,7 | 0,542 |
| REAR | 1,10 ± 0,87 | 0,97 ± 0,47 | 0,98± 0,77 | 1,00 ± 0,85 | 0,581 |
| RAMER | 4,59 ± 0,87 | 4,09 ± 0,06 | 4,05 ± 1,08 | 4,03 ± 0,88 | < 0,001 |
|
RAMER: razón ajustada de mortalidad estandarizada por riesgo; REAR: razón estandarizada de estancia ajustada por riesgo; UCIC: unidad de cuidados intensivos cardiológicos. Los datos expresan n (%) o media ± desviación estándar. |
|||||
Los hospitales de tipo 4 con UCIC tuvieron un mayor porcentaje de shock posoperatorio (1,8 frente a 0,6%; p = 0,017), igual incidencia de sepsis (0,8 frente a 0,8%; p < 0,819) y menor RAMER (4,03 ± 0,88 frente a 4,05 ± 1,08; p < 0,001) que los que carecían de este recurso.
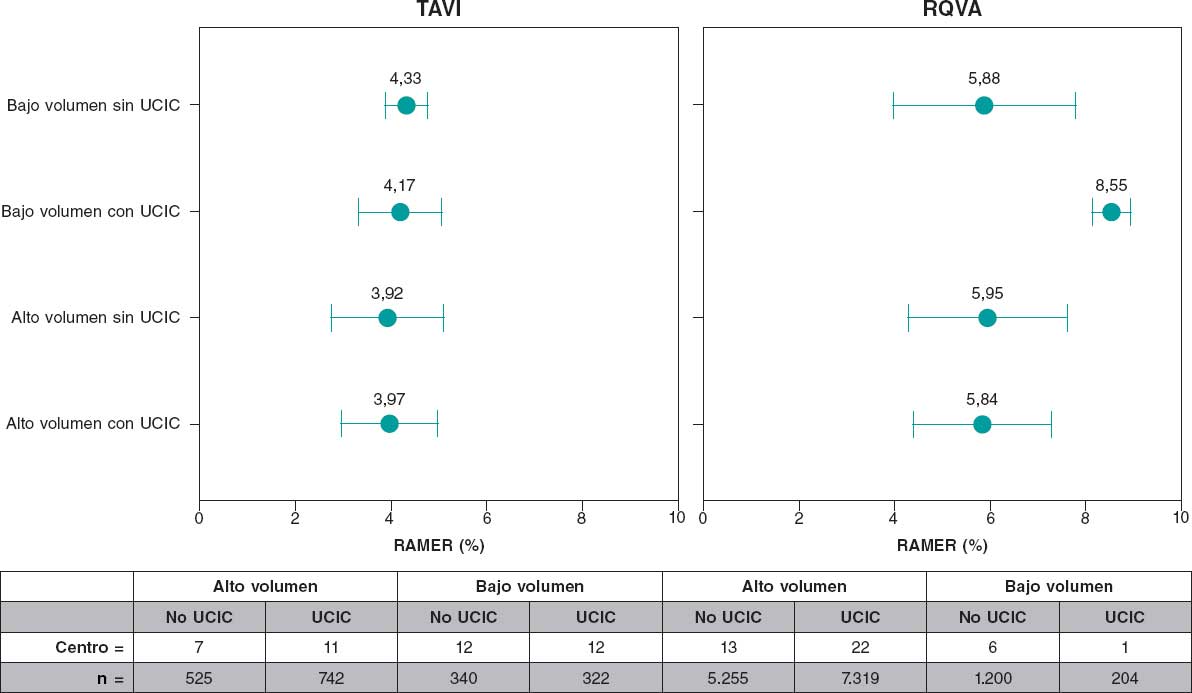
En cuanto al volumen de intervenciones de los hospitales, la mediana de TAVI por año era de 11 [2-36] para los centros de bajo volumen y de 33 [9-67] para los de alto volumen. La RAMER era menor en los hospitales de alto volumen (3,95 ± 1,08 frente a 4,26 ± 0,72; p < 0,001) (tabla 4 y figura 1). La estancia media ajustada no mostró diferencias entre los hospitales con y sin UCIC (1,00 ± 0,85 frente a 0,98 ± 0,77; p = 0,581). En relación con las complicaciones crudas, en general, el procedimiento TAVI no mostró diferencias estadísticamente significativas entre hospitales de alto y bajo volumen (tabla 4).
Tabla 4. Diferencias en los resultados del implante percutáneo de válvula aórtica según el volumen de actividad de los centros (2014-2015)
| Bajo volumen | Alto volumen | p | |
|---|---|---|---|
| Infarto agudo de miocardio | 0,63 | 0,95 | 0,311 |
| Inserción de marcapasos permanente | 14,21 | 14,36 | 0,489 |
| Ictus posintervención | 0,91 | 0,71 | 0,402 |
| Complicaciones por prótesis de válvula cardiaca | 2,92 | 4,86 | 0,366 |
| Shock posintervención | 1,46 | 1,33 | 0,172 |
| Insuficiencia renal posintervención | 2,54 | 2,29 | 0,412 |
| Hemorragia o hematoma que complica un procedimiento | 13,60 | 12,15 | 0,188 |
| Punción o laceración accidental durante un procedimiento | 2,72 | 4,18 | 0,054 |
| Infección posoperatoria | 1,30 | 1,10 | 0,424 |
| Sepsis | 1,17 | 0,55 | 0,105 |
| Cirugía vascular durante el ingreso | 4,15 | 5,92 | 0,049 |
| REAR | 0,992 ± 0,655 | 1,008 ± 0,787 | 0,237 |
| RAMER | 4,26 ± 0,72 | 3,95 ± 1,08 | < 0,001 |
|
RAMER: razón ajustada de mortalidad estandarizada por riesgo; REAR: razón estandarizada de estancia ajustada por riesgo. Los datos expresan n (%) o media ± desviación estándar. |
|||
Figura 1. Comparación de la mortalidad intrahospitalaria ajustada en porcentaje para el implante percutáneo de válvula aórtica (TAVI) y el reemplazo quirúrgico de válvula aórtica (RQVA). Considérese que, en cuanto a RQVA, en hospitales de bajo volumen con UCIC solo se incluye un centro. RAMER: razón ajustada de mortalidad estandarizada por riesgo; REAR: razón estandarizada de estancia ajustada por riesgo; UCIC: unidad de cuidados intensivos cardiológicos.
Características del centro tratante y resultados del RQVA
La presencia de UCIC se mostró como un factor protector para la mortalidad intrahospitalaria en estos pacientes (OR = 0,79; IC95%, 0,67-0,93; p = 0,005). Sin embargo, el contraste de la RAMER entre centros con y sin UCIC no mostró diferencias estadísticamente significativas (5,91 ± 1,49 con UCIC frente a 5,94 ± 1,72 sin UCIC; p = 0,335) (figura 1), y tampoco para la REAR. Los hospitales de tipo 4 con UCIC tuvieron un mayor porcentaje de shock posoperatorio (2,2 frente a 1,3%; p = 0,024) y una menor incidencia de sepsis (1,1 frente a 2,3%; p < 0,001) (tabla 5).
Tabla 5. Diferencias en los resultados del reemplazo quirúrgico de válvula aórtica según las características de los centros (2014-2015)
| Hospitales tipo 4 | p | ||
|---|---|---|---|
| No UCIC | UCIC | ||
| Infarto agudo de miocardio | 1,4 | 1,4 | 0,67 |
| Inserción de marcapasos permanente | 4,0 | 4,5 | 0,138 |
| Ictus posintervención | 1,1 | 1,3 | 0,305 |
| Complicaciones por prótesis de válvula cardiaca | 2,5 | 1,1 | 0,729 |
| Shock posintervención | 1,3 | 2,2 | 0,024 |
| Insuficiencia renal posintervención | 6,9 | 6,1 | 0,038 |
| Hemorragia o hematoma que complica un procedimiento | 6,2 | 6,3 | 0,767 |
| Punción o laceración accidental durante un procedimiento | 1,0 | 0,8 | 0,095 |
| Infección posoperatoria | 1,8 | 2,2 | 0,132 |
| Sepsis | 2,3 | 1,1 | < 0,001 |
| Cirugía vascular durante el ingreso | 2,7 | 3,1 | 0,166 |
| REAR | 1,00 ± 0,68 | 0,99 ± 0,67 | 0,770 |
| RAMER | 5,91 ± 1,49 | 5,94 ± 1,72 | 0,335 |
|
RAMER: razón ajustada de mortalidad estandarizada por riesgo; REAR: razón estandarizada de estancia ajustada por riesgo; UCIC: unidad de cuidados intensivos cardiológicos. Los datos expresan n (%) o media ± desviación estándar. |
|||
La RAMER en relación con el volumen de procedimientos fue menor en los hospitales de alto volumen (5,89 ± 1,54 frente a 6,27 ± 2,02; p < 0,001) (tabla 6), sin diferencias estadísticamente significativas respecto a la REAR (0,99 ± 0,73 frente a 1,06 ± 0,75; p = 0,463). No se encontraron diferencias estadísticamente significativas entre hospitales de alto y bajo volumen en cuanto al porcentaje de complicaciones crudas (tabla 6).
Tabla 6. Diferencias en los resultados del reemplazo quirúrgico de válvula aórtica según el volumen de actividad de los centros (2014-2015)
| Bajo volumen | Alto volumen | p | |
|---|---|---|---|
| Infarto agudo de miocardio | 1,81 | 1,37 | 0,066 |
| Inserción de marcapasos permanente | 3,75 | 4,32 | 0,117 |
| Ictus posintervención | 0,93 | 1,22 | 0,177 |
| Complicaciones por prótesis de válvula cardiaca | 1,54 | 1,14 | 0,072 |
| Shock posintervención | 2,26 | 2,44 | 0,320 |
| Insuficiencia renal posintervención | 6,63 | 6,67 | 0,462 |
| Hemorragia o hematoma que complica un procedimiento | 5,95 | 6,35 | 0,279 |
| Punción o laceración accidental durante un procedimiento | 0,82 | 0,88 | 0,445 |
| Infección posoperatoria | 1,57 | 2,04 | 0,112 |
| Sepsis | 1,46 | 1,69 | 0,269 |
| Cirugía vascular durante el ingreso | 2,22 | 2,93 | 0,055 |
| REAR | 1,06 ± 0,75 | 0,99 ± 0,73 | 0,463 |
| RAMER | 6,27 ± 2,02 | 5,89 ± 1,54 | < 0,001 |
|
RAMER: razón ajustada de mortalidad estandarizada por riesgo; REAR: razón estandarizada de estancia ajustada por riesgo. Los datos expresan n (%) o media ± desviación estándar. |
|||
Asociación entre los resultados de TAVI y RQVA
En los hospitales de tipo 4 no se halló correlación lineal estadísticamente significativa entre las RAMER de la TAVI y de la RQVA (r = 0,21; p = 0,14). Asimismo, la variable alto volumen en RQVA tenía un efecto protector, pero no estadísticamente significativo, cuando era introducida en el modelo de ajuste de riesgo de la mortalidad intrahospitalaria de TAVI (OR = 0,73; IC95%, 0,33-1,62). Los 17 centros (1.134 episodios identificados) que compartían la característica de alto volumen de TAVI y de RQVA tenían una RAMER para TAVI significativamente menor que los centros que compartían la característica de bajo volumen para TAVI y RQVA (4 ± 1,1 frente a 4,5 ± 0,7; p < 0,001). Un solo centro (80 episodios) con alto volumen de TAVI y bajo de RQVA era el que menor RAMER para TAVI mostraba (2,8 ± 0,3; p < 0,001 respecto a alto volumen para TAVI y RQVA).
DISCUSIÓN
Los hallazgos de este estudio, con datos de la vida real en nuestro país, muestran una asociación consistente entre las características estructurales de los centros tratantes y los resultados en el reemplazamiento valvular aórtico, tanto quirúrgico como transcatéter (figura 1). Los hospitales con mayor volumen, con servicio de cirugía cardiaca y dotados de UCIC muestran una menor mortalidad ajustada a riesgo en ambos procedimientos.
En relación con la asociación entre el volumen y los resultados, nuestro estudio muestra, para TAVI, resultados concordantes con los descritos en la literatura10-14, con tasas de mortalidad similares a las observadas en otros países en el periodo analizado (2014-2015) y superiores a las publicadas para 2015-201714. Las diferencias en mortalidad ajustada entre centros de alto y bajo volumen en España son inferiores a las descritas, lo que puede explicarse porque, en realidad, en esos años en España se están comparando centros con bajo volumen frente a los de muy bajo volumen. Así, 52 de los 53 centros que realizaron TAVI en los años 2014 y 2015 en España se situaban en el rango de los dos cuartiles inferiores (5-54 procedimientos al año), por volumen de procedimientos, del trabajo de Vemulapalli et al.14, y solo 7 de esos centros se situaban por encima del rango del tercil inferior del trabajo de Kaier et al.15. Estos datos deben ponerse en el contexto de la curva de aprendizaje de esta técnica en nuestro país29.
La asociación entre mayor volumen y menor RAMER también se encontró para el RQVA. En este caso también se están comparando centros de bajo volumen, pues únicamente 12 y 10 de los 42 centros, en 2014 y 2015 respectivamente, superaban las 200 intervenciones de RQVA, y más del 70% de los centros se encontraban en los dos cuartiles inferiores de volumen de RQVA del trabajo de Hirji et al.30.
En este estudio, los centros de alto volumen de ambos procedimientos mostraban una menor mortalidad ajustada para TAVI que los centros de bajo volumen para ambos procedimientos, lo que coincide con los hallazgos de Mao et al.31. No obstante, el único centro identificado como de alto volumen para TAVI y bajo para RQVA mostraba excelentes resultados en TAVI; al tratarse de un solo centro con un número de casos limitado (un 4% del total de TAVI), este hallazgo, que sugiere una mayor relevancia de la experiencia específica que de la global en el reemplazo valvular aórtico, deberá ser analizado en el futuro. Sin embargo, esto es razonable, pues apunta a que la experiencia se acumula por procesos o equipos dedicados concretos, más que por los centros en su globalidad.
El hallazgo más novedoso de este estudio, al no haber encontrado referencias en la literatura, es la asociación entre la presencia de UCIC y la menor mortalidad para ambas técnicas. Esta asociación es más robusta y de mayor significado clínico en el TAVI que en el RQVA, lo que parece lógico, puesto que los pacientes sometidos a RQVA generalmente son remitidos a unidades de cuidados intensivos generales.
En el Sistema Nacional de Salud se ha descrito la asociación entre la disponibilidad de UCIC y los mejores resultados para el shock cardiogénico en el IAM20, pero hasta ahora no se ha referido esta asociación para procedimientos quirúrgicos. En la literatura se ha señalado una relación virtuosa entre el volumen de RQVA y los resultados en el TAVI, lo que probablemente esté relacionado con una mayor experiencia del equipo29,31. La presencia de UCIC puede ser una variable que recoja tanto una mayor experiencia y más participación de los cardiólogos en el manejo de pacientes con condiciones cardiacas críticas, como la global del centro y de las unidades de cardiología y cirugía cardiaca, contribuyendo en ambos casos a un mejor manejo del paciente sometido a procedimientos intervencionistas (TAVI y RQVA) a lo largo de su proceso asistencial.
Por tanto, los resultados descritos podrían tener importancia para planificar tanto la asistencia y el reparto de recursos como la docencia y la formación en los procedimientos mencionados.
Limitaciones
El presente trabajo es un análisis retrospectivo de datos administrativos. No obstante, la validez del diseño, aun con sus inherentes limitaciones, se ha contrastado con registros clínicos26,32. Dicha fiabilidad permite la comparación de los resultados de múltiples hospitales33 y se ha utilizado específicamente en el análisis de resultados en el TAVI11-13,29,30. Sin embargo, es necesario mencionar que los datos del CMBD deben considerarse con precaución porque no están auditados. Por último, se trata de un estudio que recoge la experiencia inicial del procedimiento TAVI, probablemente todavía dentro de la curva de aprendizaje de esta técnica en los centros analizados, por lo que los hallazgos deberán ser contrastados con series más recientes y amplias.
CONCLUSIONES
Se observa una asociación entre las características estructurales de los centros tratantes y los resultados en el reemplazo valvular aórtico, tanto quirúrgico como endovascular, con una gran heterogeneidad entre centros. Los hospitales con mayor volumen, con servicio de cirugía cardiaca y dotados de UCIC presentan una menor mortalidad ajustada a riesgo en ambos procedimientos.
FINANCIACIÓN
Este estudio se ha financiado mediante una subvención no condicionada de la Fundación Interhospitalaria de Investigación Cardiovascular.
CONTRIBUCIÓN DE LOS AUTORES
I. J. Núñez-Gil: conceptualización, elaboración del manuscrito y análisis; J. Elola y M. García-Márquez: conceptualización, recogida y análisis de datos, elaboración y revisión crítica del manuscrito; J.L. Bernal y C. Fernández: recogida y análisis de datos y revisión crítica del manuscrito; A. Íñiguez, L. Nombela Franco, P. Jiménez-Quevedo, J. Escaned, C. Macaya: elaboración y revisión crítica del manuscrito, y A. Fernández-Ortiz: conceptualización, análisis de datos, elaboración y revisión crítica del manuscrito.
CONFLICTO DE INTERESES
Ninguno en relación con el presente manuscrito.
AGRADECIMIENTOS
Al Instituto de Información Sanitaria del Sistema Nacional de Salud del Ministerio de Sanidad, Consumo y Bienestar Social, por la cesión parcial de la base de datos del CMBD.
¿QUÉ SE SABE DEL TEMA?
- La estenosis aórtica grave sintomática es una frecuente causa de morbilidad y mortalidad en nuestro país, y su tratamiento recomendado es el reemplazo valvular.
- En numerosos procedimientos médicos y quirúrgicos, el volumen de intervenciones del centro ha demostrado tener una influencia importante en los resultados.
- Esta relación entre volumen y resultados se ha descrito concretamente para el TAVI, y en España para el IAM, el shock cardiogénico y la cirugía de revascularización coronaria, entre otros.
¿QUÉ APORTA DE NUEVO?
- El presente artículo analiza datos del mundo real en nuestro país en más de 17.000 pacientes que recibieron una prótesis valvular aórtica mediante RQVA o TAVI.
- Los hallazgos muestran una importante heterogeneidad y una asociación consistente entre las características estructurales de los centros tratantes y los resultados en el reemplazo de válvula aórtica, tanto RQVA como TAVI.
- Los centros con mayor volumen de actividad, con servicio de cirugía cardiaca y dotados de UCIC regentada por cardiólogos presentan una menor mortalidad ajustada a riesgo en ambos procedimientos.
BIBLIOGRAFÍA
1. Alkhouli M, Alqahtani F, Ziada KM, Aljohani S, Holmes DR, Mathew V. Contemporary trends in the management of aortic stenosis in the USA. Eur Heart J. 2020;41:921-928.
2. Baumgartner H, Falk V, Bax JJ, et al. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J. 2017;38:2739-2791.
3. Luft HS, Hunt SS. Evaluating individual hospital quality through outcome statistics. JAMA. 1986;255:2780-2784.
4. Thiemann DR, Coresh J, Oetgen WJ, Powe NR. The association between hospital volume and survival after acute myocardial infarction in elderly patients. N Engl J Med. 1999;340:1640-1648.
5. Birkmeyer JD, Siewers AE, Finlayson EV, et al. Hospital volume and surgical mortality in the United States. N Engl J Med. 2002;346:1128-1137.
6. Gandjour A, Bannenberg A, Lauterbach KW. Threshold volumes associated with higher survival in health care: a systematic review. Med Care. 2003;41:1129-1141.
7. Ross JS, Normand ST, Wang Y, et al. Hospital Volume and 30-Day Mortality for Three Common Medical Conditions. N Engl J Med. 2010;362:1110-1118.
8. Luft HS, Bunker JP, Enthoven AC. Should operations be regionalized? The empirical relation between surgical volume and mortality. N Engl J Med. 1979;301:1364-1369.
9. Canto JG, Every NR, Magid DJ, et al. The volume of primary angioplasty procedures and survival after acute myocardial infarction. N Engl J Med. 2000;342:1573-1580.
10. Vakili BA, Kaplan R, Brown DL. Volume-Outcome Relation for Physicians and Hospitals Performing Angioplasty for Acute Myocardial Infarction in New York State. Circulation. 2001;104:2171-2176.
11. Srinivas VS, Hailpern SM, Koss E, Monrad ES, Alderman MH. Effect of Physician Volume on the Relationship Between Hospital Volume and Mortality During Primary Angioplasty. J Am Coll Cardiol. 2009;53:574-579.
12. Kim LK, Minutello RM, Feldman DN, et al. Association between transcatheter aortic valve implantation volume and outcomes in the United States. Am J Cardiol. 2015;116:1910-1915.
13. Badheka AO, Patel NJ, Panaich SS, et al. Effect of hospital volume on outcomes of transcatheter aortic valve implantation. Am J Cardiol. 2015;116:587-594.
14. Vemulapalli S, Carroll JD, Mack MJ, et al. Procedural Volume and Outcomes for Transcatheter Aortic-Valve Replacement. N Engl J Med. 2019;380:2541-2550.
15. Kaier K, Oettinger V, Reinecke H, et al. Volume–outcome relationship in transcatheter aortic valve implantations in Germany 2008–2014: a secondary data analysis of electronic health records. BMJ Open. 2018;8:e020204.
16. Goicolea Ruigómez FJ, Elola J, Durante-López A, Fernández-Pérez C, Bernal JL, Macaya C. Cirugía de revascularización aortocoronaria en España. Influencia del volumen de procedimientos en los resultados. Rev Esp Cardiol. 2020;73:488-494.
17. Bertomeu V, Cequier A, Bernal JL, et al. Mortalidad intrahospitalaria por infarto agudo de miocardio. Relevancia del tipo de hospital y la atención dispensada. Estudio RECALCAR. Rev Esp Cardiol. 2013;66:935-942.
18. Worner F, San Román A, Sánchez PL, Viana A, González-Juanatey JR. Atención a los pacientes con enfermedades cardiacas agudas y críticas. Posición de la Sociedad Española de Cardiología. Rev Esp Cardiol. 2015;69:239-242.
19. Rodriguez-Padial L, Elola FJ, Fernández-Pérez C, et al. Patterns of inpatient care for acute myocardial infarction and 30-day, 3-month and 1-year cardiac readmission rates in Spain. Int J Cardiol. 2017;230:14-20.
20. Sánchez-Salado JC, Burgos V, Ariza-Solé A, et al. Trends in cardiogenic shock management and prognostic impact of type of treating center. Rev Esp Cardiol. 2020;73:546-553.
21. Íñiguez Romo A, Bertomeu Martínez V, Rodríguez Padial L, et al. The RECALCAR project. Healthcare in the cardiology units of the Spanish National Health System, 2011 to 2014. Rev Esp Cardiol. 2017;70:567-575.
22. Worner F, San Román A, Sánchez PL, Viana Tejedor A, González-Juanatey JR. The healthcare of patients with acute and critical heart disease. Position of the Spanish Society of Cardiology. Rev Esp Cardiol. 2016;69:239-242.
23. Procedure-Specific Measure Updates and Specifications Report Hospital-Level 30-Day Risk-Standardized Mortality Measure Isolated Coronary Artery Bypass Graft (CABG) Surgery – Version 4.0. Yale New Haven Health Services Corporation/Center for Outcomes Research & Evaluation (YNHHSC/CORE). Centers for Medicare & Medicaid Services (CMS). 2017.
24. Society of Thoracic Surgeons'. Online STS Adult Cardiac Surgery Risk Calculator. Disponible en: http://riskcalc.sts.org/stswebriskcalc/#/. Consultado 20 Dic 2019.
25. Pope GC, Ellis RP, Ash AS, et al. Principal inpatient diagnostic cost group model for Medicare risk adjustment. Health Care Financ Rev. 2000;21:93-118.
26. Sharon-Lise T, Normand SLT, Glickman ME, Gatsonis CA. Statistical methods for profiling providers of medical care: issues and applications. J Am Stat Assoc. 1997;92:803-814.
27. Goldstein H, Spiegelhalter DJ. League tables and their limitations: statistical aspects of institutional performance. J Royal Stat Soc. 1996;159:385-443.
28. Shahian DM, Normand SL, Torchiana DF, et al. Cardiac surgery report cards: comprehensive review and statistical critique. Ann Thorac Surg. 2001;72:2155-2168.
29. Lunardi M, Pesarini G, Zivelonghi C, et al. Clinical outcomes of transcatheter aortic valve implantation: from learning curve to proficiency. Open Heart. 2016;3:e000420.
30. Hirji SA, McCarthy E, Kim D, et al. Relationship Between Hospital Surgical Aortic Valve Replacement Volume and Transcatheter Aortic Valve Replacement Outcomes. JACC Cardiovasc Interv. 2020;13:335-343.
31. Mao J, Redberg RF, Carroll JD, et al. Association Between Hospital Surgical Aortic Valve Replacement Volume and Transcatheter Aortic Valve Replacement Outcomes. JAMA Cardiol. 2018;3:1070-1078.
32. Bernal JL, Barrabés JA, Íñiguez A, et al. Clinical and administrative data on the research of acute coronary syndrome in Spain: minimum basic data set validity. Rev Esp Cardiol. 2018;72:56-62.
33. Krumholz HM, Wang Y, Mattera JA, et al. An administrative claims model suitable for profiling hospital performance based on 30 day mortality rates among patients with an acute myocardial infarction. Circulation. 2006;113:1683-1692.