RESUMEN
Introducción y objetivos: Existe poca información comparativa entre el cierre de la orejuela izquierda (COI) y los anticoagulantes orales de acción directa (ACOD). Nuestro objetivo fue comparar los resultados clínicos entre el COI y los ACOD en una población de pacientes mayores de 80 años.
Métodos: Se analizaron 1.144 pacientes octogenarios con fibrilación auricular provenientes de 3 hospitales terciarios. De ellos, 970 recibían ACOD y 174 fueron sometidos a COI. Ambos grupos presentaban similares factores de riesgo cardiovascular. El grupo de COI tenía mayor porcentaje de antecedentes de hemorragia, anemia y cáncer previo. Se llevó a cabo un análisis emparejado y se obtuvieron 2 grupos de 58 pacientes con similares factores de riesgo, comorbilidad y escalas de riesgo que fueron sometidos a COI o recibían tratamiento con ACOD. Los resultados de acuerdo con la estrategia terapéutica se obtuvieron mediante regresión de Cox.
Resultados: Durante una mediana de seguimiento de 2 años [rango: 0,9-3,5] no hubo diferencias en cuanto al evento combinado primario de muerte, hemorragia mayor o ictus (HR = 1,05; IC95%, 0,15-7,51). Las hemorragias fueron similares en ambos grupos, sin diferencias estadísticamente significativas (HR = 1,79; IC95%, 0,73-4,41). La mortalidad fue mayor en los pacientes con ACOD (31,8%) frente a aquellos con COI (26,4%), sin diferencias significativas (HR = 0,70; IC95%, 0,33-1,47).
Conclusiones: En comparación con los ACOD, el COI no ha mostrado diferencias en cuanto a eventos embólicos, hemorragias y mortalidad en una población de pacientes de edad avanzada. En nuestra cohorte, el COI es una alternativa que puede considerarse para los pacientes mayores de 80 años.
Palabras clave: Fibrilación auricular Cierre de orejuela izquierda Anticoagulantes orales directos Riesgo embólico Riesgo hemorrágico
ABSTRACT
Introduction and objectives: Information comparing left atrial appendage closure (LAAC) to direct oral anticoagulation (DOAC) therapy is scarce. Our aim is to compare the clinical outcomes between LAAC and DOACs on an elderly population (> 80 years of age).
Methods: We retrospectively collected 1144 octogenarian patients with atrial fibrillation from 3 different tertiary hospitals. A total of 970 patients received DOACs and 174 patients were treated with LAAC. At baseline, both groups had similar cardiovascular risk factors. The LAAC group had more history of bleeding, anemia or previous cancer. We conducted a propensity score matching study and obtained 2 different paired groups of 58 patients with similar baseline risk factors, comorbidities, and risk scores who received DOACs or were treated with LAAC. The outcomes of the therapeutic strategy used (DOACs or LAAC) were assessed using the Cox regression analysis.
Results: During a median follow-up of 2.0 years [range 0.9-3.5] no differences regarding the primary endpoint (a composite of death, major bleeding, and stroke) were found (HR, 1.05; 95%CI, 0.15-7.51). Bleeding events were similar in both groups with no statistically significant differences being reported (HR, 1.79; 95%CI, 0.73-4.41). Mortality rate was numerically higher in patients on DOACs (31.8%) vs LAAC (26.4%). However, this finding did not reach statistical significance (HR, 0.70; 95%CI, 0.33-1.47; P = .343).
Conclusions: Compared to DOACs, LAAC has not shown any differences regarding embolic events, bleeding, and mortality in a population of elderly patients > 80 years of age. In our population, LAAC is a strategy as safe and effective as DOACs, and is an alternative to be taken into consideration in real-world patients > 80 years.
Keywords: Atrial fibrillation Left atrial appendage closure Direct oral anticoagulants Embolic risk Bleeding risk
Abreviaturas
AF: atrial fibrillation. DOACs: direct oral anticoagulants. LAAC: left atrial appendage closure.
INTRODUCCIÓN
La fibrilación auricular (FA) se ha convertido en un problema grave de salud pública que está asociado a altos índices de mortalidad y morbididad1. Se sabe que la FA actúa como un poderoso factor de riesgo de sufrir accidentes cerebrovasculares llegando a quintuplicar dicho riesgo en todos los grupos etarios. El 23,5% de todos los accidentes cerebrovasculares que sobrevienen en personas de entre 80 y 89 años se deben a la FA2. Se cree que la prevalencia de la FA va a aumentar durante las próximas décadas por el número cada vez mayor de pacientes ancianos. Por desgracia, estos pacientes no toman anticoagulantes orales. Solo se les prescriben al 35% de los pacientes ≥ 85 años sin ninguna contraindicación clara para recibir tratamiento anticoagulante3. Algunas de las razones podrían ser el mayor riesgo hemorrágico, sobre todo hemorragias intracraneales y mortales4, así como la fragilidad de estos pacientes. Comparados con la warfarina, desde 2011, los anticoagulantes orales de acción directa (ACOD) han demostrado una mejor relación riesgo-beneficios en pacientes con FA confirmada por un menor riesgo de accidentes cerebrovasculares, hemorragias intracraneales y mortalidad5. A pesar de su mejor perfil de seguridad y eficacia, los ACOD siguen teniendo carencias. El índice de abandono, el riesgo persistente de hemorragias en poblaciones de alto riesgo o el de accidentes cerebrovasculares cuando se prescriben en dosis más bajas que las recomendadas son motivo de preocupación6.
El cierre de orejuela izquierda (COI) se desarrolló como una alternativa al tratamiento con warfarina en pacientes con FA. Son muchos los ensayos controlados aleatorizados pero pocos los registros extensos que han abordado el perfil de seguridad y eficacia de esta técnica7,8. Recientemente, la evidencia aportada por los registros de seguimiento a largo plazo confirma que el perfil de eficacia tiene resultados similares a los ensayos controlados aleatorizados y tasas más bajas de accidentes cerebrovasculares que las que cabría esperar en pacientes no tratados de similar riesgo9.
No obstante, hasta la fecha, la información de que se dispone sobre el tratamiento con COI y ACOD es escasa10 y no se han realizado comparativas entre ambas alternativas en poblaciones ancianas. El objetivo de nuestro estudio fue comparar los resultados clínicos entre COI y ACOD en una población anciana (> 80 años) mediante un análisis con emparejamiento por puntuación de propensión (EPP).
MÉTODOS
Población del estudio
Se trata de un estudio retrospectivo y multicéntrico de 1.144 pacientes octogenarios consecutivos con FA no valvular tratados con ACOD (n = 970) o COI (n = 174) entre enero de 2014 y diciembre de 2018 en 3 hospitales españoles y canadienses (Hospital Álvaro Cunqueiro, Vigo, Hospital Universitario, Salamanca e Institut Universitaire de Cardiologie et Pneumologie de Quebec, Canadá).
Los autores definieron la FA no valvular como FA no secundaria a estenosis mitral reumática ni a prótesis valvulares cardiacas mecánicas11. Como el objetivo del estudio era evaluar el COI y los ACOD en pacientes con FA no valvular, no se incluyó en el estudio a los pacientes tratados con COI que recibieron anticoagulación oral posoperatoria.
Un equipo multidisciplinar estudió a todos los pacientes, sobre los que se debatió y, finalmente, se aprobó el COI. En lo referente a los pacientes anticoagulados, la dosis óptima de ACOD se basó en las recomendaciones europeas12. Se revisaron las historias clínicas electrónicas de todos los pacientes para recopilar datos sobre las variables clínicas basales, la estrategia terapéutica y los eventos ocurridos durante el seguimiento. Se emplearon, también, las escalas CHA2DS2-VASc y HAS-BLED en cada paciente.
El estudio se realizó siguiendo los principios establecidos en la Declaración de Helsinki y fue aprobado por el comité de ética local. Debido a la naturaleza retrospectiva del estudio y al interés general de este, fue aprobado por el comité de ética local de cada centro sin necesidad de obtener el consentimiento informado.
Seguimiento y resultados
El objetivo primario fue un compuesto de muerte, hemorragias mayores y accidentes cerebrovasculares. Los objetivos primarios de eficacia fueron la mortalidad por cualquier causa y los eventos embólicos. El objetivo primario de seguridad fue el riesgo de hemorragias mayores. Los resultados se censuraron en el momento en el que se produjo el último contacto médico en atención primaria o secundaria, en noviembre de 2019 o hasta el final del tratamiento anticoagulante en el caso del grupo ACOD o hasta el inicio de este tratamiento en el caso del grupo COI.
Los eventos embólicos se definieron como un compuesto de cualquier accidente cerebrovascular isquémico, embolia pulmonar o periférica. Los accidentes cerebrovasculares isquémicos pudieron confirmarse a través de estudios con imagen, tomografías computarizadas o resonancias magnéticas. Las hemorragias mayores (HM) se definieron atendiendo a la definición establecida por la Sociedad Internacional de Trombosis y Hemostasia13. Las hemorragias se dividieron en hemorragias intracraneales (HIC) y hemorragias no HIC.
Análisis estadísticos
Todos los análisis estadísticos se realizaron empleando los paquetes de software estadístico IBM SPSS Statistics 25.0 y Stata 15.1. Las variables continuas se expresaron como media ± desviación estándar y se compararon empleando la prueba de la X2. Las variables categóricas se expresaron como porcentajes y se compararon empleando la prueba t de Student.
Se realizó un análisis de Cox para valorar el impacto no ajustado del COI frente a ACOD sobre la mortalidad, así como sobre los eventos embólicos y hemorrágicos. Debido a las importantes diferencias descritas en las características basales de los pacientes tratados con COI frente a aquellos tratados con ACOD, complementamos nuestro análisis con un estudio de emparejamiento por puntuación de propensión. Los pacientes se emparejaron en proporción 1:1 atendiendo a su estado nutricional y a la puntuación de la propensión empleando un calibrador < 0,2. La puntuación de la propensión se calculó mediante regresión logística con el grupo terapéutico (COI o ACOD) como el resultado dependiente con 21 características basales (tabla 1) como las variables independientes. Tras el EPP, identificamos a 58 parejas de pacientes con características basales equilibradas y sin diferencias significativas (tabla 2). Los cálculos se comunicaron como hazard ratios (HR) con sus correspondientes intervalos de confianza del 95% (IC95%). Valores p < 0,05 se consideraron relevantes a nivel estadístico. Se realizaron cálculos con modelos Kaplan-Meier para evaluar gráficamente la incidencia de eventos y el momento en que estos se produjeron según el grupo terapéutico (COI frente a ACOD).
Tabla 1. Comparativa de las características basales entre pacientes tratados con ACOD o COI
| Variables | ACOD (N = 970) | COI (N = 174) | p |
|---|---|---|---|
| Edad (años) | 87,6 ± 3,6 | 83,6 ± 2,7 | < 0,001 |
| Sexo femenino (%) | 67,3 | 41,4 | < 0,001 |
| Índice de masa corporal (kg/m2) | 29,1 ± 4,7 | 26,9 ± 3,7 | < 0,001 |
| Factores de riesgo cardiovascular | |||
| Hipertensión (%) | 70,3 | 90,2 | < 0,001 |
| Diabetes (%) | 20,3 | 37,4 | < 0,001 |
| Antecedentes cardiovasculares | |||
| Enfermedad arterial periférica (%) | 12,2 | 29,9 | < 0,001 |
| Cardiopatía isquémica (%) | 14,4 | 35,1 | < 0,001 |
| Insuficiencia cardiaca previa (%) | 25,8 | 42,0 | < 0,001 |
| Eventos embólicos previos (%) | 26,4 | 17,5 | 0,006 |
| Comorbilidades | |||
| Hemorragias previas (%) | 10,1 | 57,5 | < 0,001 |
| Anemia (%) | 27,2 | 69,5 | < 0,001 |
| EPOC (%) | 8,7 | 20,1 | < 0,001 |
| Demencia (%) | 5,1 | 7,5 | < 0,001 |
| Cáncer previo (%) | 8,7 | 22,4 | < 0,001 |
| Datos de laboratorio | |||
| Niveles de creatinina (mg/dl) | 1,0 ± 0,3 | 1,4 ± 0,9 | < 0,001 |
| Datos ecocardiográficos | |||
| FEVI < 40% (%) | 5,3 | 9,2 | 0,042 |
| Estenosis aórtica grave (%) | 3,8 | 6,3 | 0,129 |
| Tratamiento concomitante | |||
| Uso crónico de AINE (%) | 4,6 | 14,9 | < 0,001 |
| IBP (%) | 50,3 | 86,2 | < 0,001 |
| Escalas de riesgo | |||
| CHA2DS2-VASc (puntos) | 4,3 ± 1,3 | 5,2 ± 1,3 | < 0,001 |
| HAS-BLED (puntos) | 2,5 ± 0,9 | 3,5 ± 0,8 | < 0,001 |
|
ACOD: anticoagulantes orales de acción directa; AINE: fármaco anti-inflamatorio no esteroideo; COI: cierre de orejuela izquierda; EPOC: enfermedad pulmonar obstructiva crónica; FEVI: fracción de eyección del ventrículo izquierdo; IBP: inhibidores de la bomba de protones. |
|||
Tabla 2. Comparativa de las características basales tras emparejamiento por puntuación de la propensión entre pacientes tratados con ACOD o COI
| Variables | ACOD (N = 58) | COI (N = 58) | p | DME |
|---|---|---|---|---|
| Edad (años) | 85,8 ± 3,7 | 85,6 ± 2,5 | 0,758 | -0,068 |
| Sexo femenino (%) | 46,6 | 44,8 | 0,852 | 0,035 |
| Índice de masa corporal (kg/m2) | 27,4 ± 4,2 | 27,8 ± 4,4 | 0,667 | 0,092 |
| Factores de riesgo cardiovascular | ||||
| Hipertensión (%) | 81,0 | 87,9 | 0,305 | 0,232 |
| Diabetes (%) | 32,8 | 29,3 | 0,688 | -0,071 |
| Antecedentes cardiovasculares | ||||
| Enfermedad arterial periférica (%) | 13,8 | 13,8 | 1,000 | 0,000 |
| Cardiopatía isquémica (%) | 24,1 | 13,8 | 0,155 | -0,216 |
| Insuficiencia cardiaca previa (%) | 37,9 | 34,5 | 0,699 | -0,070 |
| Eventos embólicos previos (%) | 27,6 | 24,1 | 0,672 | -0,078 |
| Comorbilidades | ||||
| Hemorragias previas (%) | 37,9 | 43,1 | 0,570 | 0,104 |
| Anemia (%) | 70,7 | 62,1 | 0,326 | -0,187 |
| EPOC (%) | 12,1 | 17,2 | 0,431 | 0,129 |
| Demencia (%) | 3,4 | 8,6 | 0,242 | 0,288 |
| Cáncer previo (%) | 13,8 | 10,3 | 0,569 | -0,082 |
| Datos de laboratorio | ||||
| Niveles de creatinina (mg/dl) | 1,2 ±0,5 | 1,2 ± 0,6 | 0,809 | -0,028 |
| Datos ecocardiográficos | ||||
| FEVI < 40% (%) | 6,9 | 8,6 | 0,729 | 0,059 |
| Estenosis aórtica grave (%) | 5,2 | 5,2 | 1,000 | 0,000 |
| Tratamiento concomitante | ||||
| Uso crónico de AINE (%) | 10,3 | 5,2 | 0,298 | -0,246 |
| IBP (%) | 79,3 | 77,6 | 0,821 | -0,050 |
| Escalas de riesgo | ||||
| CHA2DS2-VASc (puntos) | 4,7 ± 1,5 | 4,7 ± 1,1 | 0,834 | -0,040 |
| HAS-BLED (puntos) | 3,2 ± 1,0 | 3,2 ± 0,7 | 0,826 | -0,043 |
|
ACOD: anticoagulantes orales de acción directa; AINE: fármaco anti-inflamatorio no esteroideo; COI: cierre de orejuela izquierda; DME: diferencias medias estandarizadas; EPOC: enfermedad pulmonar obstructiva crónica; FEVI: fracción de eyección del ventrículo izquierdo; IBP: inhibidores de la bomba de protones. |
||||
RESULTADOS
Características basales
Se trató, con éxito, a un total de 970 pacientes con ACOD y 174 con COI de una cohorte de 1.144 pacientes con FA. Las características clínicas basales de ambos grupos (población no emparejada) se muestran en la tabla 1. Los pacientes del grupo ACOD eran algo más mayores con predominancia del sexo femenino. Los antecedentes hemorrágicos fueron más habituales en pacientes a tratamiento con COI y lo mismo sucedió con la anemia, el cáncer previo y la demencia. Menos del 30% de los pacientes del grupo COI recibieron tratamiento antiagregante plaquetario doble (27,6%) y el 75,9% tratamiento antiagregante plaquetario único.
En lo referente al riesgo trombótico y hemorrágico, las puntuaciones obtenidas en las escalas CHA2DS2-VASc y HAS-BLED fueron mucho más altas en el grupo COI (5,2 ± 1,3 frente a 4,3 ± 1,3 para la escala CHA2DS2VASc y 3,5 ± 0,8 frente a 2,5 ± 0,9 para la HAS-BLED).
Resultados clínicos
Toda la población
La mediana de seguimiento fue 2,0 años [rango 0,9-3,5]. Los eventos que se muestran en la sección «Antes del EEP» de la tabla 3 fueron recopilados y analizados durante el seguimiento. Los eventos embólicos suelen ser más frecuentes en pacientes a tratamiento con ACOD sin significación estadística. Los eventos hemorrágicos mayores fueron estadísticamente significativos en pacientes tratados con COI frente a ACOD (p < 0,001).
Tabla 3. Eventos clínicos en pacientes tratados con ACOD y COI antes y después del emparejamiento de los grupos por puntuación de la propensión
| Antes del EPP | |||||
| Evento | ACOD (N = 970) | COI (N = 174) | p | ||
| N | Tasa de incidencia (por cada 100 personas/años) | N | Tasa de incidencia (por cada 100 personas/años) | ||
| Mortalidad | 308 | 13,5 (12,1-15,1) | 46 | 14,7 (11,0-19,7) | 0,543 |
| Mortalidad CV | 96 | 4,2 (3,5-5,2) | 9 | 2,9 (1,5-5,5) | 0,617 |
| Accidente cerebrovascular isquémico | 47 | 2,1 (1,6-2,8) | 5 | 1,6 (0,7-3,9) | 0,248 |
| AIT | 26 | 1,2 (0,8-1,7) | 1 | 0,6 (0,1-4,3) | 0,460 |
| Embolia periférica | 2 | 0,1 (0,0-0,3) | 0 | – | – |
| HIC | 14 | 0,6 (0,4-1,0) | 3 | 0,9 (0,3-2,9) | 0,905 |
| Hemorragias mayores | 48 | 2,1 (1,6-2,8) | 21 | 7,5 (4,9-11,4) | < 0,001 |
| Hemorragias menores | 54 | 2,5 (1,9-3,2) | 12 | 4,0 (2,3-7,0) | 0,318 |
| Después del EPP | |||||
| Evento | ACOD (N = 58) | COI (N = 58) | p | ||
| N | Tasa de incidencia (por cada 100 personas/años) | N | Tasa de incidencia (por cada 100 personas/años) | ||
| Mortalidad | 20 | 15,2 (9,8-23,5) | 12 | 11,2 (6,4-19,7) | 0,343 |
| Mortalidad CV | 6 | 4,5 (2,0-10,1) | 3 | 2,8 (0,9-8,7) | 0,555 |
| Accidente cerebrovascular isquémico | 1 | 0,8 (0,1-5,5) | 2 | 1,9 (0,5-7,7) | 0,547 |
| AIT | 1 | 0,8 (0,1-5,5) | 0 | – | – |
| Embolia periférica | 0 | – | 0 | – | – |
| HIC | 2 | 1,6 (0,4-6,2) | 1 | 0,9 (0,1-6,6) | – |
| Hemorragias mayores | 4 | 3,0 (1,1-8,1) | 9 | 9,2 (4,8-17,7) | 0,056 |
| Hemorragias menores | 6 | 4,6 (2,1-10,3) | 2 | 1,9 (0,5-7,5) | 0,292 |
|
ACOD: anticoagulantes orales de acción directa; AIT: accidente isquémico transitorio; COI: cierre de orejuela izquierda; CV: cardiovascular; EPP: emparejamiento por puntuación de la propensión; HIC: hemorragia intracraneal. |
|||||
Según el análisis univariado, el COI se asoció a una incidencia más alta de muerte, hemorragias mayores y accidentes cerebrovasculares que el tratamiento con ACOD (HR = 1,54; IC95%, 1,06-2,24; p = 0,024). En lo que se refiere al objetivo de eficacia de mortalidad por cualquier causa y a los eventos embólicos, no se observaron diferencias significativas entre los 2 grupos (HR = 0,87; IC95%, 0,53-1,44). Lo mismo sucedió con los eventos embólicos y los accidentes cerebrovasculares (HR = 0,59; IC95%, 0,26-1,36 y HR = 0,82; IC95%, 0,33-2,08, respectivamente). El índice de hemorragias mayores fue mucho mayor en el grupo COI (HR = 3,43; IC95%, 2,05-5,76) según el análisis univariado. El índice de HIC no varió entre COI y ACOD (HR = 1,49; IC95%, 0,43-5,19). Según el análisis univariado, el índice de mortalidad por cualquier causa no fue significativo desde el punto de vista estadístico (HR = 1,09; IC95%, 0,80-1,50).
Análisis con emparejamiento por puntuación de propensión
Tras el EPP, se obtuvo un total de 58 pacientes en cada grupo. Hubo homogeneidad entre los 2 grupos en lo referente a la edad (85,8 ± 3,7 frente a 85,6 ± 2,5 años; p = 0,758), los factores de riesgo cardiovascular (32,8 frente a 29,3%, diabetes; p = 0,688; 81,0 frente a 87,9%, hipertensión; p = 0,305), la insuficiencia cardiaca previa (37,9 frente a 43,1%; p = 0,570), los niveles de creatinina (1,2 ± 0,5 frente a 1,2 ± 0,6 mg/dl; p = 0,809) y el riesgo isquémico y hemorrágico (CHA2DS2-VASc, 4,7 ± 1,5 frente a 4,7 ± 1.1; p = 0,834 y HAS-BLED, 3,2 ± 1,0 frente a 3,2 ± 0,7; p = 0,834) tal y como revela la tabla 2.
Los eventos ocurridos en ambos grupos se recopilaron durante el seguimiento (ver sección «Después del EPP» en la tabla 3). Los pacientes a tratamiento con ACOD tenían más mortalidad cardiovascular que los tratados con COI (p = 0,555). Hubo más hemorragias mayores en pacientes tratados con COI sin significación estadística (p = 0,056).
En lo que al objetivo primario se refiere tras el EPP (muerte, hemorragias mayores y accidentes cerebrovasculares), el COI se asoció a un índice de riesgo más alto (HR = 1,62; IC95%, 0,62-3,65) que los ACOD. El objetivo primario de eficacia (mortalidad por cualquier causa y eventos embólicos) no varió entre los 2 grupos (HR = 0,83; IC95%, 0,29-2,35).
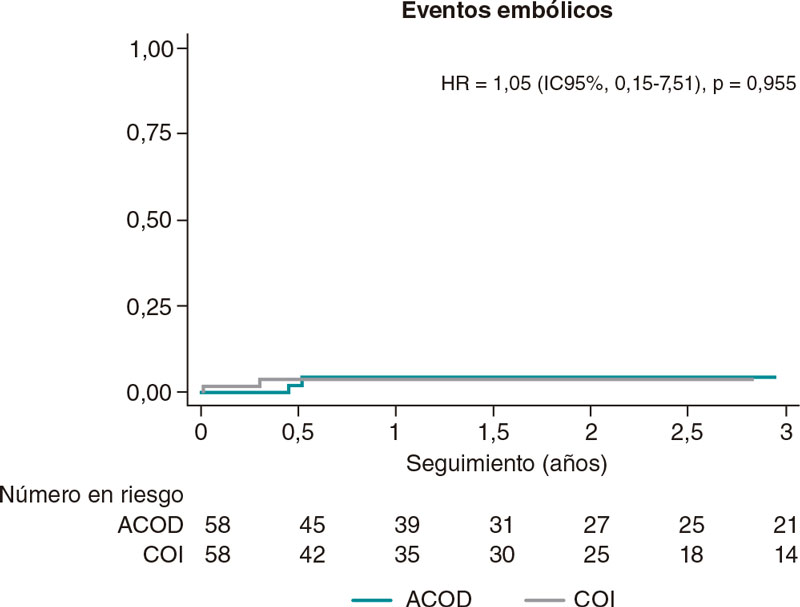
No se observaron diferencias en los eventos embólicos ocurridos entre los 2 grupos emparejados (HR = 1,05; IC95%, 0,15-7,51) (figura 1). Tampoco se hallaron diferencias significativas en lo referente al riesgo de sufrir accidentes cerebrovasculares isquémicos (HR = 2,12; IC95%, 0,19-23,39).
Figura 1. Análisis de los eventos embólicos ocurridos durante el seguimiento entre los grupos emparejados. IC95%: intervalo de confianza del 95%; ACOD: anticoagulantes orales de acción directa; COI: cierre de orejuela izquierda; HR: hazard ratio.
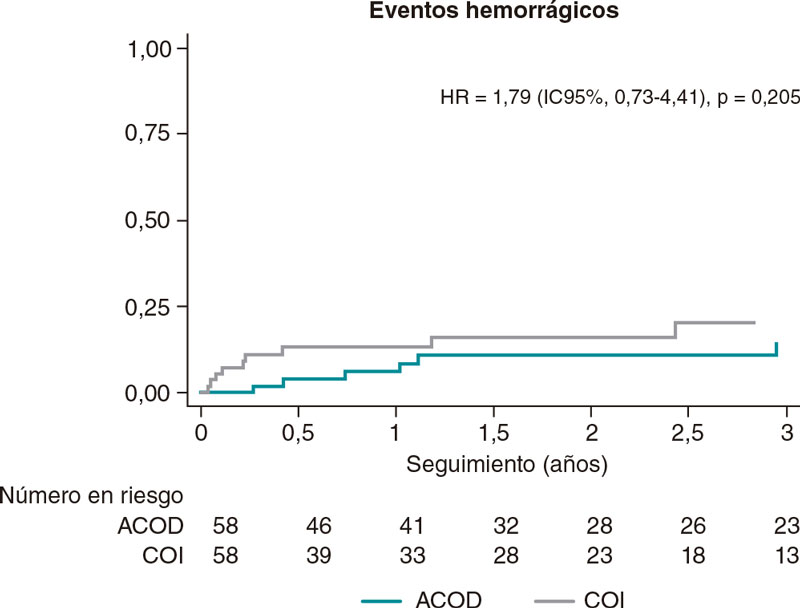
El objetivo de eficacia (hemorragias mayores) tampoco varió entre los 2 grupos (HR = 1,79; IC95%, 0,73-4,41) (figura 2) tras el EPP. Las HIC tampoco variaron en ninguna de las 2 categorías (HR = 0,61; IC95%, 0,05-6,78).
Figura 2. Análisis de los eventos hemorrágicos mayores ocurridos durante el seguimiento entre los grupos emparejados. IC95%: intervalo de confianza del 95%; ACOD: anticoagulantes orales de acción directa; COI: cierre de orejuela izquierda; HR: hazard ratio.
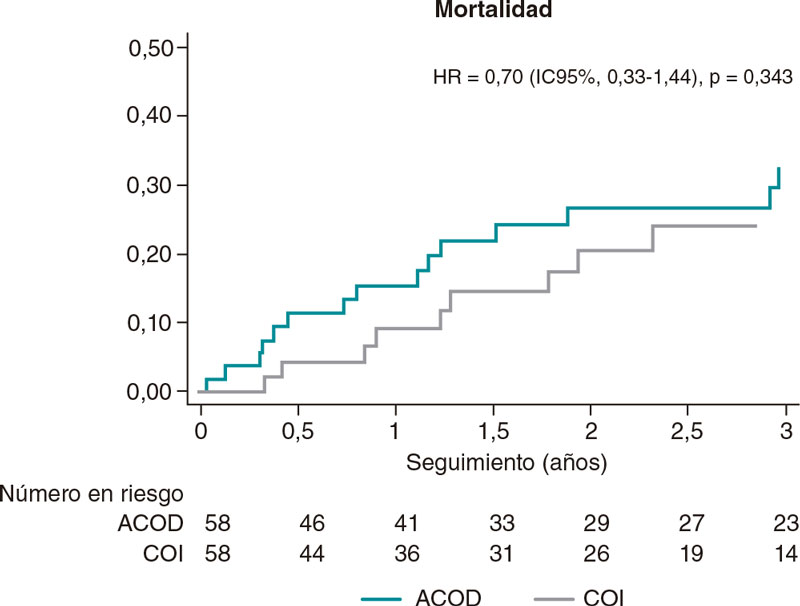
El índice de mortalidad fue numéricamente más alto en aquellos pacientes a tratamiento con ACOD. Tras el EPP este hallazgo no tuvo ninguna significación estadística (HR = 0,70; IC95%, 0,33-1,47) (figura 3).
Figura 3. Análisis de mortalidad durante el seguimiento entre los grupos emparejados. IC95%: intervalo de confianza del 95%; ACOD: anticoagulantes orales de acción directa; COI: cierre de orejuela izquierda; HR: hazard ratio.
DISCUSIÓN
Este estudio se ha diseñado con la intención de comparar COI y ACOD en una población anciana (> 80 años). El principal hallazgo de nuestro estudio es que, tras el EPP, ambos grupos, ACOD y COI, tuvieron resultados similares en lo que al perfil de seguridad y eficacia se refiere.
Este es el primer estudio en comparar ambas estrategias en esta población de pacientes. Seleccionamos el valor de corte de 80 años no solo porque se sabe que la edad es un factor de riesgo conocido en los accidentes cerebrovasculares2, sino porque esta se asocia, también, a eventos hemorrágicos y menor prescripción de anticoagulantes14.
Muchos estudios han evaluado los resultados clínicos con diferentes estrategias antitrombóticas en pacientes ancianos con FA. Dos estudios15,16 compararon warfarina y ácido acetilsalicílico y avalaron el uso de anticoagulación en pacientes ancianos y muy ancianos. En cualquier caso, el tratamiento con antagonistas de la vitamina K no está implementado del todo en esta población, sobre todo, por el riesgo de caídas (26,7%), mal pronóstico (19,3%), antecedentes hemorrágicos (17,1%), negativa del paciente o de su familia (14,9%), edad avanzada (11,0%) y demencia (9,4%)17.
Como se ha explicado, los ACOD fueron una alternativa a los antagonistas de la vitamina K. Comparado con la warfarina, el dabigatrán en 2 dosis en pacientes ≥ 75 años se asoció a un riesgo similar o más alto de hemorragias mayores no intracraneales18. Asimismo, rivaroxaban se asoció a una incidencia más alta de hemorragias gastrointestinales entre la población anciana no observándose ninguna interacción entre la edad y la eficacia del tratamiento19. Comparado con la warfarina, el apixabán resultó beneficioso y redujo la incidencia de accidentes cerebrovasculares y hemorragias mayores en nuestra población diana20. Por último, el edoxabán también demostró ser beneficioso en pacientes muy ancianos en lo referente a las hemorragias mayores21.
Los ensayos clínicos21-24 que compararon ACOD y warfarina llevaron a la publicación de las guías actuales que recomiendan ACOD como tratamiento de primera línea incluso en poblaciones ancianas11,25. No obstante, los ACOD presentan varias limitaciones en este tipo de pacientes. Los registros clínicos nos dicen que aproximadamente 1 de cada 7 pacientes con FA reciben dosis bajas de ACOD cumplan o no los criterios para recibir dichas dosis26. Cabe destacar que este hallazgo es más habitual entre la población anciana. Los índices de eventos adversos fueron más altos en pacientes con dosis fuera de ficha técnica (HR para la mortalidad por cualquier causa: 2,18 [1,57-3,02]; HR para los accidentes cerebrovasculares: 1,50 [0,77-2,94])27. En este sentido, aunque no evaluamos la dosis de ACOD en nuestros pacientes, registros ya publicados nos dicen que casi un tercio de los pacientes recibieron dosis inadecuadas28. Otra importante cuestión relacionada con los ACOD es la adherencia al tratamiento. Datos recientes de estudios realizados en el Reino Unido revelan malas adherencias a los ACOD por la falta de monitorización habitual y, en algunos casos, por el régimen de 2 dosis diarias29. En este grupo, la no adherencia arrojó resultados adversos incluidos mortalidad y accidentes cerebrovasculares30. En tercer lugar, la fragilidad es un asunto que preocupa especialmente en la población anciana a tratamiento con fármacos anticoagulantes. Un estudio retrospectivo realizado entre pacientes ancianos hospitalizados reveló que la fragilidad se asocia a un índice más alto de mortalidad durante el ingreso y un riesgo el doble de alto de muerte al cabo de 1 año, sobre todo en pacientes anticoagulados31. El riesgo de caídas es, también, un parámetro importante en lo referente a la fragilidad. En un estudio reciente de adultos ancianos con antecedentes de caídas y FA, el riesgo de HIC durante el seguimiento fue 1,9 veces más alto32.
El COI puede ser una alternativa terapéutica recomendable en pacientes con FA no aptos para recibir anticoagulación oral a largo plazo que necesitan prevenir accidentes cerebrovasculares y embolias, según el último documento de consenso publicado por EHRA/EACPI 33. Los datos de resultados a 5 años del PROTECT FA y el PREVAIL se combinaron en un metanálisis34 y vinieron a demostrar que el COI con el dispositivo Watchman es equivalente a la warfarina en la prevención de accidentes cerebrovasculares y presenta descensos adicionales tanto de las hemorragias mayores como de la mortalidad. El perfil de seguridad y eficacia del Amplatzer Cardiac Plug se analizó en un estudio multicéntrico8 y reveló índices de éxito operatorio altos y resultados favorables en la prevención de tromboembolismos asociados a la FA.
Un subanálisis del registro EWOLUTION que incluyó a pacientes ≥ 85 años reveló que el COI es una intervención segura y eficaz en estos pacientes y que no se observa ninguna diferencia frente a pacientes más jóvenes en lo que a la incidencia de accidentes cerebrovasculares se refiere (2,0 frente a 2,5 en ≥ 85 y < 85, respectivamente)35.
A pesar de todo esto, comparado con los ACOD, la información que hay disponible sobre esta estrategia es escasa. Hasta la fecha, solo 2 estudios han abordado esta cuestión. El PRAGUE-17, un estudio prospectivo, multicéntrico y aleatorizado de no inferioridad realizado por Osmancik et al. que comparó el COI frente a ACOD en pacientes de alto riesgo con FA (CHA2DS2-VASc ≥ 3 y HAS-BLED ≥ 2)36. Los pacientes eran más jóvenes que los de nuestra cohorte con una media de edad de 73,4 ± 6,7 en el grupo COI y de 73,2 ± 7,2 en el ACOD. Las puntuaciones obtenidas por ambos grupos en la escala CHA2DS2VASC (4,7 ± 1,5) eran parecidas a las de nuestra cohorte de pacientes. El COI resultó no inferior al tratamiento con ACOD en lo referente al objetivo compuesto y a los eventos hemorrágicos en una mediana de seguimiento de 20,8 meses. La incidencia de accidentes cerebrovasculares y accidentes isquémicos transitorios, muerte cardiovascular, hemorragias significativas desde el punto de vista clínico y hemorragias significativas desde el punto de vista clínico no quirúrgicas no varió entre uno y otro grupo a tratamiento. Estos hallazgos coinciden con los resultados cosechados por Godino et al.10. Comparado con nuestros datos, seleccionaron a una población más joven (media de edad 74,2 ± 7,7 en el grupo COI frente a 77,7 ± 6,9 en el grupo ACOD) con puntuaciones parecidas en la escala CHA2DS2VASc (4,3 ± 1,5 y 4,8 ± 1,5 en los grupos COI y ACOD, respectivamente). Encontraron resultados similares entre los 2 grupos tras el EPP en lo referente a los eventos tromboembólicos, accidentes cerebrovasculares isquémicos, accidentes isquémicos transitorios, embolias sistémicas e infartos agudos de miocardio, lo cual coincide con nuestras propias conclusiones. En lo que se refiere a los eventos hemorrágicos, los ACOD no se asociaron a un mayor riesgo de hemorragias mayores. En nuestra población, los resultados coinciden con hallazgos previos, aunque nosotros tratamos a pacientes más ancianos. A pesar de no ser pacientes anticoagulados, el grupo COI no tuvo menos eventos hemorrágicos. Nuestra hipótesis es que quizá muchos de ellos recibieron tratamiento antiagregante plaquetario.
Nuestras observaciones coinciden con los estudios ya citados, lo que avala el uso del COI como alternativa a los ACOD en pacientes ancianos.
Limitaciones del estudio
Nuestro estudio presenta varias limitaciones. En primer lugar, su naturaleza observacional y retrospectiva. En segundo lugar, aunque el emparejamiento riguroso se realizó teniendo en cuenta 21 variables para neutralizar el diferente perfil clínico de los pacientes, no podemos excluir la influencia ejercida por otras variables que no se recogieron. En tercer lugar, tras el EPP logramos 2 grupos bien equilibrados, aunque pequeños, lo cual pudo habernos llevado a infravalorar los eventos ocurridos durante el seguimiento. Además, solo seleccionamos pacientes en quienes el COI tuvo éxito.
A pesar de todas estas limitaciones, presentamos datos interesantes de un estudio multicéntrico en pacientes octogenarios consecutivos con FA no valvular a tratamiento con ACOD frente a COI.
CONCLUSIONES
Este estudio multicéntrico y observacional vino a confirmar el perfil de seguridad y eficacia que existe tras el COI. No se observó ninguna diferencia en los eventos embólicos o hemorrágicos ni a la mortalidad comparado con los ACOD en una población emparejada por puntuación de propensión de pacientes ancianos del mundo real > 80 años tratada con éxito mediante el COI en ausencia de complicaciones.
FINANCIACIÓN
Ninguna.
CONTRIBUCIÓN DE LOS AUTORES
Todos los autores contribuyeron por igual a la fase de inscripción de los pacientes, recopilación de datos y proceso de revisión del manuscrito. J. Rodés-Cabau, A. Íñiguez-Romo, S. Raposeiras-Roubín y R. Estévez-Loureiro fueron los responsables del diseño del estudio. S. Raposeiras-Roubín y B. Caneiro-Queija llevaron a cabo el análisis estadístico. B. Caneiro-Queija, S. Raposeiras-Roubín y R. Estévez-Loureiro se involucraron en la preparación del manuscrito.
CONFLICTO DE INTERESES
R. Estévez-Loureiro es proctor de Watchman y ha recibido honorarios de Boston Scientific. I. Cruz-González es proctor de Watchman y LifeTech y ha recibido honorarios de Boston Scientific y Abbott Vascular. Rodés-Cabau ha recibido una beca de investigación de Boston Scientific. Los demás autores no declararon ningún conflicto de intereses.
¿QUÉ SE SABE DEL TEMA?
- Los pacientes tratados con COI suelen ser malos candidatos para recibir anticoagulación. De hecho, se suele excluir a los pacientes de mayor edad de ensayos clínicos aleatorizados y estos suelen recibir dosis más bajas de ACOD. Gracias a estudios ya publicados sabemos de la no inferioridad del COI con respecto a los ACOD.
¿QUÉ APORTA DE NUEVO?
- No hubo información actualizada sobre poblaciones de mayor edad del mundo real a tratamiento con ACOD frente a COI.
- Aunque nuestros datos proceden de un registro reflejan nuestra práctica clínica habitual; en una población con un perfil parecido de pacientes de mayor edad, el COI podría resultar igual seguro y eficaz que los ACOD.
BIBLIOGRAFÍA
1. Zoni-Berisso M, Lercari F, Carazza T, Domenicucci S. Epidemiology of atrial fibrillation: European perspective. Clin Epidemiol. 2014;6:213-220.
2. Benjamin EJ, Virani SS, Callaway CW, et al. Heart Disease and Stroke Statistics-2018 Update: A Report From the American Heart Association. Circulation. 2018;137:e67-e492.
3. Go AS, Hylek EM, Borowsky LH, Phillips KA, Selby JV, Singer DE. Warfarin use among ambulatory patients with nonvalvular atrial fibrillation: the anticoagulation and risk factors in atrial fibrillation (ATRIA) study. Ann Intern Med. 1999;131:927-934.
4. Silverio A, Di Maio M, Prota C, et al. Safety and efficacy of non-vitamin K antagonist oral anticoagulants in elderly patients with atrial fibrillation: systematic review and meta-analysis of 22 studies and 440 281 patients. Eur Heart J Cardiovasc Pharmacother. 2021;7:f20-f29.
5. Ruff CT, Giugliano RP, Braunwald E, et al. Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a meta-analysis of randomised trials. Lancet. 2014;383:955-962.
6. Kachroo S, Hamilton M, Liu X, et al. Oral anticoagulant discontinuation in patients with nonvalvular atrial fibrillation. Am J Manag Care. 2016;22:e1-8.
7. Holmes DR, Reddy VY, Turi ZG, et al. Percutaneous closure of the left atrial appendage versus warfarin therapy for prevention of stroke in patients with atrial fibrillation: a randomised non-inferiority trial. Lancet. 2009;374:534-542.
8. Tzikas A, Shakir S, Gafoor S, et al. Left atrial appendage occlusion for stroke prevention in atrial fibrillation: multicentre experience with the AMPLATZER Cardiac Plug. EuroIntervention. 2016;11:1170-1179.
9. Holmes DR, Jr., Reddy VY, Gordon NT, et al. Long-Term Safety and Efficacy in Continued Access Left Atrial Appendage Closure Registries. J Am Coll Cardiol. 2019;74:2878-2889.
10. Godino C, Melillo F, Bellini B, et al. Percutaneous left atrial appendage closure compared to non-vitamin K oral anticoagulants in patients with non-valvular atrial fibrillation and high bleeding risk.EuroIntervention. 2020;15:1548-1554.
11. Kirchhof P, Benussi S, Kotecha D, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J. 2016;37:2893-2962.
12. Steffel J, Verhamme P, Potpara TS, et al. The 2018 European Heart Rhythm Association Practical Guide on the use of non-vitamin K antagonist oral anticoagulants in patients with atrial fibrillation. Eur Heart J. 2018;39:1330-1393.
13. Schulman S, Kearon C. Definition of major bleeding in clinical investigations of antihemostatic medicinal products in non-surgical patients. J Thromb Haemost. 2005;3:692-694.
14. Tulner LR, Van Campen JP, Kuper IM, et al. Reasons for undertreatment with oral anticoagulants in frail geriatric outpatients with atrial fibrillation: a prospective, descriptive study. Drugs Aging. 2010;27:39-50.
15. Mant J, Hobbs FD, Fletcher K, et al. Warfarin versus aspirin for stroke prevention in an elderly community population with atrial fibrillation (the Birmingham Atrial Fibrillation Treatment of the Aged Study, BAFTA): a randomised controlled trial. Lancet. 2007;370:493-503.
16. Patti G, Lucerna M, Pecen L, et al. Thromboembolic Risk, Bleeding Outcomes and Effect of Different Antithrombotic Strategies in Very Elderly Patients With Atrial Fibrillation: A Sub-Analysis From the PREFER in AF (PREvention oF Thromboembolic Events-European Registry in Atrial Fibrillation). J Am Heart Assoc. 2017;6:e005657.
17. Cavallari I, Patti G. Efficacy and safety of oral anticoagulation in elderly patients with atrial fibrillation. Anatol J Cardiol. 2018;19:67-71.
18. Eikelboom JW, Wallentin L, Connolly SJ, et al. Risk of bleeding with 2 doses of dabigatran compared with warfarin in older and younger patients with atrial fibrillation: an analysis of the randomized evaluation of long-term anticoagulant therapy (RE-LY) trial. Circulation. 2011;123:2363-2372.
19. Halperin JL, Hankey GJ, Wojdyla DM, et al. Efficacy and safety of rivaroxaban compared with warfarin among elderly patients with nonvalvular atrial fibrillation in the Rivaroxaban Once Daily, Oral, Direct Factor Xa Inhibition Compared With Vitamin K Antagonism for Prevention of Stroke and Embolism Trial in Atrial Fibrillation (ROCKET AF). Circulation. 2014;130:138-146.
20. Halvorsen S, Atar D, Yang H, et al. Efficacy and safety of apixaban compared with warfarin according to age for stroke prevention in atrial fibrillation: observations from the ARISTOTLE trial. Eur Heart J. 2014;35:1864-1872.
21. Kato ET, Giugliano RP, Ruff CT, et al. Efficacy and Safety of Edoxaban in Elderly Patients With Atrial Fibrillation in the ENGAGE AF-TIMI 48 Trial. J Am Heart Assoc. 2016;5:e003432.
22. Connolly SJ, Ezekowitz MD, Yusuf S, et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med. 2009;361:1139-1151.
23. Granger CB, Alexander JH, McMurray JJ, et al. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med. 2011;365:981-992.
24. Patel MR, Mahaffey KW, Garg J, et al. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N Engl J Med. 2011;365:883-891.
25. January CT, Wann LS, Calkins H, et al. 2019 AHA/ACC/HRS Focused Update of the 2014 AHA/ACC/HRS Guideline for the Management of Patients With Atrial Fibrillation: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society in Collaboration With the Society of Thoracic Surgeons. Circulation. 2019;140:e125-e151.
26. Steinberg BA, Shrader P, Pieper K, et al. Frequency and Outcomes of Reduced Dose Non-Vitamin K Antagonist Anticoagulants: Results From ORBIT-AF II (The Outcomes Registry for Better Informed Treatment of Atrial Fibrillation II). J Am Heart Assoc. 2018;7:e007633.
27. Steinberg BA, Shrader P, Thomas L, et al. Off-Label Dosing of Non-Vitamin K Antagonist Oral Anticoagulants and Adverse Outcomes: The ORBIT-AF II Registry. J Am Coll Cardiol. 2016;68:2597-2604.
28. Ruiz Ortiz M, Esteve-Pastor MA, Roldan I, Muniz J, Marin F, Anguita M. Prognostic impact of inappropriate doses of direct oral anticoagulants in clinical practice. Rev Esp Cardiol. 2020;73:329-330.
29. Burn J, Pirmohamed M. Direct oral anticoagulants versus warfarin: is new always better than the old? Open Heart. 2018;5:e000712.
30. Borne RT, O’Donnell C, Turakhia MP, et al. Adherence and outcomes to direct oral anticoagulants among patients with atrial fibrillation: findings from the veterans health administration. BMC Cardiovasc Disord. 2017;17:236.
31. Gullon A, Formiga F, Diez-Manglano J, et al. Influence of frailty on anticoagulant prescription and clinical outcomes after 1-year follow-up in hospitalised older patients with atrial fibrillation. Intern Emerg Med. 2019;14:59-69.
32. Gage BF, Birman-Deych E, Kerzner R, Radford MJ, Nilasena DS, Rich MW. Incidence of intracranial hemorrhage in patients with atrial fibrillation who are prone to fall. Am J Med. 2005;118:612-617.
33. Glikson M, Wolff R, Hindricks G, et al. EHRA/EAPCI expert consensus statement on catheter-based left atrial appendage occlusion - an update. EuroIntervention. 2020;15:1133-1180.
34. Reddy VY, Doshi SK, Kar S, et al. 5-Year Outcomes After Left Atrial Appendage Closure: From the PREVAIL and PROTECT AF Trials. J Am Coll Cardiol. 2017;70:2964-2975.
35. Cruz-Gonzalez I, Ince H, Kische S, et al. Left atrial appendage occlusion in patients older than 85 years. Safety and efficacy in the EWOLUTION registry. Rev Esp Cardiol. 2020;73:21-27.
36. Osmancik P, Herman D, Neuzil P, et al; PRAGUE-17 Trial Investigators. Left Atrial Appendage Closure Versus Direct Oral Anticoagulants in High-Risk Patients With Atrial Fibrillation. J Am Coll Cardiol. 2020;75:3122-3135.