RESUMEN
Introducción y objetivos: Hay pocos datos acerca de la utilidad del balón farmacoactivo (BFA) para el tratamiento de la rama lateral de las lesiones en bifurcación. El objetivo fue determinar la efectividad a largo plazo de dicho dispositivo en este escenario.
Métodos: Registro retrospectivo-prospectivo de todas las lesiones de este tipo tratadas con BFA recubierto de paclitaxel en nuestra unidad desde 2018 hasta la actualidad. Se realizó un seguimiento clínico con registro de eventos adversos.
Resultados: Se incluyeron 56 lesiones de 55 pacientes. Principales características demográficas: edad media 66,2 ± 11,3 años, 27,3% mujeres, 67,3% hipertensión arterial, 83,6% dislipemia y 32,7% diabetes. Las indicaciones más frecuentes para el cateterismo fueron síndrome coronario agudo sin elevación del ST y angina estable. Características de las lesiones tratadas: localización circunfleja-obtusa marginal 19,6%, descendente anterior-diagonal 64,3%, tronco común-circunfleja 8,9% y descendente posterior-tronco posterolateral 7,1%. Según la clasificación de Medina, el tipo más frecuente fue el 1,1,1 con el 37,3%, seguido del 1,1,0 con el 19,6%. Las lesiones tipo reestenosis en el interior del stent fueron del 32,1%. Características principales del procedimiento: acceso radial 100%, predilatación de rama lateral 83,9% y de rama principal 58,9%, stent en rama principal 71,4%, técnica POT 35,7%, kissing final 48,2% y tomografía de coherencia óptica/ecocardiografía intravascular 7,1%. Se logró el éxito del procedimiento en el 98,2%. Con un seguimiento medio de 12 meses, se registraron una incidencia de muerte por cualquier causa del 3,7%, trombosis lesional o infarto 0%, y revascularización de la lesión diana del 3,6%.
Conclusiones: El tratamiento con BFA de la rama lateral en lesiones bifurcadas seleccionadas es seguro y presenta una alta efectividad, con una tasa de éxito a largo plazo del 96,4%. Serían necesarios estudios muy amplios que permitieran comparar dicha estrategia con el abordaje conservador de la rama lateral y determinar cuál es su tratamiento óptimo.
Palabras clave: Balón farmacoactivo. Lesiones en bifurcación. Estudio de seguimiento. Rama lateral.
ABSTRACT
Introduction and objectives: There are few data on the utility of drug-coated balloons (DCB) for the side branch treatment of bifurcated lesions. Our objective was to determine the long-term effectiveness of such device in this scenario.
Methods: Retrospective-prospective registry of all such lesions treated with DCB (paclitaxel coating) at our unit from 2018 until present day with clinical follow-up including a record of adverse events.
Results: A total of 56 lesions from 55 patients were included. The main demographic characteristics were mean age, 66.2 ± 11.3; and/or women, 27.3%; hypertension, 67.3%; dyslipidemia, 83.6%, and diabetes, 32.7%. The most common causes according to the coronary angiography were non-ST segment elevation acute coronary syndrome and stable angina. The main characteristics of the lesions were the location (circumflex-obtuse marginal, 19.6%; left anterior descending-diagonal, 64.3%; left main-circumflex, 8.9%; posterior descending-posterolateral trunk, 7.1%. The Medina classification was 1-1-1 37.5% of the times, and 1-1-0, 19.6% of the times. The rate of in-stent restenotic lesions was 32.1%. Procedural characteristics: radial access, 100%; side branch (SB) and main branch (MB) predilatation, 83.9% and 58.9%, respectively; MB stenting, 71.4%; POT technique, 35.7%; final kissing, 48.2%; optical coherence tomography/intravascular ultrasound, 7.1%. Procedural success was achieved in 98.2% of the cases. The median follow-up was 12 months. The all-cause mortality, myocardial infarction and lesion thrombosis, and target lesion revascularization rates were 3.7%, 0%, and 3.6%, respectively.
Conclusions: SB treatment with DCB in selected bifurcation lesions is safe and highly effective with a long-term success rate of 96.4%. Very large studies are still required to compare this strategy to SB conservative approach, and determine its optimal treatment.
Keywords: Drug-coated balloon. Bifurcation lesions. Follow-up study. Side branch.
Abreviaturas
BFA: balón farmacoactivo. RIS: reestenosis intra-stent. RL: rama lateral. RP: rama principal.
INTRODUCCIÓN
Las lesiones coronarias en bifurcación siguen constituyendo un reto para los cardiólogos intervencionistas. La complejidad asociada a dichas lesiones, tanto anatómica como funcional e incluso clínica, hace de su abordaje un verdadero rompecabezas a pesar de su elevada frecuencia, que puede llegar incluso al 20% de todas las lesiones tratadas en un laboratorio de hemodinámica. La publicación incesante de artículos sobre dichas lesiones desde hace décadas, la creación de grupos de estudio específicos como el European Bifurcation Club y la publicación periódica de documentos de consenso para su tratamiento muestran, sin lugar a duda, que nos encontramos ante un escenario en continua evolución y aún no resuelto por completo. Uno de los aspectos más controvertidos es la importancia de la rama lateral (RL) en el pronóstico a largo plazo de estas lesiones. Dentro del arsenal terapéutico de que dispone el cardiólogo intervencionista para el tratamiento de las bifurcaciones se encuentra el balón farmacoactivo (BFA). Su utilidad en el tratamiento de ciertos escenarios anatómicos concretos, como son las lesiones tipo reestenosis intra-stent (RIS), está bien demostrada. Sin embargo, su efectividad para el tratamiento de la RL cuenta con mucha menos evidencia, siendo escasos los estudios publicados. Las ventajas teóricas que presentaría este dispositivo en el tratamiento de la RL serían principalmente la administración del fármaco antiproliferativo en el ostium, la ausencia de distorsión de su anatomía original y la minimización de la deformación de los struts a nivel de la carina1.
En este trabajo se presenta un registro de los resultados obtenidos en nuestra unidad en el tratamiento de la RL con BFA, con un seguimiento clínico a largo plazo, mayor que el habitual en este tipo de estudios.
MÉTODOS
Registro prospectivo-retrospectivo iniciado en 2019, en un único centro, de todas las lesiones coronarias en bifurcación en las que se trató la RL con BFA recubierto de paclitaxel desde octubre de 2018 hasta marzo de 2022. El dispositivo empleado fue el SeQuent Please NEO (Braun, Alemania), balón libre de polímero y recubierto de paclitaxel con una base de iopramida mediante tecnología Paccocath. Los criterios de inclusión fueron la presencia de lesiones coronarias en bifurcación con implicación de una RL de al menos 2 mm de diámetro mediante estimación angiográfica visual, independientemente de la presencia a priori de enfermedad en la RL o de la aparición de desplazamiento de la carina o flujo lento tras el tratamiento de la rama principal (RP), todo ello asociado a que el operador considerara de interés clínico y pronóstico su abordaje y tratamiento con BFA. La inclusión de pacientes en el registro fue creciente: 4 en 2018, otros 4 en 2019, 9 en 2020, 31 en 2021 y finalmente 7 en los primeros 3 meses de 2022. No hubo criterios de exclusión. La estrategia de abordaje consistía en una técnica inicial de provisional stenting o BFA para la RP si esta se encontraba afectada. El posterior abordaje de la RL con el BFA quedaba a criterio del operador, dado que, si tras tratar la RP se producía daño significativo a la RL que requiriera implantar un stent en ella, ese paciente no se incluía al descartarse como opción el BFA para la RL. Si después de la preparación de la lesión el operador consideraba la opción del BFA y llegaba a utilizarlo, era en ese momento cuando se procedía a la inclusión del paciente en el estudio. Se registró la incidencia de fracaso del procedimiento, definido como imposibilidad de cruzar la lesión con el BFA una vez decidida su utilización, o si tras su inflado el resultado angiográfico no era satisfactorio, lo que implicaba el implante de un stent en dicha RL. El protocolo de utilización del BFA se basó en las recomendaciones establecidas en cuanto al uso de estos dispositivos, y consistió en la predilatación de la RL con un balón no distensible o de scoring con una relación diámetro del vaso/balón de 0,8/1, utilización del dispositivo si se conseguía un resultado angiográfico aceptable con flujo TIMI 3, ausencia de disección significativa y estenosis residual < 30%. En caso de precisar revascularización de otras lesiones distintas de la que motivó la inclusión en el registro, esta se programaba para ser realizada en un segundo acto. El diseño del estudio siguió un análisis por protocolo buscando una estimación del beneficio de la técnica descrita más cercana a la práctica diaria, incluyendo en el seguimiento aquellos casos con tratamiento exitoso con el BFA y excluyendo aquellos en los que se produjo fracaso agudo del dispositivo o imposibilidad de su utilización una vez abierto por no poder cruzar la lesión. Se consideró éxito del procedimiento la ausencia de disección tras el BFA que requiriera implante de stent, con estenosis residual < 50% y flujo TIMI 3 final. Se consideró fracaso del procedimiento la imposibilidad de inflado del BFA una vez decidida su utilización, o la necesidad de implantar un stent en la RL si el resultado tras el BFA no era satisfactorio. Se analizaron diversas variables clínicas del paciente, características anatómicas de la lesión y el procedimiento intervencionista en sí. Se realizó un seguimiento clínico retrospectivo de los pacientes tratados satisfactoriamente con el BFA que se extendió hasta un máximo de 2 años tras el procedimiento, y prospectivo una vez comenzado el registro en 2019 hasta la actualidad. Dicho seguimiento se realizó mediante contacto telefónico o consultando la historia clínica digital de los pacientes. Se utilizaron las definiciones del ARC-22 para el registro de eventos clínicos adversos, incluyendo la incidencia de muerte por cualquier causa, muerte cardiovascular, infarto de miocardio, trombosis del dispositivo, fracaso y revascularización de la lesión diana guiada por la clínica, fracaso del vaso diana fuera de la lesión diana y revascularización de otras lesiones, producidos cualquiera de ellos durante el seguimiento. Todos los pacientes firmaron el consentimiento informado y el estudio recibió la aprobación del comité ético de nuestra institución.
Análisis estadístico
Las variables continuas se expresan como media ± desviación estándar, y las variables categóricas como frecuencia y porcentaje. Se construyeron curvas actuariales de supervivencia libre de eventos adversos con el método de Kaplan-Meier, específicamente la curva libre de fracaso de la lesión diana y la curva libre de cualquier evento adverso (muerte por cualquier causa, revascularización de la lesión diana, fracaso del vaso diana y revascularización de otras lesiones).
RESULTADOS
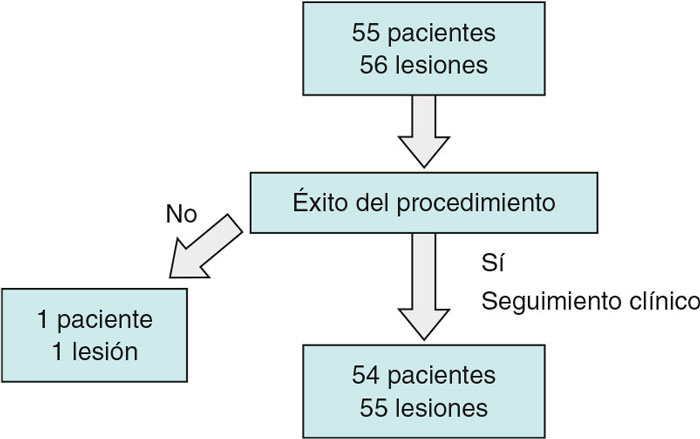
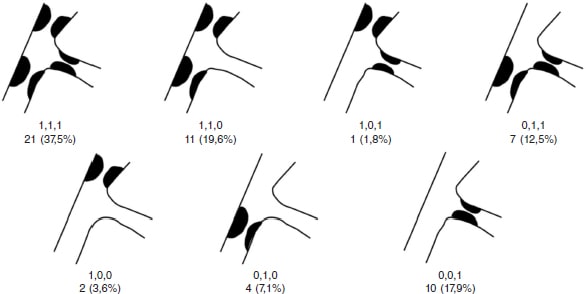
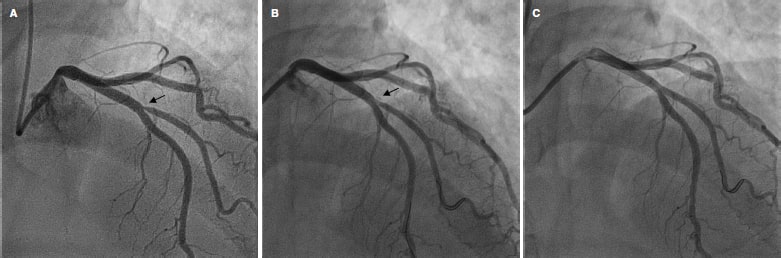
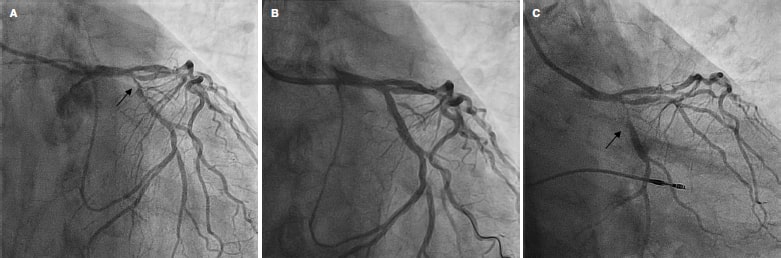
Se incluyeron en total 55 pacientes y 56 lesiones, dado que en uno de los pacientes se trataron 2 bifurcaciones en el mismo procedimiento. El diagrama de flujo de los pacientes/lesiones incluidos en el estudio se muestra en la figura 1 y las características clínicas de los pacientes se detallan en la tabla 1. El acceso vascular fue radial en el 100% de los casos, con un introductor 6 Fr también en todos ellos. La tabla 2 muestra las características anatómicas de las lesiones tratadas y en la figura 2 se hace una representación esquemática del tipo de lesión según la clasificación de Medina. En la tabla 3 se detallan las variables relacionadas con el procedimiento. Cabe destacar, de todos los datos clínicos y anatómicos presentados, el perfil de alto riesgo de los pacientes, con una alta prevalencia de factores de riesgo cardiovascular y la presencia numerosa de lesiones tipo RIS, que alcanzó el 32,1% de la muestra. El porcentaje de lesiones incluidas con afección de 2 o 3 segmentos de la bifurcación fue del 71,4% (40 de 56). En relación con los factores del procedimiento, destaca la alta tasa de éxito (baja incidencia de fallo agudo del dispositivo con un único caso de aparición de imagen de disección tipo A tras el inflado del BFA, sin afección del flujo distal y con estenosis residual > 30%). Por ello, debido a la ubicación de la lesión a nivel del ostium, y el posible daño posterior de la RP (descendente anterior en este caso), el operador consideró conveniente su tratamiento con el implante de un stent farmacoactivo para su sellado (figura 3). En todos los demás procedimientos, el resultado agudo del BFA fue exitoso. También fue reseñable la escasa utilización de técnicas de imagen intracoronaria en nuestra serie, con solo el 7,1%.
Figura 1. Diagrama de flujo de pacientes/lesiones incluidos en el estudio.
Figura 2. Número de lesiones según el tipo de afección de la bifurcación de acuerdo con la clasificación de Medina.
Figura 3. Único caso con fracaso agudo del dispositivo. A: lesión ostial de diagonal antes de la intervención (flecha). B: resultado subóptimo tras el balón farmacoactivo (flecha). C: resultado final con un stent en la rama lateral.
Tabla 1. Características clínicas de los pacientes
| N | 55 |
| Edad | 66,2 ± 11,3 años [rango 45-91] |
| Sexo | |
| Varones | 40 (72,7%) |
| Mujeres | 15 (27,3%) |
| Hipertensión | 37 (67,3%) |
| Dislipemia | 46 (83,6%) |
| Tabaquismo | 17 (30,9%) |
| Diabetes | 18 (32,7%) |
| ACTP previa | 28 (50,9%) |
| Cirugía coronaria previa | 1 (1,8%) |
| Indicación coronariografía | |
| SCASEST | 20 (36,4%) |
| SCACEST | 9 (16,4%) |
| Angina estable | 20 (36,4%) |
| Otras | 6 (10,9%) |
| ACTP: angioplastia transluminal percutánea; SCACEST: síndrome coronario agudo con elevación del ST; SCASEST: síndrome coronario agudo sin elevación del ST. | |
Tabla 2. Características anatómicas de las lesiones
| N | 56 |
| Vaso afectado | |
| TCI-CX | 5 (8,9%) |
| DA-diagonal | 36 (64,3%) |
| CX-OM | 11 (19,6%) |
| DP-TPL | 4 (7,1%) |
| Lesión tipo RIS | 18 (32,1%) |
| CX: circunfleja; DA: descendente anterior; DP: descendente posterior; OM: obtusa marginal; RIS: reestenosis intra-stent; TCI: tronco coronaria izquierda; TPL: tronco posterolateral. | |
Tabla 3. Características del procedimiento
| N | 56 |
| Predilatación | |
| RL | 47 (83,9%) |
| RP | 33 (58,9%) |
| Tratamiento RP | |
| Stent | 40 (71,4%) |
| BFA | 4 (7,1%) |
| Diámetro BFA para RL (mm) | |
| 2 | 20 (35,7%) |
| 2,25 | 4 (7,1%) |
| 2,5 | 23 (41,1%) |
| 3 | 8 (14,3%) |
| 3,5 | 1 (1,8%) |
| Posdilatación | |
| RP | 36 (64,3%) |
| Técnica POT | 20 (35,7%) |
| RL | 17 (30,4%) |
| Kissing-balón final | 27 (48,2%) |
| Realización OCT/IVUS | 4 (7,1%) |
| Éxito del procedimiento | 55 (98,2%) |
| BFA: balón farmacoactivo; IVUS: intravascular ultrasound; OCT: tomografía de coherencia óptica; POT: proximal optimization technique; RL: rama lateral; RP: rama principal. | |
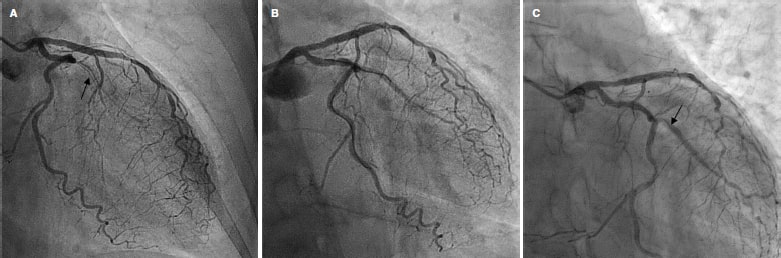
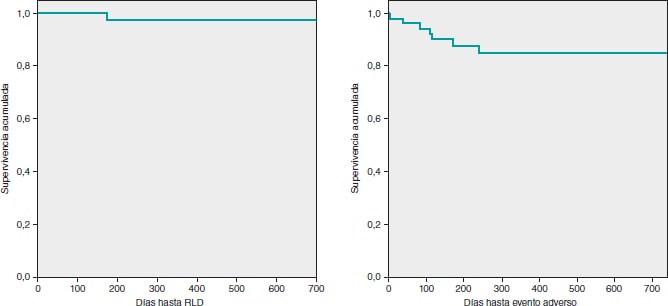
La incidencia de eventos adversos en el seguimiento se muestra en la tabla 4. Tras un seguimiento medio de 12 meses (377 ± 244 días, rango de 64-734 días) solo se registraron 2 revascularizaciones de la lesión diana (3,6%) clínicamente guiadas. Ambas se produjeron por lesiones intra-stent sin alcanzar los márgenes proximal o distal de la lesión diana. La primera fue un caso de RIS de la RL en un vaso muy pequeño, sin cuadro isquémico agudo y cuya nueva revascularización se produjo tardíamente, a los 23 meses del primer procedimiento (figura 4). Y la segunda a los 6 meses del procedimiento, también sin cuadro isquémico agudo y que presentaba RIS en el vaso principal permaneciendo la RL permeable sin reestenosis significativa (figura 5). Los 2 casos se trataron con implante de un nuevo stent farmacoactivo. Hubo 2 fallecimientos: uno por causa cardiaca secundaria a disfunción ventricular izquierda avanzada en una paciente octogenaria a la que, después del intervencionismo coronario, se le implantó una prótesis aórtica transfemoral y posteriormente un marcapasos definitivo con mala evolución clínica que condujo a su fallecimiento; y el otro como consecuencia de un shock séptico. No se registró ningún ingreso por infarto agudo de miocardio ni ningún episodio de trombosis (tanto probable como definitiva) de la lesión tratada. Tampoco hubo ningún fracaso del vaso diana fuera de la lesión diana. Se produjeron 5 revascularizaciones de otras lesiones (9,3%), todas ellas de manera programada y ninguna como consecuencia de un síndrome coronario agudo. Las curvas de supervivencia de Kaplan-Meier libres de eventos de revascularización de la lesión diana y libres de eventos adversos se muestran en la figura 6.
Tabla 4. Incidencia de eventos cardiacos adversos en el seguimiento
| N | 54/55 |
| Días de seguimiento | 377 ± 244 [rango 79-734] |
| Muerte por cualquier causa | 2/54 (3,7%) |
| Muerte por causa cardiovascular | 1/54 (1,8%) |
| Infarto de miocardio/trombosis del dispositivo en lesión diana | 0/55 (0%) |
| Revascularización de lesión diana | 2/55 (3,6%) |
| Fracaso vaso diana fuera de la lesión diana | 0/55 (0%) |
| Revascularización otras lesiones fuera de vaso diana | 5/54 (9,3%) |
Figura 4. Primer caso de fracaso de lesión diana por reestenosis tardía. A: lesión inicial en obtusa marginal tipo reestenosis intra-stent (flecha). B: resultado final tras el balón farmacoactivo. C: nueva reestenosis intra-stent en la rama lateral a los 23 meses (flecha).
Figura 5. Segundo caso de fracaso de la lesión diana. A: lesión inicial en bifurcación obtusa marginal con circunfleja distal (flecha). B: resultado tras stent en la rama principal y balón farmacoactivo en la rama lateral. C: seguimiento a los 6 meses con reestenosis en la rama principal (flecha).
Figura 6. Curva de Kaplan-Meier de supervivencia actuarial libre de revascularización de la lesión diana (RLD) y libre combinada de eventos adversos (muerte de cualquier causa, RLD, revascularización de otras lesiones).
DISCUSIÓN
El último documento de consenso del European Bifurcation Club dedica muy escasa atención a la utilidad del BFA para el tratamiento de la RL en lesiones bifurcadas, debido fundamentalmente a la ausencia de estudios con un tamaño muestral suficientemente elevado para resultar concluyentes3. A pesar de la ingente literatura existente sobre el tratamiento de las bifurcaciones coronarias, la importancia real de la RL y su implicación en los fracasos de la lesión diana no están bien definidas a día de hoy. En un estudio realizado por Oh et al.4 se concluye que el abordaje de la RL en 1.089 pacientes con lesiones de la bifurcación descendente anterior-diagonal tuvo una incidencia menor de fracaso del vaso diana, aunque no llegaba a alcanzar la significación estadística, si bien dicha diferencia sí alcanzaba la significación cuando el subgrupo analizado incluía a los pacientes de bajo riesgo. Por otro lado, un estudio que analizó los factores asociados al fracaso de la revascularización de la bifurcación del tronco común encontró que la presencia de struts del stent de la RP en el ostium de la RL era uno de ellos5, sugiriendo que el uso de técnicas de imagen intracoronaria, como la ecografía intracoronaria o la tomografía de coherencia óptica, podría ayudar a mejorar los resultados, al menos en dicha localización, al indicar qué pacientes se beneficiarían del abordaje específico de la RL.
La evidencia más fuerte hasta la fecha se decanta hacia la utilidad del BFA en el tratamiento de las lesiones tipo RIS, aunque sin dedicar un especial epígrafe a la RL. Son escasos los estudios que se han dedicado en exclusiva a analizar la efectividad del BFA en el tratamiento de la RL. En dicho documento se aboga por el abordaje de las bifurcaciones con la estrategia del stenting provisional, conforme a lo propugnado en las últimas guías de actuación de la Sociedad Europea de Cardiología, seguido del tratamiento con BFA de la RL. Los primeros estudios al respecto, que empezaron a publicarse a partir del año 2011, como el DEBIUT6, el BABILON7, el DEBSIDE8, el estudio de Herrador et al.9, el PEPCAD V10 y el PEPCAD-BIF11, mostraron datos discrepantes en cuanto a la efectividad del BFA, aunque en general favorables. Dichos estudios presentaban mejores parámetros angiográficos cuantitativos en términos de reestenosis o pérdida luminal tardía, pero no en todos ellos este hecho iba siempre acompañado de una menor tasa de revascularizaciones, asociado además a dudas en torno a la posibilidad de una mayor incidencia de trombosis tardía que alguno de ellos apuntaba. El ensayo aleatorizado BEYOND, realizado por Jing et al.12, comparó el uso de un balón convencional frente al BFA en la RL con seguimiento angiográfico a los 9 meses, y encontró que el BFA se asociaba a un mejor resultado en términos de menor pérdida luminal tardía, pero dicha mejoría no se traducía en una reducción de la incidencia de eventos clínicos adversos, dado que, de manera sorprendente, no se registró ninguna nueva revascularización en ninguno de los 2 grupos. Un metanálisis13 que incluyó 10 estudios en los que se analizaba el efecto del BFA en la RL concluyó que dicha técnica resultaba, de manera significativa, en mejores resultados angiográficos, aunque esto no llegaba a traducirse en una mejoría significativa de los resultados clínicos (sobre todo en fracaso de la lesión diana) debido fundamentalmente, según los autores, a la baja incidencia registrada de este evento adverso y al insuficiente poder estadístico por el escaso tamaño muestral. En otro estudio publicado en 202214 se comparó el tratamiento de lesiones bifurcadas del tronco de la coronaria izquierda mediante 2 estrategias: con 2 stents para RP y RL frente a stent en la RP y BFA en la RL. En el seguimiento se encontraron resultados dispares entre ambos grupos en diferentes parámetros angiográficos, con tasas similares de reestenosis y eventos adversos, si bien el grupo tratado con BFA mostró una mejoría significativa en todos los parámetros referidos a la RL (circunfleja en este estudio) y no así en los referidos a la RP (tronco-descendente anterior), con menor pérdida luminal tardía (0,43 frente a −0,17, p < 0,001), menor estenosis luminal (16,7 frente a 32,1; p = 0,002) y mayor diámetro luminal mínimo (2,4 frente a 1,8; p = 0,0031). Aun así, la tasa de reestenosis en la arteria circunfleja (RL en este estudio) fue 4 veces mayor en el grupo tratado con 2 stents que en el de BFA (30,4 frente a 7,7%), aunque la diferencia no fue significativa (p = 0,09). Ello podría indicar una superioridad del BFA en caso de realizar estudios con un tamaño muestral mayor. En otro estudio publicado en 202115 se aleatorizaron 219 lesiones de novo en bifurcación verdadera para tratar la RL con balón convencional o con BFA. En el seguimiento clínico y angiográfico que se realizó a los 12 meses se encontraron mejorías significativas tanto en parámetros angiográficos (menor pérdida luminal y mayor diámetro luminal mínimo tardíos) como en parámetros clínicos, con menor incidencia de eventos adversos cardiacos mayores, si bien esta mejoría no se tradujo en reducciones significativas en términos de nuevas revascularizaciones o fracaso del vaso diana.
La incidencia de fracaso de la lesión diana con necesidad de nueva revascularización ha sido del 3,6%, cifra similar a la reflejada en la mayoría de los estudios previos, si bien el rango abarca desde un sorprendente 0% hasta un 22%. A pesar de ello, resulta fundamental destacar el perfil clínico y anatómico de nuestra muestra, que era realmente desfavorable, dado que en la gran mayoría de los estudios las lesiones tipo RIS, la afección del tronco o el síndrome coronario agudo con elevación del ST (todos ellos permitidos en nuestro registro) se consideraron como criterios de exclusión.
De los 2 únicos casos registrados de fracaso de la lesión diana y que requirieron nueva revascularización, uno se produjo en un paciente con lesión tipo RIS. Precisamente este fracaso se produjo en la RL, cuando en estudios previos7, como ya se ha comentado, la incidencia principal de fracaso tenía lugar en la RP y no en la RL. La exclusión de pacientes con RIS explicaría esta diferencia. En nuestra muestra, este tipo de lesiones constituyeron el 32,7% del total de las incluidas. Si a ello se suma el elevado porcentaje, del 30,6%, de lesiones tipo 1,1,1 (el de mayor complejidad dentro de las bifurcaciones), se demuestra el perfil realmente desfavorable de nuestra muestra. De hecho, el porcentaje de lesiones incluidas con daño de al menos 2 de los segmentos de una bifurcación atendiendo a la clasificación de Medina alcanzó el 71,4%. Existen muy pocos estudios que analicen este subgrupo de pacientes, siendo uno de los más destacados el de Harada et al.16, en el cual 177 pacientes con lesiones tipo RIS con stents tanto en la RP como en la RL fueron tratados con BFA. Este se utilizó en el 80,6% de las RL. La incidencia de reestenosis binaria fue del 24% en el seguimiento angiográfico a los 6-8 meses, y la de nueva revascularización de la lesión diana al año fue del 22%.
Limitaciones
La limitación principal de nuestro estudio reside en la ausencia de un grupo control con lesiones de similares características, lo que habría permitido comparar ambos grupos y determinar con exactitud la influencia del BFA en el pronóstico de los pacientes. Así mismo, la no realización de seguimiento angiográfico no descarta la posibilidad de fallo del dispositivo, si bien dicha afección probablemente asentaría en la RL y no en la RP, al ser en esta última donde según los resultados del BABILON7 se producen los fracasos de lesión diana. Otra limitación del estudio podría ser la elevada presencia de pequeños tamaños de la RL, que comportó la utilización de tamaños de BFA inferiores a 2,25 mm en un 43,7% de los casos. Ello podría implicar que, en alguna ocasión, el fracaso de la lesión diana pasara clínicamente inadvertido. Por último, cabe señalar que se trata de un estudio limitado por el número de pacientes relativamente reducido, y porque, debido a su carácter observacional, no se pueden excluir sesgos de selección.
CONCLUSIONES
Los resultados que aquí se presentan reflejan la experiencia de un único centro con una muy baja incidencia de complicaciones agudas durante el procedimiento, y una incidencia baja de eventos adversos a largo plazo a pesar de tratarse de lesiones y de pacientes de perfil clínico de muy alto riesgo, con un 3,6% de fracaso de la lesión diana. Para ello resulta fundamental la correcta elección de las lesiones que se pueden beneficiar de dicha terapia (fundamentalmente la ausencia de gran carga de placa en la RL), una técnica muy depurada de preparación de la lesión y una mayor utilización de herramientas de ayuda a la angioplastia, como la ecografía intracoronaria o la tomografía de coherencia óptica, en especial en las lesiones tipo RIS, cuya evolución clínica es más desfavorable que en las lesiones de novo. A pesar de la baja tasa de eventos adversos registrada, al no haber realizado una comparación con un grupo control no es posible sacar conclusiones definitivas sobre la ventaja del BFA en este escenario. Solo se puede reflejar que, en la práctica de «mundo real» como la aquí expuesta, dicha estrategia ofrece buenos resultados a largo plazo, sin prejuzgar que otras estrategias distintas podrían obtener resultados mejores o peores en términos de efectividad. Se cree necesaria la realización de ensayos clínicos aleatorizados y, lo que es realmente fundamental, con la suficiente potencia estadística y un tamaño muestral adecuado, que permitan corroborar los datos prometedores obtenidos en los estudios previos y que confirmen o descarten definitivamente la superioridad del BFA para el tratamiento de la RL de las lesiones en bifurcación. Hasta entonces, el BFA se considera una herramienta terapéutica que puede ser de gran utilidad para intentar mejorar los resultados a largo plazo en este tipo de lesiones complejas.
FINANCIACIÓN
El presente trabajo no ha recibido ninguna financiación.
CONTRIBUCIÓN DE LOS AUTORES
J. Valencia se encargó de la elaboración del manuscrito. J. Valencia, F. Torrez-Mezcua y M. Herrero-Brocal participaron en la adquisición de los datos y en el seguimiento clínico de los pacientes. J. Valencia, J. Pineda, P. Bordes, F. Torres-Saura y J.M. Ruiz-Nodar participaron en la inclusión de pacientes y la revisión crítica del manuscrito. Todos los autores dieron su aprobación final.
CONFLICTO DE INTERESES
Ninguno.
¿QUÉ SE SABE DEL TEMA?
- Existe un número limitado de estudios que hayan analizado el papel del BFA en el tratamiento de la RL de las lesiones coronarias en bifurcación, y aunque parece que este es beneficioso en cuanto a mejoría de los parámetros angiográficos analizados, aún no se ha traducido en una mejoría significativa clara de los parámetros clínicos, como fracaso de la lesión/vaso diana o necesidad de nuevas revascularizaciones. Por otro lado, queda por conocer la relevancia exacta de la RL y de su abordaje en el pronóstico a corto y largo plazo de las lesiones en bifurcación.
¿QUÉ APORTA DE NUEVO?
- Nuestro registro aporta la experiencia de un único centro de gran volumen en el tratamiento de este tipo de lesiones, con un seguimiento a largo plazo y que representa el entorno de «mundo real», muchas veces considerado alejado de los grandes ensayos clínicos aleatorizados. Los buenos resultados obtenidos en nuestro estudio en un contexto clínico y anatómico muy desfavorable pueden ayudar a considerar el BFA como una herramienta de gran utilidad que consiga mejorar los resultados a largo plazo de las intervenciones percutáneas realizadas en las lesiones en bifurcación en nuestros laboratorios de hemodinámica.
BIBLIOGRAFÍA
1. Sawaya FJ, Lefèvre T, Chevalier B, et al. Contemporary Approach to Coronary Bifurcation Lesion Treatment. JACC Cardiovasc Interv. 2016;9:1861-1878.
2. Spitzer A, McFadden E, Vranckx P, et al. Critical Appraisal of Contemporary Clinical Endpoint Definitions in Coronary Intervention Trials: A Guidance Document. JACC: Cardiovasc Interv. 2019;12:805-819.
3. Jeger RV, Eccleshall S, Wan Ahmad WA, et al. Drug-Coated Balloons for Coronary Artery Disease: Third Report of the International DCB Consensus Group. JACC Cardiovasc Interv. 2020;13:1391-1402.
4. Oh GC, Park KW, Kang J, et al. Association of Side-Branch Treatment and Patient Factors in Left Anterior Descending Artery True Bifurcation Lesions: Analysis from the GRAND-DES Pooled Registry. J Interv Cardiol. 2020. https://doi.org/10.1155/2020/8858642.
5. Mori H, Torii S, Harari E, et al. Pathological mechanisms of left main stent failure. Int J Cardiol. 2018;263:9-16.
6. Stella PR, Belkacemi A, Dubois C, et al. A multicenter randomized comparison of drug-eluting balloon plus bare-metal stent versus bare-metal stent versus drug-eluting stent in bifurcation lesions treated with a single-stenting technique: six-month angiographic and 12-month clinical results of the drug-eluting balloon in bifurcations trial. Catheter Cardiovasc Interv. 2012; 80:1138-1146.
7. López Mínguez JR, Nogales Asensio JM, Doncel Vecino LJ, et al. A prospective randomised study of the paclitaxel-coated balloon catheter in bifurcated coronary lesions (BABILON trial): 24-month clinical and angiographic results. EuroIntervention. 2014;10:50-7.
8. Berland J, Lefèvre T, Brenot P, et al. DANUBIO — a new drug-eluting balloon for the treatment of side branches in bifurcation lesions: six-month angiographic follow-up results of the DEBSIDE trial. EuroIntervention. 2015; 11:868-876.
9. Herrador JA, Fernandez JC, Guzman M, Aragon V. Drug-eluting vs. conventional balloon for side branch dilation in coronary bifurcations treated by provisional T stenting.J Interv Cardiol. 2013;26:454-462.
10. Mathey DG, Wendig I, Boxberger M, Bonaventura K, Kleber FX. Treatment of bifurcation lesions with a drug-eluting balloon: the PEPCAD V (Paclitaxel Eluting PTCA Balloon in Coronary Artery Disease) trial.EuroIntervention. 2011;7 Suppl K:K61-65.
11. Kleber FX, Rittger H, Ludwig J, et al. Drug eluting balloons as stand alone procedure for coronary bifurcational lesions: results of the randomized multicenter PEPCAD-BIF trial.Clin Res Cardiol. 2016;105:613-621.
12. Jing QM, Zhao X, Han YL, et al. A drug-eluting Balloon for the trEatment of coronarY bifurcatiON lesions in the side branch: a prospective multicenter ranDomized (BEYOND) clinical trial in China.Chin Med J. 2020;133: 899-908.
13. Zheng Y, Li J, Wang L, et al. Effect of Drug-Coated Balloon in Side Branch Protection for de novo Coronary Bifurcation Lesions: A Systematic Review and Meta-Analysis.Front Cardiovasc Med. 2021;8:758560.
14. Liu H, Tao H, Han X, et al. Improved Outcomes of Combined Main Branch Stenting and Side Branch Drug-Coated Balloon versus Two-Stent Strategy in Patients with Left Main Bifurcation Lesions. J Interv Cardiol. 2022. https://doi.org/10.1155/2022/8250057.
15. Li Y, Mao Q, Liu H, Zhou D, Zhao J. Effect of Paclitaxel-Coated Balloon Angioplasty on Side Branch Lesion and Cardiovascular Outcomes in Patients with De Novo True Coronary Bifurcation Lesions Undergoing Percutaneous Coronary Intervention.Cardiovasc Drugs Ther. 2021;36:859–866.
16. Harada Y, Colleran R, Pinieck S, et al. Angiographic and clinical outcomes of patients treated with drug-coated balloon angioplasty for in-stent restenosis after coronary bifurcation stenting with a two-stent technique.EuroIntervention. 2017;12:2132-2139.