RESUMEN
Introducción y objetivos: El acceso transfemoral (aTF) es el de elección para el implante percutáneo de válvula aórtica (TAVI). Sin embargo, hasta en el 15% de los pacientes este acceso es inadecuado. De las alternativas disponibles, el acceso totalmente percutáneo es el preferido. El objetivo del estudio es comparar los resultados clínicos de los pacientes tratados por aTF frente a los de aquellos con acceso transubclavio (aTS) o transcava (aTCv).
Métodos: Análisis retrospectivo de los pacientes tratados con TAVI (2008-2021) en un centro terciario mediante aTF, aTS y aTCv. El objetivo primario fue la mortalidad por cualquier causa a 30 días y 1 año. Los objetivos secundarios fueron el éxito técnico, la regurgitación perivalvular moderada o grave, las complicaciones vasculares mayores, el accidente vascular cerebral, el sangrado mayor y el daño renal agudo a 30 días (Valve Academic Research Consortium II [VARC-2]).
Resultados: Se realizaron 642 TAVI (601 por aTF, 24 por aTS y 10 por aTCv). Fueron excluidos 7 pacientes tratados por vía transapical. En los pacientes con acceso alternativo fue más frecuente la comorbilidad, incluyendo disfunción ventricular izquierda, enfermedad coronaria, fibrilación auricular, enfermedad renal e ictus previo. La mortalidad a 1 año y a 30 días fue también más alta en este grupo de pacientes (hazard ratio [HR] = 2,88 y 3,53, respectivamente). A 30 días, las tasas de ictus y daño renal (grado 2 o 3) fueron significativamente más bajas para el aTF, y similares en los pacientes con aTS y aTCv. Hubo también una tendencia a menor sangrado en el grupo de aTF. El éxito técnico, las complicaciones vasculares mayores y la regurgitación perivalvular moderada o grave fueron similares en los tres grupos.
Conclusiones: Tras una adecuada selección, el aTF es el preferido para el TAVI. En pacientes de riesgo intermedio con estenosis aórtica grave sintomática, un acceso no transfemoral tiene peores resultados. Los inferiores resultados del uso de vías percutáneas alternativas están parcialmente relacionados con las peores características clínicas basales.
Palabras clave: Implante percutáneo de válvula aórtica. Transfemoral. Transubclavio. Transcava.
ABSTRACT
Introduction and objectives: Transfemoral access is globally accepted as the preferential access route for transcatheter aortic valve implantation (TAVI). However, in up to 15% of the patients, this access is considered inadequate. Considering the various alternatives available, the fully percutaneous access routes have been chosen preferentially. This analysis aims to compare outcomes and complications of 3 alternative access routes for transfemoral, trans-subclavian and transcaval TAVI.
Methods: Retrospective analysis of patients referred for TAVI using transfemoral, trans-subclavian, and transcaval accesses in a single tertiary center from 2008 through 2021. The primary endpoints were 30-day and 1-year all-cause mortality rates. The secondary endpoints were technical success, residual moderate-to-severe paravalvular leak, major vascular complication, 30-day stroke, 30-day Valve Academic Research Consortium-2 (VARC-2) major bleeding, and 30-day acute kidney injury (AKIN criteria 2 or 3).
Results: A total of 642 TAVIs were performed (601 transfemoral, 24 trans-subclavian, and 10 transcaval). A total of 7 patients treated via transapical access were excluded. As expected, baseline comorbidities like left ventricular dysfunction, coronary artery disease, atrial fibrillation, chronic kidney disease, and previous stroke were more frequent in the non-femoral groups. The 1-year and 30-day all-cause mortality rates were higher in the non-transfemoral population (HR, 2.88 and HR, 3.53, respectively). The rates of 30-day stroke and acute kidney injury (AKIN 2 or 3) were also significantly lower in transfemoral patients, but similar between trans-subclavian and transcaval patients. The rates of 30-day major bleeding showed a statistically significant tendency towards lower rates in the transfemoral group. The rates of technical success, major vascular complications, and residual moderate or severe perivalvular leak were similar among the 3 groups.
Conclusions: After careful selection, transfemoral access is the preferential access route for TAVI procedures. In intermediate surgical risk patients with severe symptomatic aortic stenosis, non-transfemoral TAVI approaches have poorer outcomes. The worse outcomes of percutaneous alternative access routes are partially associated with worse baseline characteristics.
Keywords: Transcatheter aortic valve implantation. Transfemoral. Trans-subclavian. Transcaval.
Abreviaturas
aTF: acceso transfemoral. aTS: acceso transubclavio. aTCv: acceso transcava. TAVI: implante percutáneo de válvula aórtica.
INTRODUCCIÓN
El abordaje transfemoral está aceptado a nivel global y recomendado por las guías internacionales de práctica clínica como el acceso preferido para realizar implantes percutáneos de válvula aórtica (TAVI)1-2. A pesar de la experiencia acumulada con esta técnica y la miniaturización de las últimas generaciones de prótesis valvulares cardiacas percutáneas (que, en la actualidad, emplean vainas de 14 a 16 Fr), los registros aseguran que el abordaje transfemoral es, sencillamente, inviable en, aproximadamente, el 15-20% de los pacientes, principalmente por presentar estos enfermedad arterial periférica fuertemente calcificada o anatomías desfavorables3. Abordajes quirúrgicos como el transapical y el transaórtico van cayendo, poco a poco, en el olvido por su invasividad y malos resultados clínicos4. Hasta la fecha, no se ha realizado ningún ensayo clínico aleatorizado comparativo de los distintos abordajes percutáneos alternativos que existen en la actualidad (transubclavio, transcarotídeo y transcava) por lo que su uso depende de la propia experiencia del centro y la curva de aprendizaje5. Además, algunos abordajes son más aptos para determinados pacientes según sus comorbilidades y diferente anatomía vascular.
El abordaje transubclavio se desarrolló, por primera vez, con una exposición quirúrgica de la arteria. No obstante, más recientemente, se ha llevado a cabo un abordaje transubclavio totalmente percutáneo que ha resultado ser seguro y viable convirtiéndolo, potencialmente, en abordaje de segunda línea después del transfemoral. No obstante, podría estar contraindicado en presencia de estenosis vascular, tortuosidad, aumento de la angulación y cirugía de revascularización coronaria con injertos de la arteria mamaria interna6. El abordaje transcava ha sido la última técnica en llegar. Evita la morbilidad asociada al abordaje quirúrgico transtorácico, proporciona la misma ergonomía de sala que el abordaje transfemoral y permite usar vainas de mayor calibre mediante abordaje venoso sin correr un mayor riesgo de hemorragias mayores7. Requiere una anatomía abdominal favorable y realizar, de manera sumamente precisa, una tomografía computarizada para planificar la punción cavo-aórtica y la oclusión de la pared aórtica tras la liberación la vaina8.
Objetivo
Este estudio pretende comparar las complicaciones y los resultados clínicos asociados a los abordajes transfemoral, transsubclavio y transcava que se emplean durante la realización del TAVI.
MÉTODOS
Selección de pacientes
Todos los pacientes derivados para ser tratados de TAVI en un único centro terciario entre 2008 y 2021 fueron incluidos en este análisis. El abordaje transfemoral se consideró, siempre, la vía de acceso predeterminada. En aquellos pacientes en quienes esta vía no era viable, el equipo multidisciplinar optó por una vía de acceso alternativa basada en otras características clínicas y anatómicas (tales como enfermedad calcificada o tortuosidad extrema de las arterias subclavias, presencia de cirugía de revascularización coronaria con injertos de la arteria mamaria interna, fístula arteriovenosa en pacientes a tratamiento con hemodiálisis, aorta abdominal fuertemente calcificada u otras patologías no aptas para realizar punciones cavoaórticas). Este estudio fue aprobado por el comité de ética del centro obteniéndose, asimismo, el consentimiento informado de todos los pacientes.
Protocolo de la intervención
Según protocolo del centro, antes del TAVI, se realizó un ecocardiograma transtorácico, electrocardiograma de 12 derivaciones, pruebas de laboratorio, coronariografía invasiva y tomografía computarizada preoperatoria a todos los pacientes del estudio
En lo que al abordaje transsubclavio se refiere y salvo que el paciente tuviese un puente de arteria mamaria interna izquierda se optó por la subclavia izquierda por su orientación más favorable. En los primeros casos, el cirujano vascular solía exponer quirúrgicamente la arteria, pero luego la técnica evolucionaría hacia un abordaje completamente percutáneo empleando la técnica de Seldinger. Según nuestra propia experiencia, la hemostasia de la arteria subclavia se logró en todos los casos con dispositivos de cierre con sutura (ProGlide).
En lo que respecta al abordaje transcava, se emplearon tanto una vena femoral derecha como una arteria femoral izquierda (para acceso secundario). A través de la arteria femoral se avanza, inicialmente, un catéter pigtail para realizar angiografía de la aorta abdominal que, luego, se coloca en el punto de entrada diana. A través de la vena femoral, y mediante el uso de técnica de catéteres telescopados, se avanza una guía coronaria rígida de 0,014 pulgadas (Astato) por el interior de un catéter microguía (FineCross) que se halla dentro de un catéter microguía de 0,035 pulgadas (NaviCross). Tanto la punción cavo-aórtico como el cruce se realizan electrificando la guía y bajo el guiado de un lazo que se coloca en la aorta abdominal. Luego, se desplaza todo el sistema desde la vena cava inferior hasta la aorta abdominal, lo cual posibilita el cambio a guía rígida de 0,035 pulgadas (Lunquerquist). Después, se avanza el sistema de liberación de la vaina sobre la guía y se implanta la válvula usando la técnica estándar. Tras el implante de la válvula protésica, el defecto de la pared aórtica se cierra con un dispositivo de oclusión (Amplatzer Duct Occluder). Se les hizo seguimiento a todos los pacientes a través de visitas rutinarias 1, 3 y 12 meses después del TAVI, y luego, 1 vez al año o con otra periodicidad según criterio del cardiólogo asistente.
Análisis estadístico
Los pacientes se clasificaron según la vía de acceso empleada y analizados según sus características basales, datos de la intervención y resultados clínicos. Las variables continuas se expresaron como media y desviación estándar (DE) o mediana y rangos intercuartílicos [RIQ] según la distribución, normal o anormal, de los datos, respectivamente. Las variables categóricas se expresaron como frecuencia absoluta (n) y relativa (porcentaje). La distribución normal se confirmó empleando la prueba de Kolmogorov-Smirnov o la asimetría y la curtosis. Las diferencias entre los distintos grupos se comprobaron con una prueba de la t de Student para muestras independientes para las variables continuas con distribución normal y la prueba U de Mann-Whitney para las variables continuas sin distribución normal. Se utilizaron la prueba X2 y la prueba exacta de Fisher para las variables categóricas. Los objetivos principales se evaluaron analizando la curva de Kaplan-Meier y un modelo de regresión de Cox para las diferencias significativas. Los resultados secundarios se compararon empleando la prueba exacta de Fisher. La significación estadística se definió como valores p < 0,05. Todas las pruebas fueron bilaterales. El software utilizado para el análisis estadístico fue el SPSS versión 25.0 (SPSS Inc., Estados Unidos).
Definición de los objetivos
El objetivo principal del estudio fue la mortalidad por cualquier causa a 30 días y 1 año entre los pacientes tratados con TAVI transfemoral y no transfemoral. Los objetivos secundarios fueron el éxito técnico, la presencia de fuga periprotésica residual entre moderada y grave, las complicaciones vasculares mayores, las hemorragias mayores a 30 días, el índice de accidentes cerebrovasculares a 30 días según VARC-2 y el daño renal agudo (Acute Kidney Injury Network [AKIN] 2 o 3).
RESULTADOS
Características basales de la población
Durante el período del estudio se realizaron 642 TAVI. En total, se excluyó a 7 pacientes de este análisis porque su TAVI se había realizado mediante abordaje transapical. En los 635 restantes, se emplearon abordajes transfemorales, percutáneos no transfemorales, transubclavios y transcava en 601 (94,6%), 34 (5,4%), 24 y 10 pacientes, respectivamente. Las características basales se muestran en la tabla 1. En la población general TAVI, la edad media fue de 82,0 ± 6,4 años, mucho más baja que la del grupo no transfemoral. Había una prevalencia mucho mayor de mujeres en el grupo transfemoral (57%) que en el no femoral (30%). La gravedad de la estenosis aórtica no varió significativamente entre los distintos subgrupos de este análisis (gradiente medio: 50 mmHg; presión sistólica arterial pulmonar media: 44 mmHg; clase funcional New York Heart Association (NYHA) basal media: 2,76 ± 0,54; puntuación media del calcio en la válvula aórtica según tomografía computarizada de 2.460 ± 1.493 en la población general tratada con TAVI). No obstante, la prevalencia de, al menos, disfunción moderada del ventrículo izquierdo fue mayor en la población no femoral (el 21% de los pacientes con fracción de eyección del ventrículo izquierdo < 40% frente al 12% del grupo general). La prevalencia de la válvula aórtica bicúspide no fue significativa entre los diferentes grupos. Se debe mencionar que la prevalencia de la enfermedad coronaria suele ser mayor en el grupo no femoral (56 frente al 41%, respectivamente; p = 0,093) con un índice esperado más bajo de cirugía de revascularización coronaria previa en el grupo transubclavio ya que la presencia de un puente de arteria mamaria interna izquierda puede obligar a descartar el uso del abordaje subclavio izquierdo. En los 2 casos descritos de abordaje transubclavio en pacientes con cirugía de revascularización coronaria previa, se empleó el abordaje subclavio derecho. Se observó una mayor prevalencia de fibrilación auricular conocida, accidente cerebrovascular previo e insuficiencia renal crónica en el grupo no femoral. Las puntuaciones obtenidas en las escalas EuroSCORE II y Society of Thoracic Surgery fueron predictivas de riesgos no significativos a nivel estadístico entre los 2 grupos.
Tabla 1. Características basales
| Características basales | Población global TAVI (635) | TAVI transfemoral (601) | TAVI no transfemoral (34) | p |
|---|---|---|---|---|
| Edad en años – media ± DE | 82,0 ± 6,4 | 82,2 ± 6,3 | 78,9 ± 7,0 | 0,004 |
| Sexo (femenino) | 57% (363) | 59% (354) | 27% (9) | < 0,001 |
| Enfermedad coronaria | 42% (265) | 41% (246) | 56% (19) | 0,093 |
| IM previo | 16% (99) | 16% (93) | 18% (6) | 0,734 |
| CABG previa | 14% (87) | 14% (82) | 15% (5) | 0,799* |
| Fibrilación auricular | 34% (214) | 33% (200) | 41% (14) | 0,333 |
| Accidente cerebrovascular previo | 11% (70) | 10% (62) | 24% (8) | 0,019* |
| Diabetes | 35% (225) | 35% (213) | 35% (12) | 0,986 |
| IRC (KDIGO fase ≥ 3) | 49% (311) | 48% (290) | 62% (21) | 0,127 |
| Hemodiálisis | 4% (17) | 4% (15) | 8% (2) | 0,306* |
| Marcapasos previo | 9% (58) | 9% (54) | 12% (4) | 0,540* |
| Puntuación EuroSCORE II – media [RIQ] | 6,77 (5,27) | 6,72 (5,28) | 7,77 (7,55) | 0,125 |
| Puntuación STS – media [RIQ] | 6,20 (3,87) | 6,25 (3,91) | 5,16 (3,30) | 0,579 |
| Clase NYHA a nivel basal – media ± DE | 2,76 ± 0,54 | 2,76 ± 0,54 | 2,79 ± 0,64 | 0,700 |
| Gradiente aórtico medio – media ± DE | 50 ± 16 | 51 ± 16 | 47 ± 14 | 0,151 |
| PSAP – media ± DE | 44 ± 14 | 44 ± 14 | 46 ± 17 | 0,554 |
| FEVI < 50% | 22% (141) | 22% (129) | 35% (12) | 0,063 |
| FEVI < 40% | 12% (73) | 11% (66) | 21% (7) | 0,099* |
| Válvula aórtica bicúspide | 3% (21) | 3% (20) | 3% (1) | 0,909* |
| PCVA – media ± DE | 2.460 ± 1.493 | 2.448 ± 1.488 | 2.661 ± 1.600 | 0,475 |
|
CABG: cirugía de revascularización coronaria; DE: desviación estándar; FEVI: fracción de eyección del ventrículo izquierdo; IM: infarto de miocardio; IRC: insuficiencia renal crónica; KDIGO: Kidney disease improving global outcomes; NYHA: New York Heart Association; PCVA: puntuación del calcio valvular aórtico; PSAP: presión sistólica arterial pulmonar; |
||||
Objetivos principales
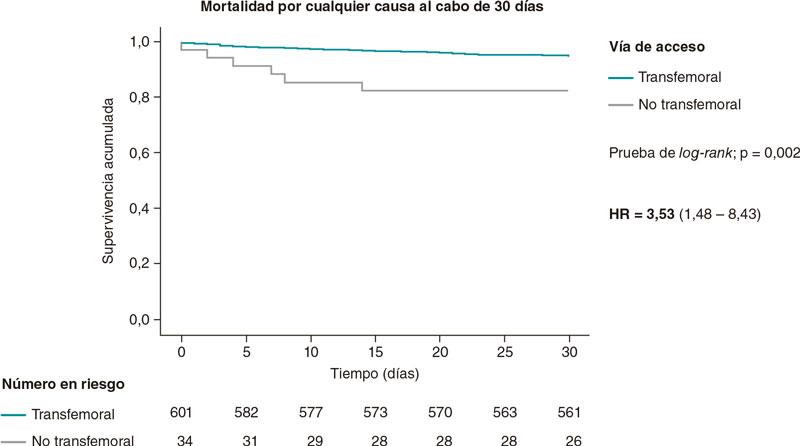
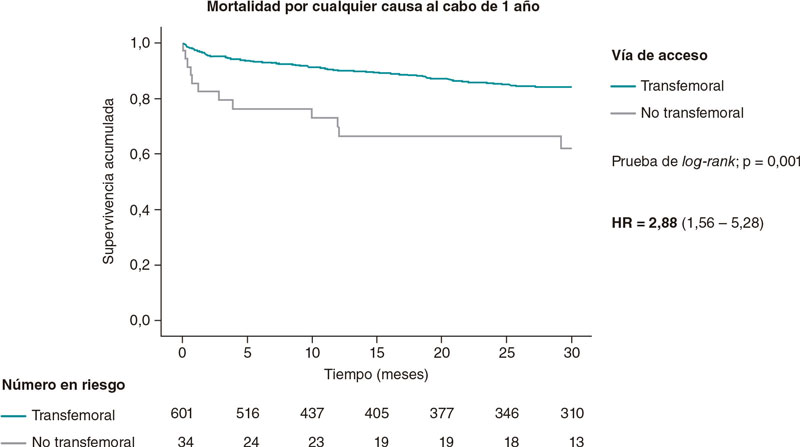
Los índices de mortalidad por cualquier causa a 1 año y 30 días fueron mucho mayores en la población tratada con TAVI no transfemoral con hazard ratios de 3,53 (intervalo de confianza del 95% [IC95%, 1,48-8,43; p = 0,004) y 2,88 (IC95%, 1,56-5,28; p = 0,001) 30 días 1 año después del TAVI. La tasa de mortalidad más alta a 30 días tras el TAVI se observó en la población tratada mediante abordaje transcava (30%) no observándose ninguna muerte el primer año tras el TAVI. En la población tratada con TAVI transubclavio, la tasa de mortalidad fue alta a los 30 días (12,5%) triplicándose al cabo de 1 año (37,5%).
Las curvas de Kaplan-Meier de mortalidad por cualquier causa a 30 días y 1 año se muestran en la figura 1 y la figura 2. La tabla 2 muestra los índices de mortalidad entre los 3 grupos de diferentes vías de acceso para el TAVI.
Figura 1. Análisis de la curva Kaplan-Meier de mortalidad por cualquier causa a 30 días en pacientes tratados con TAVI transfemoral y no transfemoral. TAVI: implante percutáneo de válvula aórtica.
Figura 2. Análisis de la curva Kaplan-Meier de mortalidad por cualquier causa 1 año en pacientes tratados con TAVI transfemoral y no transfemoral. TAVI: implante percutáneo de válvula aórtica.
Tabla 2. Objetivos principales
| Objetivos principales | TAVI transfemoral (601) |
TAVI no transfemoral (34) | p | |
|---|---|---|---|---|
| TS (24) | TCv (10) | |||
| Mortalidad por cualquier causa a 30 días | 5,4% (34) | 17,6% (6) | 0,015a | |
| 12,5% (3) | 30,0% (3) | |||
| Mortalidad por cualquier causa a 1 año | 13,8% (82) | 35,3% (12) | 0,001b | |
| 37,5 % (9) | 30,0% (3) | |||
|
TAVI: implante percutáneo de válvula aórtica; TCv: transcava; TS: transubclavio. |
||||
Objetivos secundarios
Los índices de accidentes cerebrovasculares y daño renal agudo (AKIN 2 o 3) a 30 días fueron mucho menores en pacientes tratados con TAVI transfemoral, aunque parecidos entre los tratados con TAVI transubclavio y transcava. Los índices de hemorragias mayores a 30 días mostraron una tendencia estadísticamente significativa a ser menores en el grupo transfemoral. Los índices de éxito técnico, complicaciones vasculares mayores y fugas periprotésicas residuales entre moderadas o graves fueron parecidos entre los 3 grupos. Los objetivos secundarios se muestran en la tabla 3.
Tabla 3. Objetivos secundarios
| Objetivos secundarios | TAVI transfemoral (601) | TAVI no transfemoral (34) | p | |
|---|---|---|---|---|
| TS (24) | TCv (10) | |||
| Éxito técnico | 94% (562) | 94% (32) | 0,889* | |
| 92% (22) | 100% (10) | |||
| Fuga residual entre moderada y grave | 3% (18) | 0% (0) | 0,616* | |
| 0% (0) | 0% (0) | |||
| Complicación vascular mayor | 6% (34) | 9% (3) | 0,441* | |
| 8% (2) | 10% (1) | |||
| Accidentes cerebrovasculares a 30 días | 3.5% (21) | 12% (4) | 0,039* | |
| 13% (3) | 10% (1) | |||
| Hemorragias mayores/amenazantes para la vida a 30 días | 10% (60) | 21% (7) | 0,076* | |
| 17% (4) | 30% (3) | |||
| DRA al cabo de 30 días (AKIN 2 o 3) | 8% (48) | 21% (7) | 0,022* | |
| 21 % (5) | 20% (2) | |||
|
AKIN: Acute Kidney Injury Network; DRA: daño renal agudo; TAVI: implante percutáneo de válvula aórtica; TCv: transcava; TS: transubclavio. |
||||
DISCUSIÓN
En este análisis retrospectivo, se presentaron datos extraídos de la comparativa entre los abordajes transfemoral y no transfemoral para la realización del TAVI en un centro terciario. El índice de abordajes no transfemorales registrados del 5,4% estuvo muy por debajo de los índices descritos en la literatura médica disponible (que van del 15 al 20%)3, lo cual podría ser indicativo de los recientes avances y mejoras hechos con las vainas que se emplean en el TAVI y de la cada vez mayor experiencia técnica acumulada que ha hecho que se necesiten menos vías de acceso alternativas en la práctica clínica en la actualidad. No obstante, este estudio revela que, en centros de alto volumen, el número de pacientes con estenosis aórtica grave no aptos para el TAVI transfemoral sigue siendo un problema importante.
Como cabía esperar, el abordaje transfemoral tuvo mejores resultados que los abordajes alternativos en lo que se refiere a los índices de mortalidad, daño renal agudo posoperatorio y accidentes cerebrovasculares y hemorragias mayores a 30 días. No se observaron diferencias significativas en lo referente al éxito técnico, las fugas periprotésicas residuales entre moderadas y graves ni en las complicaciones vasculares mayores. Esta diferencia en los resultados clínicos se explica, al menos en parte, por las diferentes características basales descritas. Los objetivos principales y secundarios no variaron mucho entre los subgrupos trans-subclavio y transcava.
La estenosis aórtica grave tiene mal pronóstico y un índice de mortalidad en torno al 50% a los 2 años si no se realiza un procedimiento intervencionista9. Los primeros estudios realizados sobre TAVI mediante abordaje transubclavio y transcava, totalmente percutáneos, arrojaron índices de mortalidad a 30 días de entre el 6 y el 8%, respectivamente6,7 mayores que los descritos para el TAVI transfemoral. Además, una revisión sistemática de la literatura médica disponible basada en registros informó índices de mortalidad más bajos a 30 días para el TAVI transfemoral que para otros abordajes alternativos con odds ratios (OR) de 0,56 y, al cabo de 1 año, de 0,68 con índices parecidos de eventos hemorrágicos y cerebrovasculares10. Aparte de estas diferencias descritas en la mortalidad intrahospitalaria y a 30 días, el abordaje transubclavio también se asocia a índices más altos de infarto agudo de miocardio agudo (OR = 5,3), complicaciones renales (OR = 2,3) e implante de marcapasos (OR = 1,6) que el TAVI transfemoral11.
Otro registro arroja índices de supervivencia parecidos a 30 días y 1 año entre los abordajes TAVI transfemoral, transcava y transcarotídeo12. Estos resultados no se hallaron en nuestra cohorte probablemente debido a las peores características basales y al pequeño número de intervenciones transcava realizadas teniendo en cuenta que se trata de una técnica compleja con una curva de aprendizaje considerable.
En nuestro estudio, la mortalidad registrada 1 año después del TAVI con el abordaje no transfemoral es parecida a los índices de mortalidad de la estenosis aórtica grave a tratamiento médico, lo cual plantea dudas sobre la futilidad de estas intervenciones. Además, tal y como se observa en la caracterización basal de la población, las puntuaciones obtenidas en las escalas EuroSCORE II y Thoracic Surgery scores (7,77 y 5,16%, respectivamente) estratifican, globalmente, a la población no femoral como de riesgo intermedio para el reemplazo quirúrgico de la válvula aórtica, una opción terapéutica con índices de mortalidad a 1 año del 11% en pacientes con estenosis aórtica de riesgo quirúrgico intermedio13.
En lo referente a la comparativa entre los abordajes transubclavio y transcava, un análisis retrospectivo de un gran registro multicéntrico arroja índices más bajos de accidente cerebrovascular (OR = 0,20; p = 0,014) e índices similares de eventos hemorrágicos (OR = 0,66; p = 0,38) con el abordaje transcava que con el trans-subclavio14. No obstante, en la actualidad no contamos con datos aleatorizados que avalen un abordaje alternativo específico en detrimento de los demás. En este sentido, en pacientes con vías de acceso transfemorales prohibidas, la anatomía vascular, los factores de riesgo y la experiencia del equipo multidisciplinar deberían ser determinantes a la hora de optar por uno u otro abordaje. La angiotomografía computarizada preoperatoria juega un papel determinante a la hora de optar por el abordaje alternativo más apropiado y nos permite evaluar con precisión los diámetros luminales, la calcificación de los vasos, la tortuosidad y la angulación, el uso previo de 1 o 2 arterias mamarias internas y el área de la pared aórtica apta para el cruce cavo-aórtico15.
Limitaciones
Este estudio tiene las limitaciones propias de un estudio retrospectivo y no aleatorizado de un único centro como, por ejemplo, el sesgo de selección. El período ampliado analizado también podría haber influir en los resultados. Además, el tamaño de la muestra en los subgrupos transfemoral y transcava es subóptimo, lo cual limita el análisis estadístico.
CONCLUSIONES
Este análisis viene a reforzar el papel que juega el abordaje transfemoral como vía de acceso preferente para el TAVI tras una cuidada selección de pacientes. Los abordajes transubclavio y transcava parecen viables y ofrecen resultados razonables. En pacientes de riesgo quirúrgico intermedio con estenosis aórtica sintomática grave, el TAVI no transfemoral tiene peores resultados. Los peores resultados descritos en los abordajes percutáneos alternativos se deben, en parte, a las peores características basales. En muchos de estos pacientes, tanto la futilidad de la intervención como la experiencia del equipo multidisciplinar deberían tenerse en cuenta a la hora de optar por uno u otro abordaje. Necesitamos más ensayos clínicos aleatorizados para establecer una vía de acceso alternativa preferente en pacientes de alto riesgo quirúrgico no aptos para el TAVI transfemoral.
FINANCIACIÓN
Ninguna.
CONSIDERACIONES ÉTICAS
Los autores declaran que este estudio fue aprobado por el Comité de Ética de la institución. Se obtuvo el consentimiento informado de todos los pacientes para el análisis y publicación de sus datos. Se tuvieron en cuenta las variables de sexo y género de acuerdo con las directrices SAGER.
DECLARACIÓN SOBRE EL USO DE INTELIGENCIA ARTIFICIAL
No se usó inteligencia artificial para el desarrollo de este estudio ni para la redacción del manuscrito.
CONTRIBUCIÓN DE LOS AUTORES
A. Grazina, B. Lacerda Teixeira, A. Castelo, T. Mendonça e I. Rodrigues recopilaron y analizaron los datos. A. Grazina y B. Lacerda Teixeira redactaron el manuscrito y contaron con la colaboración de R. Ramos, A. Fiarresga, L. Patrício, D. Cacela y R. Cruz Ferreira.
CONFLICTO DE INTERESES
Ninguno.
¿QUÉ SE SABE DEL TEMA?
- A pesar de la experiencia adquirida tanto con la técnica como con la miniaturización de la última generación de prótesis valvulares cardiacas percutáneas (que, en la actualidad, emplean vainas de 14 a 16 Fr), el abordaje transfemoral no es viable en el 15-20% de los pacientes.
- En cuanto a las vías de acceso alternativas, se prefieren los abordajes completamente percutáneos (transubclavio/transaxilar, transcava y transcarotídeo) a los quirúrgicos (transaórtico y transapical).
- Hasta la fecha, no se han realizado ensayos clínicos aleatorizados comparadores de las diferentes vías percutáneas alternativas.
- El uso de vías de acceso alternativas depende de la experiencia del centro, la curva de aprendizaje de la técnica, así como de las comorbilidades y anatomía vascular de los pacientes.
¿QUÉ APORTA DE NUEVO?
- El índice transfemoral del 5,4% observado en este análisis es mucho menor que el descrito en la literatura médica, lo cual sería indicativo de los recientes avances y mejoras hechos en las vainas del TAVI y de la cada vez mayor experiencia técnica, lo cual estaría asociado a una menor necesidad de vías de acceso alternativas en la práctica clínica actual.
- En nuestra cohorte, tanto el TAVI transubclavio como el transcava se asociaron a índices de mortalidad a 30 días y 1 año más altos en pacientes de riesgo intermedio que los descritos en la literatura médica para opciones tales como el reemplazo quirúrgico de la válvula aórtica.
- En pacientes de alto riesgo o inoperables con estenosis aórtica grave no aptos para el TAVI transfemoral, los abordajes transubclavio y transcava fueron viables. No obstante, en estos casos, se debe tener en cuenta la futilidad de la intervención.
- Los abordajes transubclavio y transcava no arrojaron diferencias asociadas a la mortalidad, el éxito técnico, la fuga residual entre moderada y grave, las complicaciones vasculares mayores ni los índices de accidente cerebrovascular, daño renal agudo y hemorragias mayores a 30 días.
BIBLIOGRAFÍA
1. Nishimura RA, Otto CM, Bonow RO, et al. 2017 AHA/ACC Focused Update of the 2014 AHA/ACC Guideline for the Management of Patients With Valvular Heart Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol. 2017;70:252–289.
2. Baumgartner H, Falk V, Bax JJ, et al. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J. 2017;38:2739–2791.
3. Grover FL, Vemulapalli S, Carroll JD, et al. 2016 Annual Report of The Society of Thoracic Surgeons/American College of Cardiology Transcatheter Valve Therapy Registry. J Am Coll Cardiol. 2017;69:1215–1230.
4. Overtchouk P, Modine T. Alternate Access for TAVI: Stay Clear of the Chest. Interv Cardiol. 2018;13:145-150.
5. Henn MC, Percival T, Zajarias A, et al. Learning Alternative Access Approaches for Transcatheter Aortic Valve Replacement: Implications for New Transcatheter Aortic Valve Replacement Centers. Ann Thorac Surg. 2017;103:1399–1405.
6. Schäfer U, Deuschl F, Schofer N, et al. Safety and efficacy of the percutaneous transaxillary access for transcatheter aortic valve implantation using various transcatheter heart valves in 100 consecutive patients. Int J Cardiol. 2017;232:247–254.
7. Greenbaum AB, O’Neill WW, Paone G et al. Caval-aortic access to allow transcatheter aortic valve replacement in otherwise ineligible patients: initial human experience. J Am Coll Cardiol. 2014;63:2795–2804.
8. Greenbaum AB, Babaliaros VC, Chen MY et al. Transcaval Access and Closure for Transcatheter Aortic Valve Replacement: A Prospective Investigation. J Am Coll Cardiol. 2017;69:511–521
9. Kelly TA, Rothbart RM, Cooper CM, et al. Comparison of outcome of asymptomatic to symptomatic patients older than 20 years of age with valvular aortic stenosis. Am J Cardiol. 1988;61:123–130.
10. Chandrasekhar J, Hibbert B, Ruel M, et al. Transfemoral vs Non-transfemoral access for transcatheter aortic valve implantation: a systematic review and meta-analysis. Can J Cardiol. 2015;31:1427-1438.
11. Jiménez-Quevedo P, Nombela-Franco L, Muñoz-García E, et al. Early clinical outcomes after transaxillary versus transfemoral TAVI. Data from the Spanish TAVI registry. Rev Esp Cardiol. 2022;75:479-487.
12. Paone G, Eng M, Kabbani L, et al. Transcatheter Aortic Valve Replacement: Comparing Transfemoral, Transcarotid and Transcaval Access. Ann Thorac Surg. 2018;106:1105-1112.
13. Werner N, Zahn R, Beckmann A et al. Patients at Intermediate Surgical Risk Undergoing Isolated Interventional or Surgical Aortic Valve Implantation for Severe Symptomatic Aortic Valve Stenosis. Circulation. 2018;
138:2611-2623.
14. Lederman R, Babaliaros VC, Lisko JS, et al. Transcaval versus Transaxillary TAVR in Contemporary Practive: A Propensity-Weighted Analysis. JACC Cardiovasc Interv. 2022;15:965-975.
15. Biasco L, Ferrari E, Pedrazzini G, et al. Access sites for TAVI: Patient Selection, Criteria, Technical Aspects, and Outcomes. Front Cardiovasc Med. 2018;5:88.
* Autor para correspondencia.
Correo electrónico: grazina.andre@gmail.com (A. Grazina).