RESUMEN
En México, el número de casos confirmados y estimados de COVID-19 inició su ascenso progresivo a partir de la segunda semana de marzo de 2020, lo que alteró de forma directa e indirecta la atención habitual de los pacientes con cardiopatía isquémica. Este documento es un consenso de la Sociedad de Cardiología Intervencionista de México (SOCIME), la Sociedad Mexicana de Cardiología (SMC), la Asociación Nacional de Cardiólogos de México (ANCAM), la Asociación Nacional de Cardiólogos al Servicio de los Trabajadores del Estado (ANCISSSTE) y la Comisión Coordinadora de Institutos Nacionales de Salud y Hospitales de Alta Especialidad (CCINSHAE) que tiene como objetivo prioritario orientar las decisiones de revascularización coronaria, en particular en los pacientes con síndrome coronario agudo, en las salas de cateterismo, durante el tiempo que dure la urgencia sanitaria por la pandemia de SARS-CoV-2.
Palabras clave: Inafrto de miocardio. Síndrome coronario agudo. Intervención coronaria percutánea. COVID-19. SARS-CoV-2. Pandemia.
ABSTRACT
In Mexico, the number of confirmed and estimated cases of COVID-19 has been going up gradually from the second week of March 2020. This directly and indirectly altered the normal care of patients with ischemic heart disease. This is a consensus document achieved by different societies (the Mexican Society of Interventional Cardiology [SOCIME], the Mexican Society of Cardiology [SMC], the Mexican National Association of Cardiologists [ANCAM], the National Association of Cardiologists at the Service of State Workers [ANCISSSTE]), and the Coordinating Commission of National Institutes of Health and High Specialty Hospitals [CCINSHAE]). Its main objective is to guide the decision-making process on coronary revascularization procedures for the management of patients with acute coronary syndrome in catheterization laboratories during the current health emergency generated by the SARS-CoV-2 pandemic.
Keywords: Myocardial infarction. Acute coronary syndrome. Percutaneous coronary intervention. COVID-19. SARS-CoV-2. Pandemic.
INTRODUCCIÓN
La cardiopatía isquémica es la principal causa de muerte en México y, en consecuencia, la cifra de pacientes con un síndrome coronario agudo (SCA) o un síndrome coronario crónico estable que requieren servicios médicos no disminuirá durante la pandemia por el síndrome respiratorio agudo grave por coronavirus 2 (SARS-CoV-2). La necesidad continua de atención de esta patología durante la pandemia por COVID-19 obliga a reconocer la situación de excepción y buscar una respuesta articulada.
En varios lugares del mundo se ha suspendido la atención de los acientes isquémicos o se ha optado por un tratamiento menos invasivo, pero también menos efectivo. La intención ha sido disminuir el riesgo de contagio a los pacientes, los familiares y el personal hospitalario. Sin embargo, esta decisión enfrenta a los servicios médicos a varios dilemas: ¿es seguro?, ¿es ético?, ¿la seguridad de los equipos de atención está por encima de la salud de los pacientes?, ¿cuánto tiempo es apropiado mantener este cambio?
La Sociedad de Cardiología Intervencionista de México (SOCIME), con el aval de la Sociedad Mexicana de Cardiología (SMC), la Asociación Nacional de Cardiólogos de México (ANCAM) y la Asociación Nacional de Cardiólogos al Servicio de los Trabajadores del Estado (ANCISSSTE), ha elaborado este documento con el objetivo de servir como referente a los servicios médicos para orientar la toma de decisiones durante la pandemia de COVID-19.
CLASIFICACIÓN DE PACIENTES
Es necesario que los servicios médicos que reciban pacientes con cardiopatía isquémica los clasifiquen en 2 grupos de acuerdo con la información disponible en el momento de su atención: 1) pacientes con sospecha de infección por SARS-CoV-2 o con diagnóstico confirmado de COVID-19 y que se presentan con síntomas de isquemia miocárdica concurrente o con complicaciones cardiacas secundarias; 2) pacientes habituales sin diagnóstico ni sospecha de infección por SARS-CoV-2, cuyo motivo de atención médica son los síntomas de isquemia miocárdica. El objetivo de esta división es limitar el contagio de otros pacientes, familiares, personal médico y hospitalario de apoyo, de manera que se evite que entren en contacto pacientes sin infección con pacientes portadores de SARS-CoV-2. Antes de su traslado a la sala de cateterismo, se debe interrogar a todos los pacientes sobre la presencia de fiebre, tos o dificultad respiratoria, y medir su temperatura y su saturación arterial de oxígeno.
SÍNDROMES CORONARIOS CRÓNICOS ESTABLES
Existe un acuerdo general en diferir los procedimientos invasivos, percutáneos o quirúrgicos, en los pacientes con síndrome coronario crónico estable durante la emergencia sanitaria actual1,2. El grupo de trabajo firmante que participó en la elaboración de este documento considera adecuada la postura y recomienda su adopción, pero también reconoce que el número de pacientes no atendidos inevitablemente terminará por acumularse y una proporción de estos se transformarán en nuevos casos de isquemia aguda. En resumen, los pacientes con síndrome coronario crónico estable durante el periodo de pandemia deben recibir tratamiento médico óptimo y se les debe advertir sobre la importancia de buscar atención de urgencia en caso de presentar síntomas de inestabilidad isquémica.
SÍNDROMES CORONARIOS AGUDOS
En el contexto actual de la pandemia por COVID-19 no existe un acuerdo unánime para definir la mejor estrategia de tratamiento para los pacientes con un SCA. A continuación, se revisa la información disponible, acumulada en un periodo muy breve de tiempo, sobre las diferentes propuestas de tratamiento descritas, y posteriormente se presentan el posicionamiento y las recomendaciones de este grupo.
Clasificación
Los SCA se dividen en: a) SCA con elevación del segmento ST, que incluyen el infarto agudo de miocardio con elevación del segmento ST (IAMCEST) y b) SCA sin elevación del segmento ST, que agrupan el infarto agudo de miocardio sin elevación del segmento ST (IAMSEST) y la angina inestable.
Diagnóstico
Se deben considerar 2 recomendaciones encaminadas a disminuir el riesgo de contagio. La primera, limitar el acercamiento y el contacto con los pacientes al realizar la exploración física o un ecocardiograma transtorácico, con la intención de obtener el máximo de información con el mínimo contacto físico con el paciente; la segunda, considerar el uso de la angiotomografía coronaria como una herramienta rápida y no invasiva para confirmar o excluir la presencia de enfermedad coronaria como causa de los síntomas cuando se considere adecuado3. Los elementos fundamentales para el diagnóstico son:
- Síntomas sugestivos.
- Electrocardiograma de 12 derivaciones.
- Biomarcadores miocárdicos.
- Angiotomografía coronaria: si está disponible, se debe considerar su uso en caso de duda razonable sobre el origen coronario de los síntomas. Agiliza el proceso de confirmación o descarte, acorta el tiempo de estancia hospitalaria y disminuye el uso de insumos hospitalarios, la ocupación de salas de hemodinámica y la exposición al contagio del personal que participa en las salas de cateterismo.
Tratamiento del IAMCMEST
La intervención coronaria percutánea primaria (ICPp) es el método de elección para la reperfusión coronaria, y se reserva la fibrinolisis para los casos en los que no está disponible la intervención coronaria percutánea (ICP) o cuando el traslado del paciente a un hospital para intervencionismo significa un retraso de tiempo significativo4. A raíz de la pandemia por COVID-19 han surgido posturas diferentes para tratar a los pacientes con IAMCEST; estas diferencias reflejan la situación específica a la que se enfrentan las sociedades médicas al elaborar sus recomendaciones.
La fibrinolisis como estrategia de elección
Un informe y las opiniones de líderes de opinión recomiendan el uso de fibrinolisis como primera opción de reperfusión, tanto en pacientes sin contagio como en los que tienen sospecha o diagnóstico de COVID-19, y reservan la ICP para aquellos con una fibrinolisis fallida, siempre y cuando el beneficio sea mayor que el riesgo5. Proponen que los pacientes que tienen neumonía grave por SARS-CoV-2, con signos vitales inestables y un IAMCEST concurrente, reciban únicamente tratamiento médico de soporte, sin acceder a fibrinolisis ni ICPp, hasta la recuperación de la neumonía. Estas recomendaciones son sumamente restrictivas, bloquean la opción de ICPp y limitan la posibilidad de una ICP de rescate a casos seleccionados5.
La ICPp como estrategia de elección
Numerosas sociedades médicas mantienen sus recomendaciones habituales durante la pandemia. Los pacientes (con o sin sospecha de infección, con o sin COVID-19) con un IAMCEST requieren atención obligatoria y deben ser reperfundidos preferentemente por ICPp, en especial los que tienen angina persistente o compromiso hemodinámico; además, mantienen la opción de la ICP de rescate. Aceptan que la fibrinolisis puede ser una alternativa en pacientes con neumonía por SARS-CoV-2 que desarrollan un IAMCEST y se encuentran estables1,2,6. La Sociedad Española de Cardiología es contundente en reconocer que la ICPp debe seguir siendo la estrategia de reperfusión preferida en la mayoría de los pacientes, y que la fibrinolisis es una opción en los pacientes con neumonía grave y con dificultad para su movilización o traslado7. España es uno de los países con la cifra de contagios y la tasa de mortalidad más altas en este momento de la pandemia, y sus servicios de salud se encuentran sobrepasados y colapsados por la demanda excesiva de pacientes con COVID-19; en medio de esta crisis sanitaria, su consenso es privilegiar la reperfusión del IAMCEST por ICPp.
Tratamiento del SCA sin elevación del segmento ST
En general, en los pacientes que se presentan con IAMSEST o angina inestable se debe identificar el riesgo específico de complicaciones para decidir el mejor momento para el cateterismo. Independientemente de su riesgo, es indispensable conocer la anatomía coronaria en todos los pacientes y, de acuerdo con los hallazgos, evaluar el método de revascularización8. Esta conducta habitual, al igual que ocurre con el IAMCEST, se ha modificado durante la pandemia y se replican varias de las posturas descritas para los SCA con elevación del segmento ST.
El tratamiento médico como estrategia de elección
La recomendación general es conocer el estado de contagio antes de llevar a los pacientes a la sala de cateterismo. A los pacientes sin diagnóstico ni sospecha se les debe realizar una prueba diagnóstica para confirmar o descartar la presencia de SARS-CoV-2. Se sugiere que tanto los pacientes con sospecha que aún no tienen resultado de una prueba diagnóstica como los que tienen diagnóstico confirmado deben recibir tratamiento médico, postergando la intervención para cuando se encuentren recuperados de la infección o el riesgo de contagio sea menor7. Se recomienda que los pacientes sin sospecha de infección o sin COVID-19 (pacientes habituales) se sometan a ICP solo cuando sean de riesgo alto o si se inestabilizan durante el curso del tratamiento conservador. La ICP urgente se acepta únicamente para los pacientes con compromiso hemodinámico o arritmias malignas, con independencia de su estado de infección6,7.
La ICP como estrategia de elección
En esta postura se mantiene el apego a las recomendaciones habituales, por lo que los pacientes de riesgo alto e intermedio deben ser sometidos a ICP, sea cual sea su estado de contagio8. En pacientes con COVID-19 de bajo riesgo o con neumonía grave e inestables se sugiere considerar el tratamiento médico y retrasar el procedimiento. Una ICP temprana permite el alta a domicilio de forma acelerada. En los pacientes con enfermedad multivaso se debe favorecer la ICP sobre la cirugía de revascularización coronaria. En aquellos que acuden a hospitales sin sala de cateterismo se debe evitar su traslado, y se recomienda tratamiento médico conservador y un alta a domicilio temprana1,2.
ELEMENTOS DE CONSENSO
En la elaboración de las recomendaciones recogidas en este consenso se evaluaron y ponderaron las siguientes variables
- Contagio. En el momento de su atención, es necesaria la categorización de los enfermos que solicitan atención médica de acuerdo con el estatus de infección por SARS-CoV-2, independientemente de la presencia de síntomas. Un subgrupo especial son los pacientes inestables con neumonía grave que desarrollan un SCA.
- Ubicación temporal. En diferentes momentos y a diferentes velocidades, se presentarán picos y valles en el número de pacientes con COVID-19.
- Ubicación geográfica. Se estima un mayor acúmulo de casos en las ciudades con mayor densidad poblacional, en particular Ciudad de México y su área metropolitana, Guadalajara, Monterrey y Puebla.
- Sistema de salud. Existen diferentes modelos de atención para la salud en México. En los hospitales privados, en general la disposición de las salas de cateterismo es continua las 24 horas. En la asistencia pública, varios hospitales de segundo nivel cuentan con servicio de hemodinámica con diferentes esquemas de atención para los SCA, y la mayor parte de los centros de tercer nivel de atención cuentan con un programa de ICPp de 24 horas.
- Efectividad terapéutica. En el espectro completo de los SCA, la ICP es el tratamiento de elección. En los pacientes con IAMCEST, la fibrinolisis es una alternativa menos efectiva y asociada a un mayor riesgo de complicaciones hemorrágicas, y en los pacientes con un SCA sin elevación del segmento ST, el tratamiento médico en la etapa aguda solo está dirigido a estabilizar la placa de ateroma y aliviar la isquemia miocárdica antes de remitir a la sala de cateterismo.
- Perfil de riesgo. En el espectro de los SCA es indispensable el reconocimiento sencillo y temprano de los pacientes que tienen mayor riesgo de presentar eventos cardiacos adversos. Este grupo de enfermos se beneficia en mayor medida del tratamiento invasivo.
- Estancia hospitalaria. En previsión de una urgencia sanitaria mayor, es conveniente acortar los días de ocupación hospitalaria para aliviar la carga laboral, disminuir el consumo de recursos hospitalarios, reducir la exposición de pacientes, familiares, personal médico y paramédico a un ambiente potencialmente contaminado, liberar camas y permitir una rotación continua de pacientes.
- Cuartos y salas específicas. De acuerdo con el tipo, el tamaño y los recursos de cada hospital, público o privado, se debe asignar un espacio físico específico que permita evaluar y tratar de forma independiente a los pacientes sin COVID-19, ni sospecha clínica, de aquellos con infección confirmada o con sospecha justificada. En los hospitales públicos y privados que disponen de al menos 2 salas es posible asignar una sala específica para la atención de pacientes con CODIV-19 confirmado o con sospecha, y usar otra para mantener la atención de los pacientes habituales. En los hospitales, públicos o privados, que tienen una única sala de cateterismo, los responsables deben buscar alternativas para realizar los procedimientos minimizando el riesgo de contagio, lo cual es posible al dividir el horario de atención conforme al estado de infección de los pacientes si la indicación clínica de cateterismo lo permite (p. ej., pacientes infectados o sospechosos por la mañana, pacientes no infectados o sin sospecha por la tarde), al disminuir el número de personal en sala y al organizar grupos o guardias que trabajen por periodos de tiempo específicos. Al margen del número de salas existentes, es prioritario observar las recomendaciones para una adecuada protección de todo el equipo médico que participe, que debe reducirse al mínimo número indispensable, así como realizar una limpieza exhaustiva de las salas entre los procedimientos.
- Equipo de protección personal. Es indispensable que el personal médico que atiende a cualquier paciente, infectado o no, sospechoso o no, cuente con los elementos necesarios de protección personal y observe las medidas de higiene y de protección recomendadas, como las de la Asociación de Cardiología Intervencionista y la Asociación del Ritmo Cardiaco de la Sociedad Española de Cardiología9.
RECOMENDACIONES
Este documento tiene como objetivo prioritario orientar las decisiones de revascularización coronaria en la atención de los pacientes con un SCA durante el tiempo que dure la urgencia sanitaria por la pandemia de SARS-CoV-2. Considerando los elementos antes descritos y anticipando un comportamiento epidemiológico similar al observado en países semejantes al nuestro, recomendamos mantener la atención de los pacientes con SCA y continuar, con algunas modificaciones, con la estrategia de reperfusión farmacoinvasiva prevalente en México.
IAMCEST
Riesgo cardiovascular
Recomendamos que la estrategia farmacoinvasiva considere como punto de partida la identificación de aquellos pacientes con mayor riesgo de complicaciones. La presencia de una o más de las siguientes características definen el riesgo alto:
- Edad mayor de 75 años.
- Choque cardiogénico (asociado o no a complicaciones mecánicas).
- Angina refractaria.
- Taquiarritmias ventriculares.
- Bradiarritmia que requiera implante de marcapasoos temporal.
- Electrocardiograma con patrón de isquemia difusa.
ICPp
Recomendamos que los hospitales, públicos y privados, equipados con sala de cateterismo, y en particular los hospitales públicos de tercer nivel o de referencia con salas de cateterismo, consideren mantener la oferta de ICPp sobre la fibrinolisis, justificado por su mayor tasa de éxito, menor riesgo de complicaciones y menor estancia hospitalaria (alta a domicilio en 36-48 h). La propuesta de fibrinolisis como método de reperfusión primario, incluso en hospitales con salas de hemodinamia, es cuestionable.
Fibrinolisis
Recomendamos mantener su indicación como método de reperfusión en los centros sin sala de cateterismo. A diferencia de la estrategia farmacoinvasiva convencional, se debe evitar el traslado de pacientes estables con fibrinolisis exitosa para cateterismo electivo temprano; estos pacientes se seguirán y estudiarán en un tiempo posterior. Únicamente se debe trasladar a los pacientes con fibrinolisis fallida, en especial cuando existe inestabilidad hemodinámica o eléctrica. En los pacientes con neumonía grave por COVID-19 es una opción válida, aun en centros con sala de cateterismo, cuando concurre una demanda elevada y creciente de atención de casos sospechosos o confirmados, y cuando no existen marcadores de riesgo alto, en especial en pacientes que se presentan en las primeras 3 horas desde el inicio de los síntomas y sin contraindicaciones para la fibrinolisis.
Ajuste periódico del método de reperfusión
Recomendamos que en las ciudades, regiones y hospitales donde el acúmulo de pacientes con COVID-19, o de casos sospechosos, sea crítico o en curva de ascenso o expansión acelerada, las autoridades de cada hospital decidan el método de reperfusión más adecuado de acuerdo con el equipo, el personal y los recursos existentes. La estrategia primaria de reperfusión deberá ajustarse periódicamente en función del comportamiento temporal y geográfico de la infección.
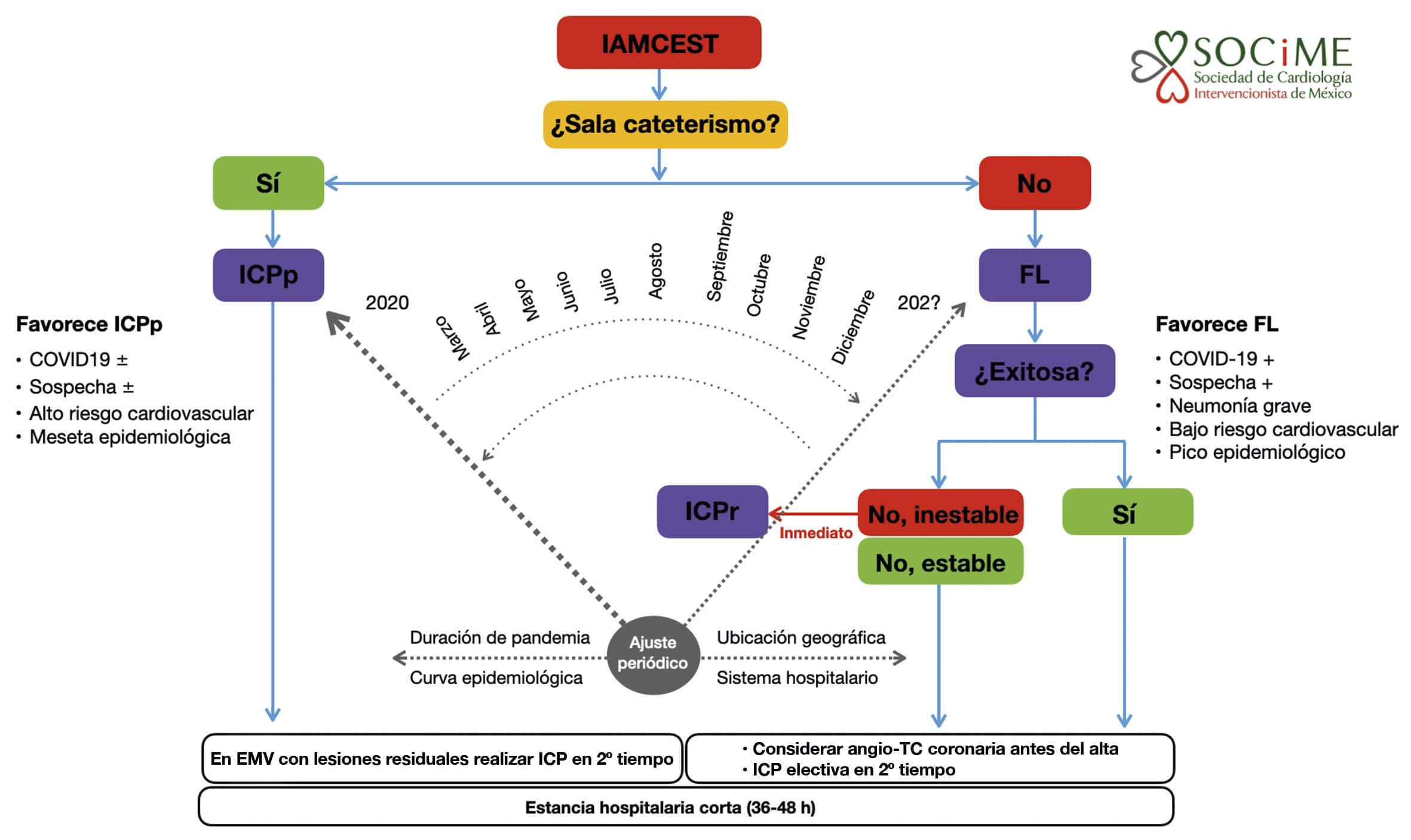
En el algoritmo que se muestra en la figura 1 para el tratamiento de los pacientes con IAMCEST durante la pandemia de COVID-19 se recomienda la ICPp como método de elección para la reperfusión coronaria, pero se reconoce que la estrategia de reperfusión será dinámica en el transcurso de la pandemia y que será necesario un ajuste periódico de acuerdo con los criterios de modificación descritos.
Figura 1. Algoritmo de tratamiento para pacientes con IAMCEST durante la pandemia de SARS-CoV-2. El grosor de la flecha indica el tratamiento preferido. Angio-TC: angiotomografía coronaria; EMV: enfermedad multivaso; FL: fibrinolisis; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; ICPp: intervención coronaria percutánea primaria; ICPr: intervención coronaria percutánea de rescate, +: presente, ±: presente o ausente.
SCASEST
Los pacientes de bajo riesgo, con independencia de la presencia o no de SARS-CoV-2, y que responden al tratamiento médico, pueden ser dados de alta del hospital y programar su estudio en un tiempo posterior cuando el riesgo de contagio sea menor o estén recuperados de COVID-19. Si se considera necesario documentar la anatomía coronaria antes del alta, una opción es realizar una angiotomografía coronaria y, en función de los hallazgos, plantear la ICP o dar el alta a domicilio. Los pacientes de riesgo moderado o alto (según los criterios descritos previamente) y los que se inestabilizan durante el curso del tratamiento médico conservador deben ser llevados a la sala de cateterismo independientemente de su estado de contagio.
La mayor parte de los conceptos descritos para la atención del IAMCEST son válidos en estos pacientes. Los hospitales públicos y privados que tienen salas de cateterismo, personal capacitado y los recursos necesarios deben considerar mantener la opción de la ICP por su alta tasa de éxito y menor estancia hospitalaria. En los pacientes con enfermedad multivaso significativa es preferible acortar su estancia y privilegiar la revascularización por ICP sobre la cirugía de revascularización coronaria.
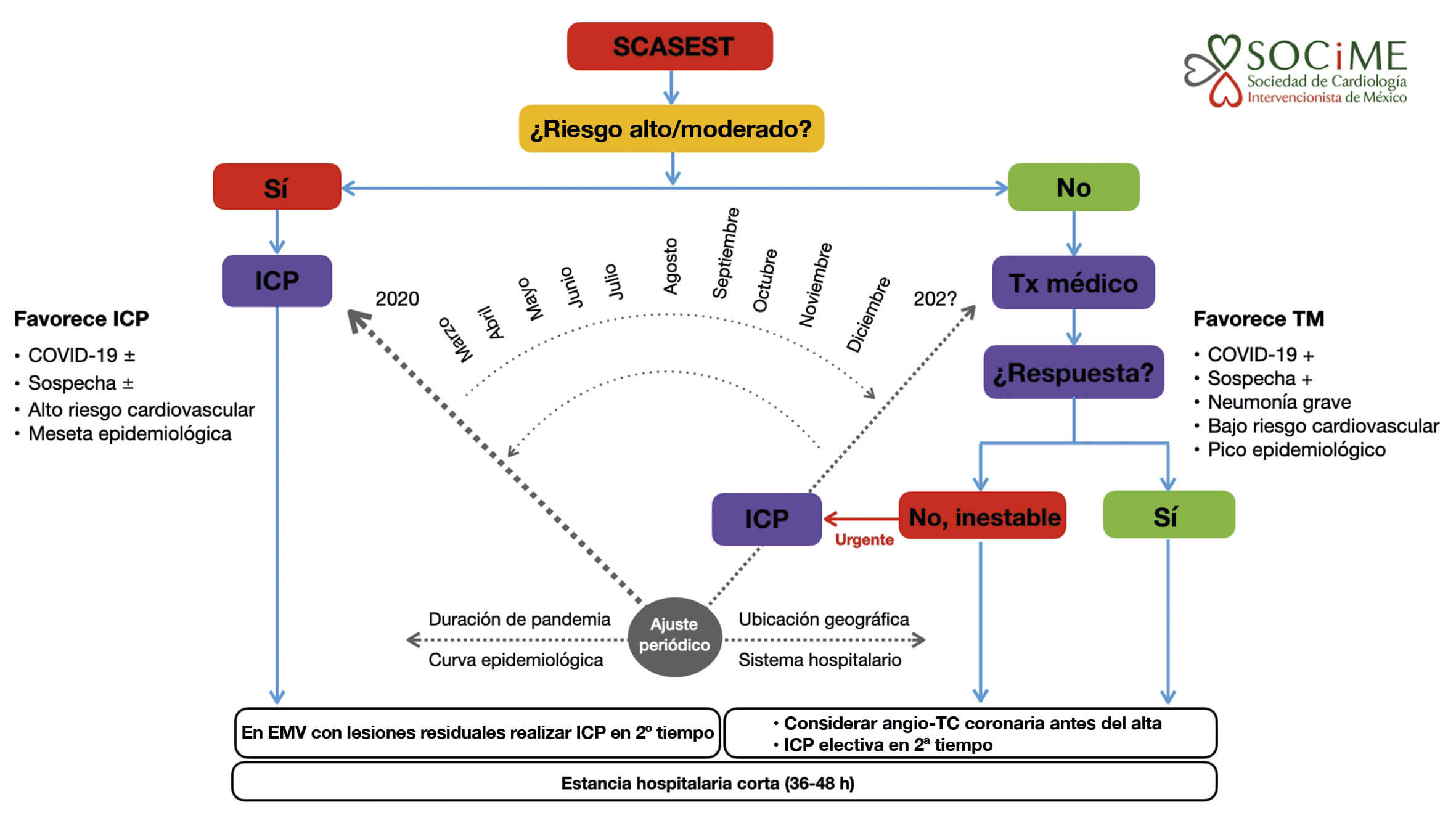
En el algoritmo presentado en la figura 2 para el tratamiento de pacientes con SCASEST durante la pandemia de COVID-19 se recomienda favorecer el uso de ICP en aquellos de alto riesgo, pero se reconoce que la estrategia de reperfusión será dinámica en el transcurso de la pandemia y que será necesario un ajuste periódico de acuerdo con los criterios de modificación descritos.
Figura 2. Algoritmo de tratamiento para pacientes con SCASEST durante la pandemia de SARS-CoV-2. El grosor de la flecha indica el tratamiento preferido. Angio-TC: angiotomografía coronaria; EMV: enfermedad multivaso; ICP: intervención coronaria percutánea; SCASEST: síndrome coronario agudo sin elevación del segmento ST; TM: tratamiento médico; Tx: tratamiento; +: presente; ±: presente o ausente.
Complicaciones cardiovasculares en pacientes con COVID-19
Los pacientes con COVID-19 pueden cursar con daño miocárdico y complicaciones secundarias. Se ha descrito lesión miocárdica con elevación marcada de las troponinas de alta sensibilidad (7,2%), choque cardiogénico (8,7%) y arritmias (16,7%). La elevación progresiva de las troponinas de alta sensibilidad, en ausencia de enfermedad coronaria, es un predictor de mortalidad10. Tambiénse han comunicado casos de IAMCEST tipo I y miocarditis fulminante11.
La mayoría de los pacientes que desarrollan complicaciones requieren cuidados de terapia intensiva, y un porcentaje de ellos pueden necesitar soporte mecánico de la función ventricular. En los pacientes con complicaciones cardiacas existe la posibilidad de enfermedad arterial coronaria como etiología; esta consideración no será inusual, porque el grupo de enfermos más afectados son adultos mayores, con sobrepeso, hipertensión arterial y diabetes mellitus. Si se considera la posibilidad de enfermedad arterial coronaria concomitante se pueden seguir 2 caminos: abordar al paciente como IAMSEST y seguir el algoritmo apropiado, o descartar la presencia de enfermedad arterial coronaria significativa mediante angiotomografía coronaria.
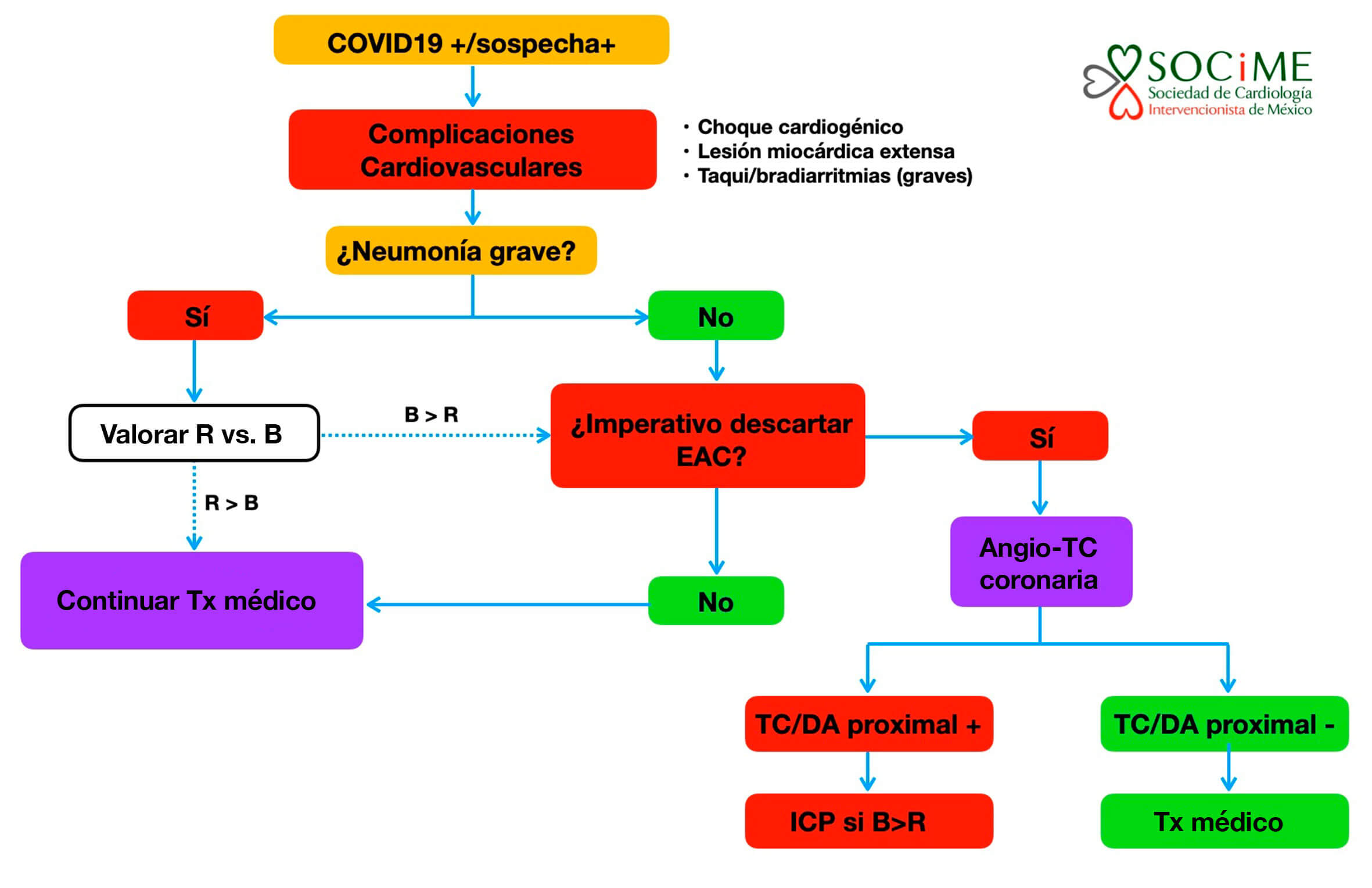
En los pacientes con neumonía grave, daño miocárdico, inestabilidad hemodinámica o eléctrica, y sospecha de enfermedad arterial coronaria, el equipo tratante debe decidir la conveniencia (beneficio mayor que riesgo, pacientes rescatables) de llevar al paciente a la sala de cateterismo o realizar angiotomografía coronaria. En particular, la presencia de enfermedad del tronco común o de la descendente anterior proximal en un paciente rescatable apoya la necesidad de ICP urgente (figura 3).
Figura 3. Algoritmo diagnóstico-terapéutico para pacientes con COVID-19 o sospecha que presentan complicaciones cardiacas. Angio-TC: angiotomografía coronaria; B: beneficio; DA: descendente anterior; EAC: enfermedad arterial coronaria; R: riesgo; TC: tronco común; Tx: tratamiento.
VIGENCIA DE LAS RECOMENDACIONES
El comportamiento epidemiológico es impredecible en el momento actual; la velocidad de contagio, el número de casos confirmados y la tasa de mortalidad son diferentes entre ciudades, regiones, países y continentes. Sin embargo, las estimaciones de la Secretaría de Salud de México sugieren un pico de casos y una mayor ocupación hospitalaria en el área metropolitana y las principales ciudades del país en el lapso de mayo-agosto de 2020, con un aplanamiento posterior de la curva de la epidemia que se prolongará varios meses, sin ser posible una proyección definida.
Estas recomendaciones permanecerán vigentes todo el tiempo que sea necesario y deben ser evaluadas periódicamente para determinar, de acuerdo con la Secretaría de Salud de México, el momento en que sea oportuno el retorno a la normalidad.
CONFLICTO DE INTERESES
Ninguno de los autores declara tener conflictos de intereses.
AGRADECIMIENTOS
Los autores agradecen al Dr. Jorge Gaspar Hernández, Director General Instituto Nacional de Cardiología Ignacio Chávez, sus observaciones relativas al presente documento.
NOTA DEL EDITOR
Este documento está sujeto a modificaciones según evolucione el conocimiento sobre la infección por COVID-19. El presente manuscrito se ha sometido a un proceso de revisión interno de excepcional prioridad por parte del equipo editorial debido al especial interés de difundir esta información entre la comunidad científica. Los editores agradecen a Permanyer Publications su colaboración y compromiso para la rápida publicación de este documento.
BIBLIOGRAFÍA
1. Welt FGP, Shah PB, Aronow HD, et al. Catheterization Laboratory Considerations During the Coronavirus (COVID-19) Pandemic: From ACC's Interventional Council and SCAI. J Am Coll Cardiol. 2020. https://doi. org/10.1016/j.jacc.2020.03.021.
2. National Health Service. Specialty guides for patient management during the coronavirus pandemic. Clinical guide for the management of cardiology patients during the coronavirus pandemic. 2020. Disponible en: https://www.england.nhs.uk/coronavirus/wp-content/uploads/sites/52/2020/03/specialty-guide-cardiolgy-coronavirus-v1-20-march.pdf. Consultado 20 Mar 2020.
3. Yang S, Manjunath L, Willemink MJ, Nieman K. The role of coronary CT angiography for acute chest pain in the era of high-sensitivity troponins. J Cardiovasc Comput Tomogr. 2019;13:267-273.
4. Ibanez B, James S, Agewall S, et al. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: The Task Force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J. 2018;39:119-177.
5. Zeng J, Huang J, Pan L. How to balance acute myocardial infarction and COVID-19: the protocols from Sichuan Provincial People's Hospital. Intensive Care Med. 2020. https://doi.org/10.1007/s00134-020-05993-9.
6. Society of Cardiovascular Angiography and Interventions. Mahmud E. The Evolving Pandemic of COVID-19 and Interventional Cardiology. Disponible en: https://www.scai.org/media-center/news-and-articles/evolving-pandemic-covid-19-and-interventional-cardiology. Consultado 18 Mar 2020.
7. Romaguera R, Cruz-González I, Jurado-Román A, et al. Considerations on the invasive management of ischemic and structural heart disease during the COVID-19 coronavirus outbreak. Consensus statement of the Interventional Cardiology Association and the Ischemic Heart Disease and Acute Cardiac Care Association of the Spanish Society of Cardiology. REC Interv Cardiol. 2020. https://doi.org/10.24875/RECICE.M20000121.
8. Roffi M, Patrono C, Collet JP, et al. 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: Task Force for the Management of Acute Coronary Syndromes in Patients Presenting without Persistent ST-Segment Elevation of the European Society of Cardiology (ESC). Eur Heart J. 2016;37: 267-315.
9. Romaguera R, Cruz-González I, Ojeda S, et al. Consensus document of the Interventional Cardiology and Heart Rhythm Associations of the Spanish Society of Cardiology on the management of invasive cardiac procedure rooms during the COVID-19 coronavirus outbreak. REC Interv Cardiol. 2020. https://doi.org/10.24875/RECICE.M20000116.
10. Xiong TY, Redwood S, Prendergast B, Chen M. Coronaviruses and the cardiovascular system: acute and long-term implications. Eur Heart J. 2020. https://doi.org/10.1093/eurheartj/ehaa231.
11. Xu Z, Shi L, Wang Y, et al. Pathological findings of COVID-19 associated with acute respiratory distress syndrome. Lancet Respir Med. 2020;8: 420-422.