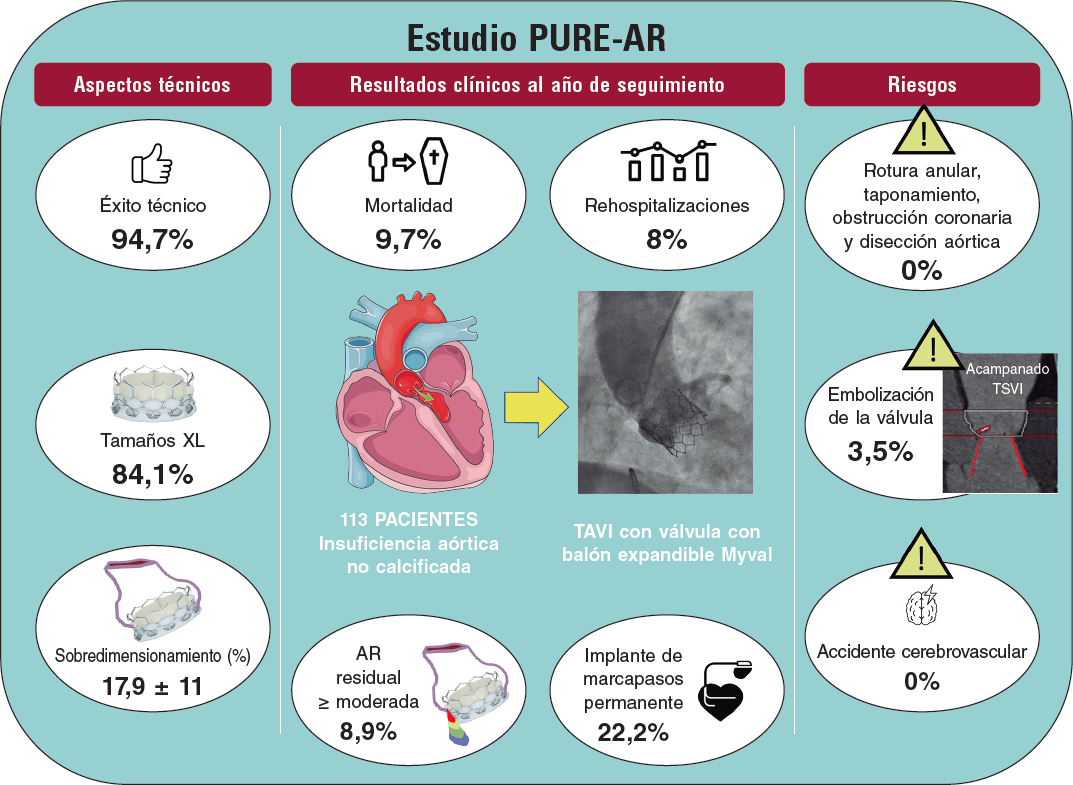
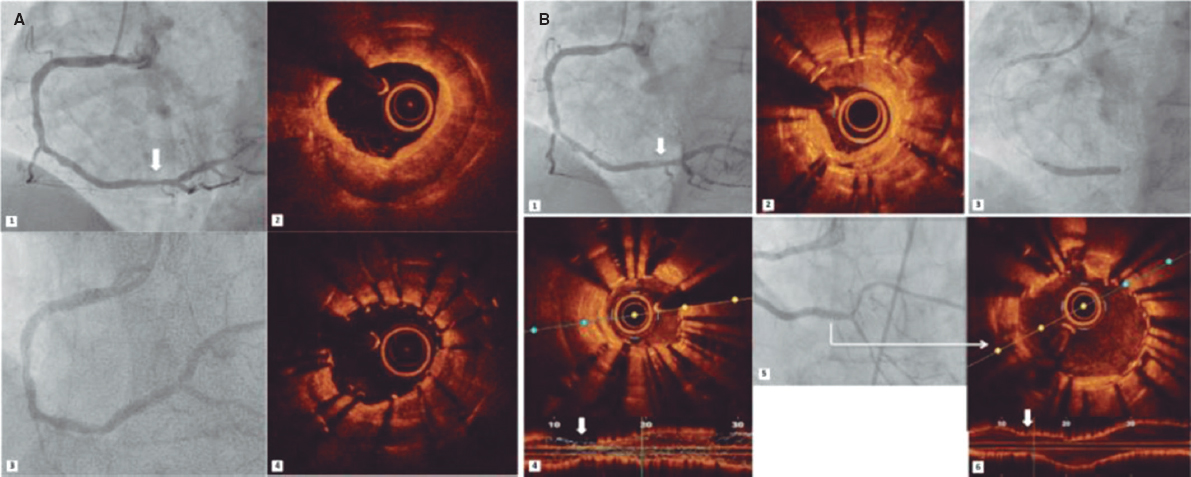
PREGUNTA: ¿Qué aporta la imagen intravascular, en concreto la tomografía de coherencia óptica (OCT), en el contexto de las lesiones no culpables de un síndrome coronario agudo (SCA)?
RESPUESTA: La publicación de los estudios COMPLETE y FLOWER MI ha generado grandes cambios respecto al tratamiento de las lesiones no culpables en pacientes con SCA y ha puesto en jaque a la guía de presión para guiar la revascularización de estas lesiones1,2. En el estudio COMPLETE, la revascularización completa guiada por angiografía redujo las tasas de muerte y de infarto en comparación con el tratamiento médico óptimo (TMO)1. Cabe destacar que más del 80% de las lesiones incluidas presentaban un diámetro de estenosis angiográfico ≥ 70%1. En el estudio FLOWER MI, en el que se incluyeron lesiones no culpables de menor gravedad, la revascularización completa guiada por guía de presión redujo el número de lesiones tratadas (45% menos) en comparación con la revascularización completa guiada por angiografía, con una tasa de eventos similar para ambas estrategias2. No obstante, un subanálisis del grupo de pacientes guiados por guía de presión demostró que los pacientes con reserva fraccional de flujo (FFR) ≤ 0,80 (tratados con stent según el protocolo) presentaron menos eventos que aquellos con FFR > 0,80 (tratados con TMO)3. Esto ha generado gran controversia respecto a la utilidad de la guía de presión en este contexto. Probablemente, la razón del bajo valor predictivo negativo de la FFR es la falta de información sobre la composición de la placa correspondiente a la lesión estudiada. En un subanálisis del estudio COMPLETE, en el que se realizó OCT de las lesiones no culpables, se documentó que más del 35% de las lesiones con una estenosis ≥ 70% se catalogaban como placas vulnerables, y en lesiones intermedias (estenosis del 50-69%) este porcentaje se acercaba al 25%4.
Se define una placa vulnerable como aquella con un alto contenido lipídico y que está cubierta por una capa fibrosa fina (≤ 65 μm por anatomía patológica, que se corresponde a ≤ 80 μm por OCT si se tiene en cuenta la resolución axial de esta técnica)5. En los estudios PROSPECT, el uso de ecografía intracoronaria y de espectroscopia infrarroja cercana permitió detectar placas vulnerables en arterias no culpables en pacientes con SCA, y estas se asociaron a un alto riesgo de presentar un SCA en el seguimiento a 4 años (hasta el 18% si se asociaban a una reducida área luminal mínima y una gran carga de placa)6,7.
El papel de la OCT para la detección de placas vulnerables en lesiones no culpables del SCA no está aún definido. No obstante, dado que se trata de la técnica de imagen intravascular con mayor resolución, es muy probable que sea la mejor para valorar las características morfológicas de estas lesiones y si presentan signos de vulnerabilidad.
P: ¿Cómo introduciría la OCT en el protocolo de evaluación de estas lesiones con relación a la guía de presión?
R: En mi opinión, las técnicas de diagnóstico intracoronario (ya sea con guía de presión o con imagen intravascular) en lesiones no culpables graves (con un diámetro de estenosis ≥ 70%) no están justificadas actualmente. Como se ha comentado, las lesiones no culpables que angiográficamente se catalogan como graves tienen una alta probabilidad de ser placas vulnerables y se asocian con un mayor número de eventos adversos si no se tratan1,4. De hecho, las recientes guías de práctica clínica del American College of Cardiology y la American Heart Association, publicadas tras finalizar los estudios COMPLETE y FLOWER-MI, recomiendan la revascularización de las lesiones no culpables de SCA con elevación del segmento ST (SCACEST) con un diámetro de estenosis angiográfico ≥ 70%, con un grado de recomendación y de evidencia IA8.
No obstante, el papel que pueden desempeñar las técnicas de diagnóstico intracoronario en lesiones intermedias (estenosis del 40-69%), o incluso en segmentos angiográficos sin lesión angiográfica evidente, está aún por determinar. Una valoración inicial de las lesiones intermedias con FFR mediante guía de presión permite seleccionar aquellas que de por sí generan isquemia. De acuerdo con estudios previos para este tipo de lesiones intermedias, cerca de un 45% presentan una FFR ≤ 0,80 y, por lo tanto, tienen indicación de revascularización2,9. De hecho, el valor predictivo positivo de una FFR ≤ 0,80 no se discute y el tratamiento de las lesiones con FFR patológica está respaldado por las guías de práctica clínica con un nivel de recomendación y de evidencia IA8,10. Creo que la utilidad de la OCT debe ser investigada en las lesiones que no generan isquemia (por ejemplo, aquellas con FFR > 0,80) y cuando el tratamiento de lesiones no culpables va a ser puramente preventivo.
Hasta el momento, solo un estudio ha valorado el tratamiento preventivo de lesiones no culpables que reúnen características de vulnerabilidad. En el estudio PROSPECT-ABSORB se aleatorizó a pacientes con lesiones no culpables que presentaban características de vulnerabilidad por ecocardiografía intravascular para recibir tratamiento con un stent bioabsorbible o TMO. En este estudio, el tratamiento preventivo de las placas vulnerables redujo la tasa de eventos respecto al tratamiento, aunque hay que destacar que el estudio no estaba diseñado para comparar eventos clínicos11.
P: ¿Cuál es su visión del futuro al respecto? ¿Nuevos protocolos combinados? ¿Nuevas técnicas?
R: El riesgo que supone una placa vulnerable en los pacientes con SCA multivaso es un tema de debate y de investigación. Tras un infarto, más de la mitad de los eventos isquémicos observados durante el seguimiento son provocados por lesiones no culpables7. Desde el Grupo de Trabajo de Diagnóstico Intracoronario de la Asociación de Cardiología Intervencionista de la Sociedad Española de Cardiología se ha impulsado la realización de un estudio aleatorizado con este fin, en el cual van a participar más de 40 centros españoles. Este estudio, denominado VULNERABLE (NCT 05599061), pretende valorar alrededor de 2.500 pacientes con SCACEST y lesiones no culpables angiográficamente intermedias (diámetro de estenosis angiográfico del 40-69%). Por protocolo, se investigarán estas lesiones en un procedimiento electivo distinto del procedimiento índice con el que se haya tratado la lesión culpable con éxito. Todas las lesiones elegibles se interrogarán con guía de presión, y aquellas en las que se demuestre un valor patológico de FFR (≤ 0,80) se tratarán con stent y serán consideradas como un fallo de selección (se estima que sean aproximadamente el 40% de las lesiones investigadas). El resto de las lesiones (unas 1.500 aproximadamente) con FFR > 0,80 serán investigadas con OCT y se buscarán características de vulnerabilidad. Aquellas lesiones que no reúnan características de vulnerabilidad (se estima que alrededor de unas 900) se manejarán con TMO, pero recibirán seguimientos periódicos para valorar eventos adversos (dentro del denominado Registro VULNERABLE). Finalmente, el estudio pretende incluir un total de 600 lesiones con FFR negativa, pero con características de vulnerabilidad por OCT, que serán aleatorizadas (1:1) a tratamiento con stent o TMO (dentro del ensayo clínico VULNERABLE). El seguimiento planeado para los pacientes del registro y del ensayo clínico es de 4 años. El estudio VULNERABLE es el primero con poder estadístico para valorar la efectividad clínica del tratamiento preventivo con stent de lesiones no culpables que presentan características de vulnerabilidad por OCT.
P: ¿Cómo complementaría el concepto de placa vulnerable con el de paciente vulnerable?
R: En mi opinión, los pacientes con SCA presentan de manera simultánea un cóctel de 3 problemas. Primero, tal como hemos comentado, tienen un tipo de arteriosclerosis agresiva con mucha carga de placa y con características de vulnerabilidad4. Segundo, los pacientes con SCA presentan mayor grado de disfunción microvascular, no solo en la arteria responsable del infarto, sino también en las otras arterias no culpables12. Seguramente la disfunción microvascular pancoronaria se asocia a una mayor sensibilidad a la isquemia crónica que generan las lesiones coronarias obstructivas epicárdicas y a la incapacidad de crear circulación colateral en caso de una nueva obstrucción completa aguda (y por lo tanto a un mayor riesgo de infarto). Y tercero, los pacientes con SCA presentan marcadores inflamatorios elevados, mayor reactividad plaquetaria y más trombogenicidad que los pacientes crónicos13. De hecho, los tratamientos antiinflamatorios han demostrado disminuir los eventos adversos en los pacientes con SCA14.
Así pues, los pacientes con SCA reúnen características anatómicas, funcionales e inflamatorio-trombóticas sistémicas que los distinguen claramente de los pacientes crónicos. Esta diferenciación radica sobre todo en el mayor riesgo de presentar nuevos eventos trombóticos en el futuro, y hay quien los llama «pacientes vulnerables». El tratamiento de estos pacientes «vulnerables» debe atacar estos 3 problemas a la vez. Son necesarios avances en tratamientos capaces de reducir la carga de placa y estabilizar las placas vulnerables, tratamientos antiagregantes que reduzcan el riesgo isquémico al menos hasta que la mayoría de las placas vulnerables se hayan estabilizado, y tratamientos destinados a disminuir la inflamación sistémica y probablemente mejorar la función endotelial de estos pacientes.
El papel de la angioplastia preventiva con implante de stent en placas vulnerables está aún por determinar. Sin duda, uno de los dilemas en el futuro será si es mejor optar por un tratamiento médico intensivo con fármacos novedosos capaces de estabilizar placas vulnerables o por el «sellado estabilizador» que comporta la capa de tejido neointimal que induce el implante de un stent más TMO.
FINANCIACIÓN
Ninguna.
CONFLICTO DE INTERESES
Ninguno.
BIBLIOGRAFÍA
1. Mehta SR, Wood DA, Storey RF, et al. Complete Revascularization with Multivessel PCI for Myocardial Infarction. N Engl J Med. 2019;381:1411-1421.
2. Puymirat E, Cayla G, Simon T, et al. Multivessel PCI Guided by FFR or Angiography for Myocardial Infarction. N Engl J Med. 2021;385:297-308.
3. Denormandie P, Simon T, Cayla G, et al. Compared Outcomes of ST-Elevation Myocardial Infarction Patients with Multivessel Disease Treated with Primary Percutaneous Coronary Intervention and Preserved Fractional Flow Reserve of Non-Culprit Lesions Treated Conservatively and of Those with Low Fractional Flow Reserve Managed Invasively: Insights from the FLOWER MI trial. Circ Cardiovasc Interv. 2021;14:e011314.
4. Pinilla-Echeverri N, Mehta SR, Wang J, et al. Nonculprit Lesion Plaque Morphology in Patients With ST-Segment-Elevation Myocardial Infarction: Results From the COMPLETE Trial Optical Coherence Tomography Substudys. Circ Cardiovasc Interv. 2020;13:e008768.
5. Virmani R, Burke AP, Farb A, Kolodgie FD. Pathology of the vulnerable plaque. J Am Coll Cardiol. 2006;47:C13-18.
6. Stone GW, Maehara A, Lansky AJ, et al. A prospective natural-history study of coronary atherosclerosis. N Engl J Med. 2011;364:226-235.
7. Erlinge D, Maehara A, Ben-Yehuda O, et al. Identification of vulnerable plaques and patients by intracoronary near-infrared spectroscopy and ultrasound (PROSPECT II): a prospective natural history study. Lancet. 2021;397:985-995.
8. Lawton JS, Tamis-Holland JE, Bangalore S, et al. 2021 ACC/AHA/SCAI Guideline for Coronary Artery Revascularization: Executive Summary: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation. 2022;145:e4-e17.
9. Koo BK, Kang J, Wang J. Fractional Flow Reserve or Intravascular Ultrasound for PCI. Reply. N Engl J Med. 2022;387:2099.
10. Neumann FJ, Sousa-Uva M, Ahlsson A, et al. 2018 ESC/EACTS Guidelines on myocardial revascularization. The Task Force on myocardial revascularization of the European Society of Cardiology (ESC) and European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J. 2019;40:87-165.
11. Stone GW, Maehara A, Ali ZA, et al. Percutaneous Coronary Intervention for Vulnerable Coronary Atherosclerotic Plaque. J Am Coll Cardiol. 2020;76:2289-2301.
12. van de Hoef TP, Bax M, Meuwissen M, et al. Impact of coronary microvascular function on long-term cardiac mortality in patients with acute ST-segment-elevation myocardial infarction. Circ Cardiovasc Interv. 2013;6:207-215.
13. Matsuo K, Ueda Y, Nishio M, et al. Thrombogenic potential of whole blood is higher in patients with acute coronary syndrome than in patients with stable coronary diseases. Thromb Res. 2011;128:268-273.
14. Tardif JC, Kouz S, Waters DD, et al. Efficacy and Safety of Low-Dose Colchicine after Myocardial Infarction. N Engl J Med. 2019;381:2497-2505.
* Autor para correspondencia.
Correo electrónico: gomezjosep@hotmail.com (J. Gómez-Lara).